Einleitung
Unter Federführung der Deutschen Gesellschaft für Phlebologie wurde die Leitlinie „Medizinische Kompressionstherapie der Extremitäten mit Medizinischem Kompressionsstrumpf (MKS), Phlebologischem Kompressionsverband (PKV) und Medizinischen adaptiven Kompressionssystemen (MAK)“ im Jahr 2019 auf der Internetseite der AWMF online publiziert 1. Außer der DGP waren die dermatologischen und gefäßmedizinischen Fachgesellschaften Deutschlands an dieser Leitlinie beteiligt. Bemerkenswert ist, dass am Autorenteam nicht nur Ärzte, sondern auch Pflegekräfte beteiligt waren, sodass es sich um eine interdisziplinäre und interprofessionelle Autorengruppe handelt.
Formen der in der Leitlinie behandelten Kompressionsverfahren
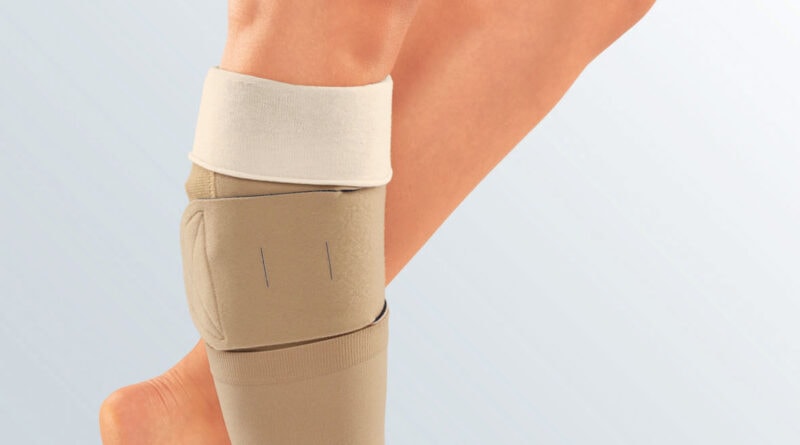
Die Leitlinie erfasst erstmals sowohl die Therapie mit medizinischen Kompressionsstrümpfen als auch mit phlebologischen Kompressionsverbänden, sodass auch differenziert zu den Einsatzgebieten der verschiedenen Kompressionsmittel Stellung genommen werden kann. Erstmals in einer Leitlinie besprochen werden die medizinischen adaptiven Kompressionssysteme (Abb. 1). Nicht Inhalt dieser Leitlinie ist die Kompressionsversorgung mit medizinischen Thromboseprophylaxestrümpfen und die intermittierende pneumatische Kompression, da es hierfür eigene Leitlinien gibt. Zusätzlich sollten die Leitlinien zum Lymphödem, zum Lipödem und zur Therapie der Varikose beachtet werden.
Einsatzbereiche der Kompressionstherapie
Sowohl der medizinische Kompressionsstrumpf als auch der Kompressionsverband sind in der Behandlung phlebologischer und lymphologischer Erkrankungen der Beine und Arme unverzichtbar. Die Einsatzbereiche dieser beiden Kompressionsmittel unterscheiden sich je nach der Phase der Ödemtherapie: In der Entstauungsphase werden üblicherweise Kompressionsverbände mit Kompressionsbandagen oder Bandagensystemen sowie medizinische adaptive Kompressionssysteme eingesetzt. Für die längerfristige Therapie- und Erhaltungsphase werden medizinische Kompressionsstrümpfe oder bei Ulcera crurum venosa Ulkusstrumpfsysteme (Abb. 2) eingesetzt. Die Entstauungsphase sollte nicht wesentlich länger als 2 bis 4 Wochen andauern, um dann in die Phase der Therapie mit Kompressionsstrümpfen überzugehen. Zur Prävention von Ödemen, Thrombosen oder Ulkusrezidiven sollten primär medizinische Kompressionsstrümpfe genutzt werden.
Wann Flachstrick, wann Rundstrick?
Das Wichtigste zu dieser Frage zuerst: Befunde sind entscheidender als Diagnosen. Eine feste Zuordnung bestimmter Diagnosen, die mit Flachstrickstrümpfen behandelt werden müssten, gibt es nach dieser Leitlinie nicht. Flachstrickstrümpfe (Abb. 3) zeichnen sich durch folgende Eigenschaften aus:
- Höhere Stiffness: höheres Verhältnis zwischen Arbeitsdruck und Ruhedruck. Häufig üben diese Strümpfe in Ruhe einen niedrigen Druck, bei Bewegung einen höheren Druck aus. Hierdurch entsteht ein Massageeffekt, der insbesondere bei stärker ausgeprägten Ödemen oder Gewebeverhärtungen positive Effekte zeigt. Eine Kategorisierung, mit der Verordner und Anwender die Stiffness unterschiedlicher Kompressionsstrümpfe objektiv beurteilen können, steht jedoch außerhalb wissenschaftlicher Studien derzeit nicht zur Verfügung.
- Höhere Biegesteifigkeit: Durch die höhere Biegesteifigkeit des Flachstrickmaterials rutschen Flachstrickstrümpfe weniger schnell in Hautfalten, wie sie z. B. bei adipösen Menschen oder bei Patienten mit Lymphödemen nicht selten auftreten. Auf diese Art und Weise können Schnürfurchen vermindert werden.
- Variable Maschenzahl: Im Gegensatz zu Rundstrickstrümpfen (Abb. 4) können bei Flachstrickware Maschen individuell auf- oder abgenommen werden, sodass Anpassungen an außergewöhnliche Beinumfänge möglich sind. Insbesondere bei Umfangsdifferenzen von mehr als 1 cm auf 1 cm Beinlänge oder bei Oberschenkelumfängen, die zweieinhalbmal größer als die Fesselumfänge sind, ist regelmäßig eine Flachstrickversorgung erforderlich.
Flachstrickstrümpfe werden z. B. bei schwerer chronischer Veneninsuffizienz, ausgeprägten Lymph- und Lipödemen und adipösen Patienten eingesetzt. Entscheidendes Argument für eine Flachstrickversorgung ist nicht die Diagnose, sondern große Umfangsänderungen an einer Extremität und vertiefte Gewebefalten im Bereich der Extremität.
Kompression bei Ulcus cruris
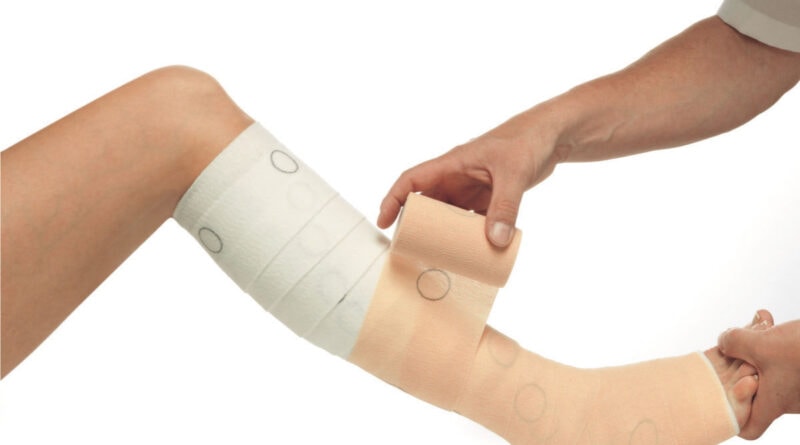
Gerade beim Ulcus cruris venosum ist häufig vor dem Anpassen der Kompressionsstrümpfe eine Entstauungsphase mit Kompressionsbinden erforderlich. Hier können sowohl mehrlagig angelegte Kompressionsbinden als auch Mehrkomponentensysteme (z. B. Abb. 5) verwendet werden. Letztere haben sich insbesondere beim Ulcus cruris venosum bewährt. Dabei können die Kompressionsbandagen anders als früher angenommen durchaus über Nacht belassen werden. Dies hat häufig besonders günstige entstauende Effekte. Nach der Entstauung soll auch bei Patienten mit Ulcus cruris venosum die Behandlung mit medizinischen Kompressionsstrümpfen als Alternative zum Kompressionsverband geprüft werden. Diese starke Empfehlung in der Leitlinie beinhaltet, dass man nur aus guten Gründen langfristig – das bedeutet länger als einen Monat – Patienten mit Ulcus cruris venosum mit Kompressionsbandagen behandeln soll. Wenn bei Patienten mit Ulcus cruris venosum mit medizinischen Kompressionsstrümpfen behandelt wird, sollten zweilagige Ulcuscruris-Kompressionsstrumpfsysteme verwendet werden. Die Zweilagigkeit bietet zwei Vorteile:
- Zum einen können zweilagige Kompressionsstrumpfsysteme auch bei sehr ausgedehnten bzw. dicklagigen Wundverbänden eingesetzt werden, und zwar dadurch, dass der Unterziehstrumpf eine geringe Kompression aufweist und der obere Kompressionsstrumpf wie über eine Gleitschiene über den Unterstrumpf angelegt werden kann.
- Zum anderen haben zweilagige Ulkusstrumpfsysteme eine höhere Stiffness, was einen besseren Massageeffekt bei der häufig stark ausgeprägten Ödemneigung bedeutet.
Kompressionsklassen
Prinzipiell ist die Stärke des Andrucks des Kompressionsstrumpfes, d. h. die Kompressionsklasse, abhängig von der Diagnose, der Lokalisation der Abflussstörung, dem klinischen Befund und der Schwere der Beschwerden und Veränderungen (z. B. Schwere des Ödems). Die Leitlinie hebt hervor, dass eine starre Zuordnung einer Kompressionsklasse zu einer Diagnose nicht sinnvoll ist. Ziel einer Kompressionstherapie ist immer die Besserung des klinischen Befundes. Daher gilt: Es soll immer die niedrigste wirksame Kompressionsklasse bevorzugt werden. Dies unterstützt die Adhärenz mit der Kompressionstherapie. Wohl weitgehend allgemein bekannt ist, dass alle vier Kompressionsklassen verordnungs- und erstattungsfähig sind. Hervorzuheben ist ferner: Das An- und Ausziehen der medizinischen Kompressionsstrümpfe durch ambulante Pflegedienste ist in allen (!) Kompressionsklassen bei Bedarf verordnungs- und erstattungsfähig. Dies gilt explizit auch für Kompressionsstrümpfe der Klasse I.
An- und Ausziehhilfen
Bei eingeschränkter Beweglichkeit und Problemen beim An- und Ausziehen der medizinischen Kompressionsstrümpfe sollten geeignete An- und Ausziehhilfen verordnet werden. Wie andere Hilfsmittel auch, wird das Arzneimittel- oder Verbandsbudget der Ärzte durch die Verordnung von An- und Ausziehhilfen nicht belastet. Die Leitlinie listet eine ganze Reihe verordnungsrelevanter Indikationen auf:
- Lähmungen,
- altersbedingte Kraftminderungen,
- Arthrose/Rheuma,
- Adipositas per magna,
- weitgehende Wirbelsäulen-/Hüft-/Knieversteifungen,
- degenerative Erkrankungen der Hände bzw. im Handbereich sowie
- Folgen von Verletzungen bzw. Amputationen.
Zu den häufigsten Ursachen, die An- und Ausziehhilfen notwendig machen, gehören die altersbedingten Kraftminderungen.
Kompressionsverbände
Die Leitlinie macht sehr deutlich, wie komplex die Verordnung und die sachgerechte Anlage von Kompressionsverbänden sind. Im Vergleich zu medizinischen Kompressionsstrümpfen ist bei Kompressionsbandagen insbesondere auch der nicht standardisierte und oft beim Tragen nachlassende Kompressionsdruck ein Problem. Kompressionsverbände können mit dem Akronym „P‑LA-C‑E“ gekennzeichnet werden (Tab. 1).
Wie bei Kompressionsstrümpfen wird auch für Kompressionsverbände darauf hingewiesen, dass Latex oder Gummiinhaltsstoffe selten in Kompressionsbinden vorhanden sind. Daher sind sie in der Regel gut verträglich. Allergische Reaktionen als Urtikaria (Soforttypallergie) oder als Kontaktekzem (Spättypallergie) auf Polyamid, Elasthan, Baumwolle oder Viskose sind extrem selten.
Medizinische adaptive Kompressionssysteme
Wesentliches Ziel der medizinischen adaptiven Kompressionssysteme (Synonyme: Wrap-Systeme, Klett-Verbände) ist, die Probleme beim Anlegen der bisher zur Verfügung stehenden Kompressionsmittel für den Patienten individuell zu minimieren. Medizinische adaptive Kompressionssysteme finden ihre Anwendung derzeit in der Entstauungsphase. In Deutschland befinden sich diese Systeme derzeit noch im Hilfsmittelzulassungsprozedere. Sie haben den Vorteil eines hohen Arbeits- und niedrigen Ruhedrucks, also einer hohen Stiffness. Durch das Nachjustieren der Klettverschlüsse wird ein Druckverlust, der durch die zunehmende Entstauung und Minimierung des Ödems entstehen könnte, vermieden. Für die Patienten ist die Anwendung deutlich einfacher – insbesondere weniger zeitintensiv und weniger fehleranfällig als Kompressionsbandagierungen. Im Gegensatz zu Kompressionsbandagierungen können medizinische adaptive Kompressionssysteme häufiger vom Patienten selbst angelegt werden. Dabei erreichen die Patienten in der selbstständigen Handhabung im Gegensatz zu Kompressionsbandagen mit medizinischen adaptiven Kompressionssystemen reproduzierbare Drücke.
Indikationen für die medizinische Kompressionstherapie
Die Leitlinie erwähnt als Indikation für die medizinische Kompressionstherapie chronische Venenkrankheiten, thromboembolische Venenkrankheiten, Ödeme und andere Indikationen wie z. B. Zustand nach Verbrennungen und Narbenbehandlungen. Ganz zu Anfang der Detailaufzählung zum Unterpunkt chronische Venenerkrankungen führt die Leitlinie die „Verbesserung venöser Symptome“ und die „Verbesserung der Lebensqualität bei chronischen Venenkrankheiten“ auf. Das bedeutet für alle, die mit der Verordnung und Anpassung von Kompressionsmitteln betraut sind, dass subjektive Empfindungen der Patienten in Bezug auf die Kompressionstherapie unbedingt ernst genommen werden müssen. In der Regel sollte sich der Patient, wenn die Indikation und die Auswahl des Kompressionsmittels korrekt war, mit Kompressionsmittel besser fühlen als ohne. Fühlt sich der Patient mit Kompression schlechter als ohne, ist die Art der Kompression zu überdenken. Bei Kompressionsstrümpfen kann bspw. die Kompressionsklasse, die Länge des Kompressionsstrumpfes und die Stiffness variiert werden.
Kompression und postthrombotisches Syndrom
Bei der Diagnose einer tiefen Beinvenenthrombose soll sofort mit einer Kompressionstherapie begonnen werden. Ist die Extremität zu Beginn der Therapie noch sehr stark geschwollen, kann eine Phase mit Kompressionsbandagen sinnvoll sein, um nach einer Abschwellung bzw. Entstauung rasch auf eine Kompressionsbestrumpfung überzugehen. Nach einer tiefen Beinvenenthrombose sollte die Kompressionstherapie für mindestens 6 Monate fortgesetzt werden. Danach sollte sich die Fortsetzungsdauer der Kompressionstherapie nach den subjektiven und objektiven Zeichen eines postthrombotischen Syndroms (z. B. Schmerzen, Schweregefühl, Ödem, Hautveränderung) richten. Während früher häufig relativ schematisch eine zweijährige oder sogar eine lebenslange Kompressionstherapie nach einer Thrombose empfohlen wurde, geht man heute nach Ablauf des ersten halben Jahres sehr individualisiert und beschwerdeorientiert vor. Dies begründet sich unter anderem darin, dass Thrombosen heute häufig durch die verbesserte Diagnostik mit der modernen Duplexsonographie viel früher als in früheren Jahren diagnostiziert werden und dadurch auch die Therapie früher eingeleitet werden kann. Daher sind die Schäden am Venensystem durch eine Thrombose oftmals sehr gering und zum Teil sonographisch nach einer Zeit von 6 Monaten nicht mehr nachweisbar.
Kontraindikationen für die medizinische Kompressionstherapie
Die neue Leitlinie fasst die Kontraindikationen viel klarer als frühere Leitlinien. Die Aufteilung in relative und absolute Kontraindikationen ist entfallen und durch eine alleinige Aufzählung der Kontraindikationen ersetzt worden. Dazu gehören:
- fortgeschrittene periphere arterielle Verschlusskrankheit (pAVK)
- dekompensierte Herzinsuffizienz (NYHA III und IV)
- septische Phlebitis
- Phlegmasia coerulea dolens
Was bedeutet nun „fortgeschrittene“ periphere arterielle Verschlusskrankheit? Diese ist für Extremitäten zu diagnostizieren, bei denen eines der folgenden Kriterien gilt:
- Knöchel-Arm-Index < 0,5
- Knöchelarteriendruck < 60 mmHg
- Zehendruck < 30 mmHg
- transkutaner Sauerstoffpartialdruck < 20 mmHg am Fußrücken
Bei Verwendung unelastischer Materialien kann eine Kompressionsversorgung auch noch bei einem Knöchelarteriendruck zwischen 50 und 60 mmHg unter engmaschiger klinischer Kontrolle versucht werden.
Eine dekompensierte Herzinsuffizienz im Stadium NYHA III liegt bei starken Einschränkungen der Belastbarkeit vor. Die Patienten haben keine Symptome in Ruhe, jedoch bereits bei leichter Belastung. Im Stadium NYHA IV der Herzinsuffizienz haben die Patienten eine persistierende Symptomatik auch in Ruhe. Eine Faustregel für den klinischen Alltag lautet, dass Patienten, die noch zwei Etagen Treppen steigen können und deren Ruhepuls nicht über 100 liegt, eine Kompressionstherapie erhalten können.
Besondere Risiken für die medizinische Kompressionstherapie
Als besondere Risiken der Kompressionstherapie gelten:
- ausgeprägte nässende Dermatosen
- Unverträglichkeit auf Kompressionsmaterial
- schwere Sensibilitätsstörungen der Extremitäten
- fortgeschrittene periphere Neuropathie (z. B. bei Diabetes mellitus)
- primär chronische Polyarthritis
In diesen Fällen sollte die Therapieentscheidung unter Abwägung von Nutzen und Risiko sowie der Auswahl des am besten geeigneten Kompressionsmittels getroffen werden.
Wann ist eine Kompressionsversorgung zu entfernen und der klinische Befund zu kontrollieren?
Alarmzeichen, bei denen die Kompressionsversorgung entfernt werden sollte, sind:
- Blau- oder Weißfärbung der Zehen
- Missempfindungen und Taubheitsgefühle
- zunehmende Schmerzen
- Kurzatmigkeit und Schweißausbrüche
- akute Bewegungseinschränkungen
Förderung der Adhärenz
In zahlreichen Studien konnte gezeigt werden, dass die Patienten umso konsequenter ihre Kompressionstherapie ausführen, je besser ihnen der Sinn und Zweck der Kompressionstherapie erklärt worden ist. Eine große Rolle spielt dabei eine gute Aufklärung über mögliche Nebenwirkungen und Risiken, über die richtige Anwendung der Kompressionsmaterialien und über begleitende Maßnahmen. Mit der Einleitung der Kompressionstherapie sollten die Patienten darüber informiert werden, dass es durch die mechanische Einwirkung des Kompressionsstrumpfes häufig zu Hautrauigkeiten und Schuppung, ggf. sogar zu Rötung und Juckreiz kommen kann. Dies ist in der Regel eine unspezifisch mechanische Reizung und keine allergische Reaktion. Da derartige Hautreizungen bei über 50 % der Patienten unter Kompressionsstrümpfen auftreten, sollte den Patienten schon mit Beginn der Kompressionstherapie zu einer konsequenten optimierten Hautpflege geraten werden. Hier bieten sich Externa an, die Urea (Harnstoff) in einer Konzentration von 5 bis 10 % enthalten. Ein weiterer wichtiger Punkt ist, den Patienten den Massageeffekt durch den Wechsel von erschlaffter Muskulatur in Ruhe und angespannter Muskulatur in Bewegung unter Kompression zu erklären. Die Patienten sollten zu einer regelmäßigen Bewegung angehalten werden, um diesen Massageeffekt unter Kompression auszunutzen.
Fazit
Unter Berücksichtigung der Hinweise der neuen Leitlinie wird durch die Kompressionstherapie die Lebensqualität und die Symptomatik der Patienten nachhaltig verbessert werden.
Der Autor:
Prof. Dr. med. Markus Stücker
Präsident der Deutschen Gesellschaft für Phlebologie (DGP)
Leitender Arzt am Venenzentrum der Dermatologischen und Gefäßchirurgischen Kliniken
Kliniken der Ruhr-Universität Bochum im St. Maria-Hilf-Krankenhaus
Hiltroper Landwehr 11–13
44805 Bochum
M.Stuecker@klinikum-bochum.de
Begutachteter Beitrag/reviewed paper
Stücker M. Empfehlungen und Neuerungen aus der S2k-Leitlinie „Medizinische Kompressionstherapie der Extremitäten“ aus dem Jahr 2019. Orthopädie Technik, 2020; 71 (6): 46–50
| P („pressure“) | Druck, den der Kompressionsverband auf die Extremität ausübt |
| LA („layers“) | Überlappung der Materialien, sowohl einzelner Komponenten als auch mehrerer übereinander |
| C („components“) | Art der Materialien, aus denen sich die einzelnen Bestandteile zusammensetzen |
| E („elasticity“) | Elastizität, die das Material befähigt, einen hohen Druck bei unbewegter Extremität zu erzeugen |
- Prothesenversorgung nach transhumeraler Osseointegration mit Pattern-Recognition-Steuerung – Fallbericht einer Systemumstellung — 14. Februar 2026
- Technologie und Funktionsweise des Prothesenkniegelenks Genium X4 — 13. Februar 2026
- Ein engagierter Leistungssportler mit Hemiparese und der Einsatz sensomotorischer Fußorthesen (SMFO) — 12. Februar 2026
- Rabe E, Földi E, Gerlach H, Jünger M, Lulay G, Miller A, Protz K, Reich-Schupke S, Schwarz T, Stücker M, Valesky E, Pannier F (federführende Fachgesellschaft: Deutsche Gesellschaft für Phlebologie e. V.). S2k-Leitlinie „Medizinische Kompressionstherapie der Extremitäten mit Medizinischem Kompressionsstrumpf (MKS), Phlebologischem Kompressionsverband (PKV) und Medizinischen adaptiven Kompressionssystemen (MAK)“ (AWMF-Leitlinienregister Nr. 037/005). Stand: 31.12.2018, gültig bis 31.12.2023. https://www.awmf.org/uploads/tx_szleitlinien/037–005l_S3k_Medizinische-Kompressionstherapie-MKS-PKV_2019-05.pdf (Zugriff am 02.05.2020)