Nicht selten gehen Narben mit funktionellen und kosmetischen Einschränkungen einher und beeinträchtigen die Lebensqualität der Patienten 1. Zusätzlich wird das ästhetische Bewusstsein unserer Gesellschaft immer größer, sodass dies auch direkte Auswirkungen auf die Patientenwünsche und ‑erwartungen hat. Somit wächst der Wunsch nach kosmetischer und funktioneller Verbesserung und vor allem unauffälligen Narben. Dies stellt trotz Zunahme der vielfältigen Behandlungsoptionen häufig eine interdisziplinäre therapeutische Herausforderung dar.
Anatomie der Haut
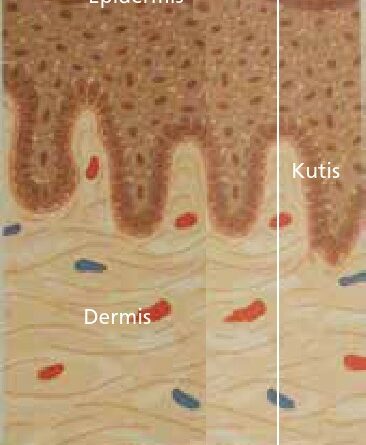
Die menschliche Haut (Abb. 1) hat eine Gesamtfläche von ca. 1,8 m² und eine Dicke von etwa 1 bis 2 mm. Die Haut wird in die Kutis, welche sich in Epidermis (Oberhaut) und Dermis (Lederhaut) gliedert, und die Subkutis (Unterhaut) unterteilt. In die Haut sind Hautanhangsorgane (Haare, Nägel, Schweiß‑, Talg- und Duftdrüsen), Blutgefäße, Nervenendigungen, Thermo- und Berührungsrezeptoren eingelagert. Die Funktionen der Haut sind vielfältig. Dazu gehören: Herstellung der körperlichen Integrität, Schutz des Organismus vor Umwelteinflüssen (z. B. Strahlung, Chemikalien, Krankheitserregern, Austrocknung), mechanischer Schutz der subkutanen Strukturen, Wärmeregulation, Energiereserven in Form von gespeichertem Fett, Sensibilität und Synthese von Vitamin D unter UV-Strahlung.
Definition von Verbrennung
Eine Verbrennung als medizinischer Begriff definiert eine Schädigung vitalen Gewebes durch Hitzeeinwirkung. Man unterscheidet Verbrühung durch heiße Flüssigkeit und Verbrennung durch Flammeneinwirkung und Explosionen, Dämpfe oder Gase, starke Sonneneinstrahlung, elektrischen Strom oder Reibung 2.
Abhängig vom Flächenausmaß und der Tiefe der Verbrennung sowie dem Alter und dem Gesundheitszustand des Verletzten überschreitet das Ausmaß der gesundheitlichen Schädigung rasch die lokale dermale Läsion und führt zu pathologischen Veränderungen des gesamten Organismus. Sekundär kann es zum Kreislaufschock und einer entzündlichen Allgemeinreaktion des Körpers (SIRS, Sepsis) kommen, die mit einem Funktionsverlust von Organen verbunden sein können. Die Gesamtheit dieser systematischen Störungen bezeichnet man als Verbrennungskrankheit 3 4 5.
Pathophysiologie der Verbrennungskrankheit
Der thermische Hautschaden entwickelt sich in Abhängigkeit von Temperatur, Wärmeeinwirkzeit und Hautdicke. Die Schädigung der thermisch verletzten Haut erfolgt konzentrisch: Ausgehend von einer zentralen Region der intensivsten Hitzeeinwirkung verflüchtigt sich die Wärme nach peripher, was in jeder Gewebeschicht spezifische Reaktionen auslöst. Die Einteilung der örtlichen Veränderungen einer Brandwunde erfolgt nach Jackson: die zentrale Koagulationszone mit nekrotischem Gewebe, die vital gefährdete Stasezone und die umgebende entzündliche Gewebereaktion als Hyperämiezone 6 7 8 9.
Stadieneinteilung und Schweregrade von Verbrennungen
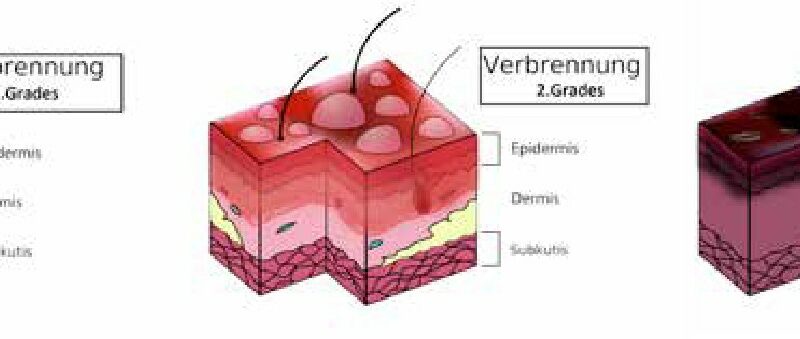
Für die Behandlung und Prognose ist die Einschätzung des Schweregrades einer Verbrennung von Bedeutung. Sie richtet sich laut Leitlinie der Deutschen Gesellschaft für Verbrennungsmedizin (DGV) nach Verbrennungstiefe, Verbrennungsgröße und Lokalisation der Verletzung sowie dem Alter des Patienten 10 11. Die Abschätzung der Verbrennungstiefe nach dem optischen Bild der Brandwunde gibt Auskunft über die zu erwartende Regenerationsfähigkeit der Wunde und die Notwendigkeit chirurgischer Therapiemaßnahmen. Die Einteilung der Tiefenausdehnung der Wunde orientiert sich an den anatomischen Hautschichten und kann in 4 Verbrennungsgrade (Tab. 1 und Abb. 2 12 13) unterteilt werden. Wichtig ist die dynamische Entwicklung einer Brandwunde. Als Folge der Verschlechterung der peripheren Durchblutung kommt es zum sogenannten Nachbrennen, d. h. dem Tieferwerden der Verbrennungswunde bzw. der Ausbreitung der Nekrosezone 14 15.
Außerdem ist wichtig, die OP-Indikation eher früh zu stellen. Denn Verbrennungswunden, die länger zur Wundheilung benötigen, verursachen Narben und Kontrakturen. Außerdem nimmt die Gefahr der Infektion der Verbrennungswunde mit möglicher Sepsis zu. Eine Ausnahme stellen thermische Verletzungen bei Kindern dar. Da bei Kindern das Regenerationspotenzial der Haut höher als bei Erwachsenen ist, sollte eine OP-Indikation deutlich strenger gestellt und damit länger gewartet werden.
Pathophysiologie
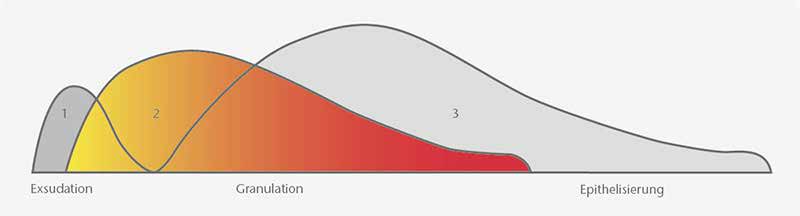
In neueren Veröffentlichungen wird der Wundheilungsprozess in drei sich zeitlich überlappende Phasen unterteilt (Abb. 3), indem zuerst eine physiologische Entzündung (Exsudationsphase), dann die Granulationsgewebebildung (Proliferationsphase) und abschließend die Kollagensynthese mit Wundmodulation (Reparationsphase) erfolgt. Hierbei schließt sich die Wunde zu einem Drittel durch Schrumpfung, die anderen zwei Drittel durch Bildung von Narbengewebe, das durch eine verstärkte Neubildung von Kollagenfasern, die sich bündelförmig quervernetzen, gekennzeichnet ist. Daran beteiligt sind unterschiedliche Zytokine, Mediatoren, Zellen und Matrixmoleküle 16 17.
Für eine kontrollierte Narbenbildung ist ein Gleichgewicht zwischen den proliferativen Abläufen der Exsudations- und Proliferationsphase und den Ab- und Umbauvorgängen in der Regenerationsphase der Narbenbildung von Bedeutung. Pathologische Narben entstehen auf der Basis eines zur Proliferation hin verschobenen Gleichgewichtes. Dabei steht das verschobene Verhältnis zwischen den verschiedenen TGF-β-Formen im Mittelpunkt. Experimente mit Zellen, die aus Keloidgewebe isoliert wurden, zeigten zahlreiche Veränderungen in ihrer Funktion, z. B. in der Proliferation, Apoptose und/oder Expression von Wachstumsfaktoren und Matrixmolekülen 18. Die bisher vorliegenden Nachweise deuten stark auf eine verlängerte entzündliche Phase mit Immunzellinfiltrat und erhöhte Spiegel bestimmter Wachstumsfaktoren hin (z. B. TGF-β‑1 und ‑2) die im Narbengewebe von Keloiden vorhanden sind und die möglicherweise zur erhöhten Aktivität von Fibroblasten mit stärkerer und länger anhaltender EZM-Ablagerung beitragen. Chronische Entzündungszellinfiltrate bedingen wohl die Eigenschaft von Keloiden, sich über die ursprünglichen Wundränder hinaus auszubreiten, während hypertrophe Narben mit ihrer geringen Entzündungsaktivität nur entlang der ursprünglichen Verletzung auftreten.
Narben
Die Einteilung der verschiedenen Narbentypen basiert auf aktuellen Leitlinien. Reife Narben stellen sich flach und blass, weich und schmerzlos dar. Dagegen sind unreife Narben gerötet, leicht erhaben und können mit leichtem Juckreiz und Schmerzen einhergehen. Mit der Zeit gehen sie in reife Narben über.
Lineare hypertrophe Narben weisen eine strangartige Wulstbildung mit Beschränkung auf die ursächliche Verletzung auf. Sie sind häufig gerötet und mit Schmerzen und Juckreiz verbunden. Innerhalb weniger Wochen nehmen sie an Größe zu und zeigen nach einer statischen Phase einen Größenprogress.
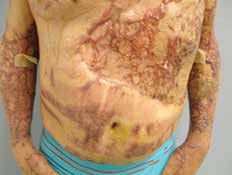
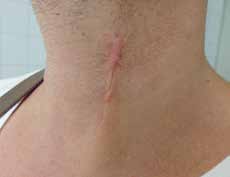
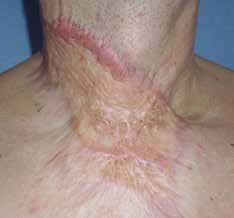
Flächige hypertrophe Narben (Abb. 4) entstehen durch flächiges Trauma, zum Beispiel infolge von Verbrennungen. Sie weisen eine unregelmäßige, häufig stark gerötete Oberfläche mit zum Teil deutlicher Verhärtung und Strangbildung auf.
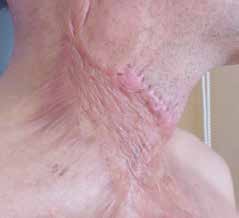
Keloide respektieren grundsätzlich nicht die Wundränder und überschreiten typischerweise die Grenze des ursprünglichen Traumas (Abb. 5). Sie wachsen häufig lippenförmig und erscheinen derb, wulstig, stark gerötet und verursachen Juckreiz oder Schmerzen. Zudem können sie enorme Ausmaße erreichen. Keloide können mit entsprechender genetischer Prädisposition auch ohne Trauma entstehen. Häufig kommt es nach einer Behandlung zu Rezidiven. Prädilektionsstellen für Keloide sind Dekolleté, Schultern und Ohrläppchen. Besonders häufig treten sie bei Dunkelhäutigen auf.
Atrophe Narben entstehen infolge intrakutaner Entzündungsprozesse, zum Beispiel infolge von Akne. Sie treten vor allem im Gesicht und am Rücken auf.
Bei einer hypertrophen Narbe zeigen sich histologisch langgestreckte, wellenförmig und parallel zur Epidermis angeordnete, dichte Kollagen-III-Fasern (im Unterschied zu den regelmäßig angeordneten Kollagenbündeln normaler Narben), beim Keloid bandartig verdickte hyalinisierte Kollagenfasern (Typ I und III) in unorganisierter Anordnung. Im Zentrum des Keloids sind nur wenig Zellen und im Unterschied zu hypertrophen Narben keine Myofibroblasten vorhanden. Weiterhin respektieren hypertrophe Narben immer die Wundränder.
Therapieoptionen
Es steht eine Vielzahl von Behandlungsoptionen für die Therapie von Verbrennungsnarben zur Verfügung. Die Behandlung der Verbrennungsnarben gestaltet sich jedoch häufig schwierig, da sie meist relativ großflächig sind. Die Behandlungsbedürftigkeit ergibt sich aus den auftretenden Symptomen wie der funktionellen Beeinträchtigung durch die mechanische Irritation durch Erhabenheit sowie durch Kontrakturen und Narbenstränge, welche die Beweglichkeit, vor allem im Gelenkbereich, einschränken können. Zudem kommen ästhetische und kosmetische Gründe dazu. Diese können zum Teil zu einer hohen Einschränkung der Lebensqualität mit Stigmatisierung führen 19. Die Haut hat durch die Verletzung die Fähigkeit verloren, ihren Fett- und Feuchtigkeitsgehalt selbst zu regulieren. Dies muss mit einer Fettcreme übernommen werden. Nicht gefettete Narben sehen schuppig und rissig aus, sind leicht verletzbar und schmerzhaft. Häufig besteht auch ein Juckreiz der frischen Brandnarben, der mit zunehmender Narbenreifung abnimmt. Das mehrmals tägliche Einmassieren der Fettsalbe unterstützt die Narbenausreifung.
Bis zur Narbenausreifung sollte direkte Sonnenbestrahlung vermieden werden, da sich frische Narben dunkel verfärben. Diese Verfärbung ist dauerhaft und macht die Narben auffällig. Außerdem sind Verbrennungsnarben gegenüber Wärme und Kälte empfindlich. Zum Schutz kann ein Sunblocker mit sehr hohem Schutzfaktor verwendet werden.
Narbenmassage und physikalische Therapie
Medizinische Bäder und unterstützend dazu Rotlicht-Elektromagnetfeldtherapie beschleunigen sichtlich die Wundheilung. Die anschließende Narbenmassage mit Unterdruck-Vakuum-Massage (UVM) macht die Transplantate deutlich mobiler, weicher und dehnfähiger. Auch die Höhenunterschiede im Übergang zwischen normalen und betroffenen Gewebearealen werden dadurch minimiert. Da verletzungsbedingt auch lymphatische Abflussstörungen auftreten können, wirkt eine physikalische Entstauungstherapie Ödemen entgegen. Somit konnte von Gilger und Ziegenthaler gezeigt werden, dass sowohl Narbenmassage als auch physikalische Therapie in der Summe der einzelnen therapeutischen Maßnahmen als essenziell in der Behandlung brandverletzter Patienten anzusehen sind 20.
Eigenfettunterspritzung
Bereits seit einigen Jahren wird die Eigenfettunterspritzung als Methode zur Korrektur von Verbrennungsnarben eingesetzt. Insgesamt gibt es jedoch nur geringe Erfahrungen mit diesem Verfahren. Es konnte gezeigt werden, dass die Eigenfettunterspritzung eine sinnvolle Ergänzung der bisher vorhandenen Korrekturmöglichkeiten nach schweren Verbrennungen darstellt. Indikationen waren Narbenaufbrüche, Spannungsgefühl, Bewegungseinschränkungen und auch kosmetische Defizite. Insgesamt konnte eine Verbesserung von Erscheinungsbild und Funktion nachgewiesen werden 21.
Einsatz von Hautexpandern
Zu den wichtigsten Werkzeugen in der rekonstruktiven Verbrennungschirurgie zählt die Hautexpansion, die vor allem bei großflächigen Korrekturen von Verbrennungsnarben Anwendung findet. Die Vorteile sind eine hohe Qualität der Rekonstruktion und die minimale Hebemorbidität. Allerdings wird dies durch eine hohe Komplikationsrate von bis zu 48 % begleitet. Zu den Komplikationen zählen vor allem Dehiszenz, Infektion, Hämatom, Serom, Gewebenekrosen und Leckage. Es fällt auf, dass Frauen gegenüber Männern ein deutlich erhöhtes Risiko für Komplikationen aufweisen. Als Grund dafür wurde die laut Literatur schlechtere Dehnbarkeit der weiblichen Haut angegeben. Dennoch stellt der Einsatz von Hautexpandern ein wichtiges Werkzeug vor allem bei einer Rekonstruktion der behaarten Kopfhaut dar 22.
Narbenmassage mit medizinischen Silikonen
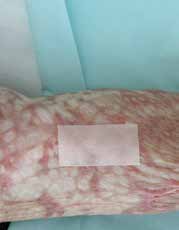
Hochtemperaturvernetzte Silikonverbindungen (Abb. 6) haben vielfältige Eigenschaften, die sich auch in der Medizin und speziell zur Narbennachbehandlung einsetzen lassen. Hierbei werden die besonderen Eigenschaften des Materials genutzt: es ist gasdurchlässig, wasser- und flüssigkeitsabweisend, rückfettend, hochtemperiert zu reinigen und geruchlos. Deckt man eine Narbe mit einer Silikonpelotte oder ‑platte ab, bildet sich darunter nach Möglichkeit ein luftdichter Raum. Wenn das Silikon korrekt auf der Narbe liegt, wirkt es rückfettend. Über der Narbe wird so ein gasdurchlässiger, aber wasserundurchlässiger Schutzfilm gebildet. Somit ist gewährleistet, dass Gas, das sich in den Schweißdrüsen bildet, vor der Feuchtigkeitsbildung nach außen geleitet wird. Sollten dennoch Feuchtigkeitskammern entstehen, sitzt das Silikon nicht korrekt, und der zusätzliche Druck von außen durch die Kompressionskleidung ist nicht ausreichend.
Silikonfolien bzw. ‑pflaster müssen täglich gründlich gereinigt werden, um die Cremereste und Hautschüppchen zu entfernen und dadurch Infektionen zu verhindern. Reizungen treten vor allem dann auf, wenn das betroffene Hautareal und dessen Auflagen nicht regelmäßig gereinigt werden.
Wenn die Silikonfolie gut sitzt und der Druck der Kompressionskleidung optimal ist, bilden sich weniger Kollagenfasern, die sich nicht „verknäueln“, sondern parallel zueinander ausgerichtet sind. Somit werden die Narben flacher bzw. flach gehalten und sind durch die Rückfettung auch weicher und insgesamt weniger auffällig. Rote und dunkle Narben werden blasser. Juckreiz und Spannungsgefühl lassen schon nach wenigen Tagen nach. Diese Effekte werden auch bei älteren Narben beobachtet. Ob als Pflaster, Folie oder Gel – Silikon kann alleine oder in Kombination mit anderen Methoden der Narbenbehandlung, z. B. der Kompressionstherapie, angewandt werden. Da es sehr gut verträglich ist, kann es problemlos auch bei Kindern eingesetzt werden 23 24.
Medical Needling
Alternativ kann versucht werden, mit einem Nadelroller („Medical Needling“, Abb. 8) das Narbenbild zu verbessern. Experimentelle Forschung und klinische Studien haben gezeigt, dass Medical Needling signifikant die Qualität von Verbrennungsnarben bezüglich Hautelastizität und ‑feuchtigkeit, Rötung und transepidermalen Wasserverlustes verbessert. Dies kann mit vergleichsweise geringen Risiken und Stress für den Patienten erreicht werden. In einer im Januar 2016 veröffentlichten Studie konnte gezeigt werden, dass die Kombination von Medical Needling und ReCell (nichtkultivierte autologe Hautzellsuspension) eine vielversprechende Alternative in der Behandlung von hypopigmentierten Verbrennungsnarben darstellt 25.
CO2-Laser
Neuerdings verwendet man zunehmend spezielle fraktionierte CO2-Laser, die punktuell zum einen überschießendes Narbengewebe abtragen und zum anderen durch Mikroverletzungen in der Tiefe zu einem Umbau des Narbengewebes führen. Hiermit können laut verschiedenen Studien auch bei älteren Verbrennungsnarben Verbesserunen erzielt werden. Die Narben werden dadurch weicher, glatter, und die Spannung lässt nach. Da bei dieser Behandlung das Risiko bakterieller oder viraler (Herpes-)Infektionen gegeben ist, sollten diese Behandlungen immer unter sterilen Bedingungen erfolgen. Oftmals sind eine Antibiotikagabe und eine Herpesprophylaxe vor, während und nach der Behandlung sinnvoll. Die Betäubung des zu behandelnden Areals erfolgt mit einer lokalanästhetikahaltigen Creme und kalter Luft. Das Areal ist nach der Laserung ca. eine Woche rot, geschwollen und schuppt und sollte nicht der Sonne ausgesetzt werden, da bei fast allen Laserbehandlungen die Gefahr von Pigmentverschiebungen existiert. Auch dieser neue Therapieansatz muss mehrere Male wiederholt werden; die finalen Ergebnisse sind oft erst nach mehreren Monaten zu erwarten.
Kompressionstherapie
Die gesunde, intakte Haut verfügt immer über einen bestimmten physiologischen Druck. Sind jedoch die oberen Hautschichten durch Verbrennungen beschädigt, fehlt dieser natürliche Druck. Die neugebildeten Kollagenfasern richten sich ungeordnet aus, verknäueln und können sich zu einer hypertrophen oder keloiden Narbe entwickeln.
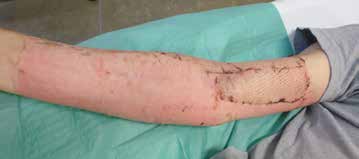
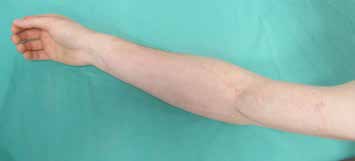
Druckverbände werden prophylaktisch vor allem nach großflächigen Brandverletzungen verwendet und sind auch nach Hauttransplantationen indiziert. Sie sollten über mehrere Monate bis zu zwei Jahren täglich bis zu 24 Stunden getragen werden, um eine möglichst ästhetische Narbenabheilung ohne funktionelle Einschränkungen zu erzielen. Zum Wechsel der Kompressionskleidung, zur Körperhygiene und zur Narbenpflege können Betroffene die Kompressionsbehandlung kurzzeitig unterbrechen. Die Dauer der Kompressionstherapie ist von verschiedenen Faktoren abhängig: Dazu gehören Schweregrad, Lokalisation und Ausdehnung der Narben, unterschiedliche Heilungsreaktion, Therapiebereitschaft und Geduld des Patienten. Der kontinuierliche Druck von 15 bis 40 mmHg bewirkt eine lokale Hypoxie und somit eine Abnahme der Fibroblastenzahl sowie eine Zunahme der Kollagenaseaktivität. Während des Remodelling wird durch den kontinuierlichen Druck eine parallele Anordnung kollagener Fasern gefördert.
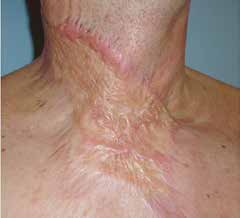
Der konstante Oberflächendruck der Kompressionskleidung lässt das Narbenareal schneller heilen (siehe Abb. 7a u. b). Bereits nach kurzer Zeit verändert sich die Konsistenz der erhabenen Narbe; das Narbengewebe wird weicher. Das rötliche Narbengewebe verblasst, und die Narbendicke verringert sich. Zudem mindert die Kompression Narbenschrumpfungen und daraus resultierende Gelenkversteifungen sowie lästigen Juckreiz. Auch bereits länger bestehende Narben können durch eine nachträgliche Kompressionsbehandlung günstig beeinflusst werden.
Sobald der Wundverschluss beim Patienten stabil ist, kann mit der Kompressionstherapie begonnen werden. Dazu wird der Patient im Fachhandel exakt abgemessen, und es wird festgelegt, ob z. B. das Einsetzen von Druckpolstern (Pelotten) notwendig ist. Die Kompressionskleidung wird dann individuell nach den abgemessenen Körpermaßen angefertigt.
Langjährige Erfahrungen haben gezeigt, dass sich für Patienten im Kindesalter ein permanenter Druck in Kompressionsklasse 1 eignet. Für Jugendliche und Erwachsene wird bei den oberen Extremitäten vorzugsweise Kompressionsklasse 1, für die unteren Extremitäten Kompressionsklasse 2 empfohlen. Die Nachtversorgung sollte generell in Kompressionsklasse 1 erfolgen. Die Anwendungsdauer sollte mit den behandelnden Ärzten im Rahmen der Nachsorge abgestimmt werden. Dazu sind vierteljährliche Nachkontrollen sinnvoll. Klinische Erfahrungen bestätigen gute Langzeitergebnisse bei regelmäßiger Anwendung passformgerechter Kompressionskleidung. So konnte die Zahl der später notwendigen, gerade für Kinder sehr belastenden operativen Narbenkorrekturen auf etwa ein Drittel reduziert werden. Korrekt sitzende Kompressionskleidung, die über einen längeren Zeitraum getragen wird, lindert die Folgen einer Verbrennung oder Verbrühung in kosmetisch-ästhetischer, vor allem aber in funktioneller Hinsicht.
Chirurgische Korrektur
Für die chirurgische Korrektur unkomplizierter hypertropher Narben gilt wegen der häufigen spontanen Rückbildung grundsätzlich die Empfehlung, frühestens ein Jahr nach der Narbenentstehung zu operieren. Ausgenommen davon sind Kontrakturen mit funktioneller Beeinträchtigung (z. B. eingeschränkte Mundöffnung, Kopfhebung, Fingerstreckhemmung etc.) oder eine entstellende Narbe an kosmetisch wichtiger Lokalisation. Für Keloide kommt die Wartefrist in der Regel nicht zum Tragen, weil die Operation in der Regel ohnehin erst nach Versagen der konservativen Behandlungsmöglichkeiten erfolgt.
Die chirurgischen Techniken für beide Narbenarten stimmen grundsätzlich überein. Allerdings kommen fast nur bei hypertrophen Narben Z- und W‑Plastiken zur Anwendung. Mit Exzision und primärem Wundverschluss können u. a. kleinere hypertrophe Narben sowie kleine Keloide entfernt und primär verschlossen werden 26. Die Zugrichtung hypertropher Narben wird durch eine Z- oder W‑Plastik um bis zu 90° verlagert und verlängert dadurch die Narbe. Die daraus resultierende Zugentlastung kann Rezidivfreiheit bewirken. Gelegentlich kommen Nahlappenplastiken, Fernlappenplastiken und Tissue-Expander – vor allem bei breiten Narbensträngen – zur Anwendung. Es sollte immer darauf hingewiesen werden, dass aufgrund der genetischen Prädisposition bei der chirurgischen Entfernung von Keloiden mit einem Rezidiv gerechnet werden muss.
Zusammenfassung
Zu den Narben zählt man eine Vielzahl von Entitäten. Für alle Untertypen steht heutzutage eine Vielzahl von Verfahren zur Verfügung, die neben kosmetischer und funktioneller Verbesserung auch zu einer Verminderung der Symptome führen sollen.
Es wird empfohlen, hypertrophe Narben und Keloide primär konservativ zu behandeln, da die operative Intervention, insbesondere bei Keloiden, mit einem hohen Risiko für Rezidive belastet ist. Sind Exzisionen dennoch geplant, so sollten gleichzeitig geeignete Therapien wie Kortikoidinjektion in Schnittränder, Kryotherapie oder postoperative Röntgenbestrahlung zum Einsatz kommen, da ansonsten die Rezidivrate bei 55 bis 99 % liegt 27. Dennoch fehlen bei vielen Behandlungsoptionen Studien, die die Effektivität der verschiedenen Therapieansätze objektiv evaluieren. Daher muss bis dahin die Prävention überschießender Narben in den Vordergrund rücken.
Für die Autoren:
Priv.-Doz. Dr. med. habil. Adrian Dragu
Chefarzt der Klinik für Plastische und Handchirurgie mit Schwerbrandverletztenzentrum im Klinikum St. Georg Leipzig
Delitzscher Str. 141, 04129 Leipzig
adrian.dragu@sanktgeorg.de
Begutachteter Beitrag/reviewed paper
Dragu A, Lehmann S. Die Narbe: Korrektur von Verbrennungen aus plastisch-rekonstruktiver Sicht. Orthopädie Technik, 2016; 67 (2): 46–51
| Betroffene Hautschicht | Klinik | Heilung/Narbenbildung | OP-Indikation | |
|---|---|---|---|---|
| Grad 1 | Epidermis | trockene Rötung, Schmerzen | narbenlose Abheilung | keine |
| Grad 2 a | Epidermis + oberflächliche Anteile der Dermis | feuchte Rötung, Blasenbildung, Schmerzen | Abheilung ohne Narbenbildung | Reepithelisierung im Normalfall |
| Grad 2 b | Epidermis + überwiegende Anteile der Dermis, Hautanhangsgebilde nur teilweise erhalten | nicht wegdrückbare Rötung, Blasenbildung weißlich, trockene Wunden, Schmerzen vermindert | angsame Abheilung unter Narbenbildung | OP-pflichtig, Nekrektomie (tangential oder epifaszial) + Spalthauttransplantation |
| Grad 3 | Epidermis + Dermis | trockene Blasenreste auf weißem Wundgrund, keine Schmerzen | OP-pflichtig | |
| Grad 14 | vollständige Schädigung von Haut, Subkutangewebe, Muskulatur, Sehnen, Knochen | verkohlte Areale, schmerzfrei | OP-pflichtig, ggf. Lappenplastik |
- Easypreg – ein Faserverbundwerkstoff zum Tiefziehen — 9. März 2026
- Konservative Versorgung einer adulten Skoliose mit einem modularen Bausatz – ein Versorgungsbeispiel — 6. März 2026
- Technologie und Funktionsweise des Prothesenkniegelenks Genium X4 — 13. Februar 2026
- Reinholz M, Poetschke J, Schwaiger H, et al. The dermatology life quality index as a means to assess life quality in patients with different scar types. J Eur Acad Dermatol Venereol, 2015; 29: 2112–2119
- Art. „Verbrennung“. In: Pschyrembel. Klinisches Wörterbuch. 257. Auflage. Berlin, New York: de Gruyter, 1994: 1626–1627
- Hettiaratchy S, Papini R, Dziewulski P. ABC of burns. London: BMJ Publishing Group, 2005
- Kamolz L‑P, Herndon DN, Jeschke MG. Verbrennungen. Diagnose, Therapie und Rehabilitation des thermischen Traumas. Wien: Springer Verlag, 2009
- Vogt PM, Ipaktchi K. Pathophysiologie der Verbrennungskrankheit. In: Wappler F, Spilker G (Hrsg.). Verbrennungsmedizin. Vom Unfallort zur Rehabilitation. Stuttgart: Thieme Verlag, 2009: 3–12
- Jackson DM. The diagnosis of the dept of burning. Br J Surg, 1953; 40 (164): 588–596
- Artuson G, Mellander D. Acute changes in capillary filtration and diffusion in experimental burn injury. Acta Physiol Scand, 1964; 62: 457–463
- Pitt RM, Parker JC, et al. Of altered capillary pressure and permeability after thermal injury. J Surg Res, 1987; 42 (6): 693–702
- Vo L et al. A study of vascular response to thermal injury on hairless mice by fiber optic confocal imaging, laser Doppler flowmetry and conventional histology. Burns, 1998; 24 (4): 319–324
- Warden GD. Fluid resuscitation and early management. In: Herndon DN (ed.). Total burn care. 3rd edition. London: Saunders Elsevier, 2007: 107–118
- Deutsche Gesellschaft für Verbrennungsmedizin e. V. S1-Leitlinie „Thermische und chemische Verletzungen“ (AWMF-Leitlinienregister Nr. 044/001). Stand: 06.04.2011 (in Überarbeitung), gültig bis 05.04.2016. http://www.awmf.org/uploads/tx_szleitlinien/044–001l_S1_Thermische_und_Chemische_Verletzungen_2011-abgelaufen.pdf (Zugriff am 28.10.2016).
- Pham TM, Gibran NS, Heimbach DM. Evaluation of the burn wound: Management decisions. In: Herndon DN (ed.). Total burn care. 3rd edition. London: Saunders Elsevier, 2007: 119–126
- Kamolz L‑P. Verbrennungen und Verbrühungen: ein Update. Universimed, 2011. http://dermatologie-allergologie.universimed.com/artikel/verbrennungen-und-verbrühungen-ein-update (Zugriff am 28.10.2016)
- Grunwald TB, Garner WL. Acute burns. Plast Reconstr Surg, 2008; 121 (5): 311e–319e
- Phan TQV, Spilker G. Schockraummanagement. In: Wappler F, Spilker G (Hrsg.). Verbrennungsmedizin. Vom Unfallort zur Rehabilitation. Stuttgart: Thieme, 2009: 29–36
- Kujath P, Michelsen A. Wunden – von der Physiologie zum Verband. Deutsches Ärzteblatt, 2008; 13: 239–247
- Scheithauer M, Riechelmann H. Übersicht Teil I: Grundlagen der kutanen Wundheilung. Laryngo-Rhino-Otol, 2003; 82: 31–35
- Marneros AG, Krieg T. Keloids – clinical diagnosis, pathogenesis, and treatment options. J Dtsch Dermatol Ges, 2004; 2: 905–913
- Balci DD, Inandi T, Dogramaci CA, Celik E. DLQI scores in patients with keloids and hypertrophic scars: a prospective case control study. J Dtsch Dermatol Ges, 2009; 7: 688–692
- Gilger P, Ziegenthaler H. Die Behandlung brandverletzter Patienten durch spezifische und optimierte Narbenmassage in Verbindung mit physikalischer Therapie. In: Deutschsprachige Arbeitsgemeinschaft für Verbrennungsbehandlung. 34. Jahrestagung der Deutschsprachigen Arbeitsgemeinschaft für Verbrennungsbehandlung (DAV 2016). Berchtesgaden, Deutschland, 13.–16.01.2016. Düsseldorf: German Medical Science GMS Publishing House, 2016. doi: 10.3205/16dav39
- Witte T, Mannil L, Räder M, Homann H‑H. Eigenfettunterspritzung bei faszienadhärenten Verbrennungsnarben. In: Deutschsprachige Arbeitsgemeinschaft für Verbrennungsbehandlung. 34. Jahrestagung der Deutschsprachigen Arbeitsgemeinschaft für Verbrennungsbehandlung (DAV 2016). Berchtesgaden, Deutschland, 13.–16.01.2016. Düsseldorf: German Medical Science GMS Publishing House, 2016. doi: 10.3205/16dav28
- Smolle C, Parvizi D, Tuca A et al. Der Einsatz von Hautexpandern – Eine Risikofaktor-Analyse für das Entstehen von Komplikationen. In: Deutschsprachige Arbeitsgemeinschaft für Verbrennungsbehandlung. 34. Jahrestagung der Deutschsprachigen Arbeitsgemeinschaft für Verbrennungsbehandlung (DAV 2016). Berchtesgaden, Deutschland, 13.–16.01.2016. Düsseldorf: German Medical Science GMS Publishing House, 2016. doi: 10.3205/16dav29
- Gauglitz GG, Kunte C. Empfehlungen zur Prävention und Therapie hypertropher Narben und Keloide. Hautarzt, 2011; 62 (5): 337–346
- Patscheider R. Narben verhindern – Narben behandeln (Teil 1). Medicos, 2008; 4: 4–10
- Aust M, Bender R, Walezko N, Busch K‑H. Repigmentierung von hypopigmentierten Verbrennungsnarben durch Kombination von Medical Needling und ReCell. In: Deutschsprachige Arbeitsgemeinschaft für Verbrennungsbehandlung. 34. Jahrestagung der Deutschsprachigen Arbeitsgemeinschaft für Verbrennungsbehandlung (DAV 2016). Berchtesgaden, Deutschland, 13.–16.01.2016. Düsseldorf: German Medical Science GMS Publishing House, 2016. doi: 10.3205/16dav45
- Wolfram D, Tzankov A, Pulzl P, Piza-Katzer H. Hypertrophic scars and keloids – a review of their pathophysiology, risk factors, and therapeutic management. Dermatol Surg, 2009; 35: 171–181
- Rockwell WB, Cohen IK, Ehrlich HP. Keloids and hypertrophic scars: a comprehensive review. Plast Reconstr Surg, 1989; 84 (5): 827–837