Die kindliche Hüftdysplasie
Bei der kindlichen Hüftdysplasie handelt es sich um eine angeborene Reifungsstörung der Hüftgelenke. Sie ist mit einer Inzidenz von 2 bis 5 % die häufigste kinderorthopädische Erkrankung, welche bei deutlich mehr Mädchen als Jungen (4 : 1) auftritt. Statistisch gesehen ist die linke Hüfte häufiger betroffen als die rechte (60 : 40) 1. Wird die Dysplasie nicht erkannt bzw. unzureichend behandelt, besteht im Verlauf das Risiko einer Dysplasiearthrose.
Bei der Ätiologie spielen genetische, hormonelle und mechanische Faktoren eine Rolle. Dazu gehört eine familiäre Häufung, da sich das Risiko verzehnfacht, wenn mindestens ein Elternteil betroffen ist. Ein weiterer Faktor ist der Platzmangel im Mutterleib etwa bei Fruchtwassermangel, Steißlage, Zwillingsschwangerschaften oder Erstgebärenden. Zudem sorgen Hormone wie Östrogen, Progesteron und Relaxin für allgemeine Gelenkhypermobilität und Instabilitäten im Hüftgelenk 2.
Klinisch zeigt sich bei den Kindern i. d. R. folgender Befund: Haltungsasymmetrie, Abspreizbehinderung, Gluteal- und Leistenfalten-Asymmetrie, Beinlängendifferenz, Vorzugshaltung zu einer Seite, Beckenhochstand auf der betroffenen Seite, Schiefhalshaltung zur Gegenseite, Konvexität der Wirbelsäule zur Gegenseite und eine anhaltende Beckenbeugehaltung.
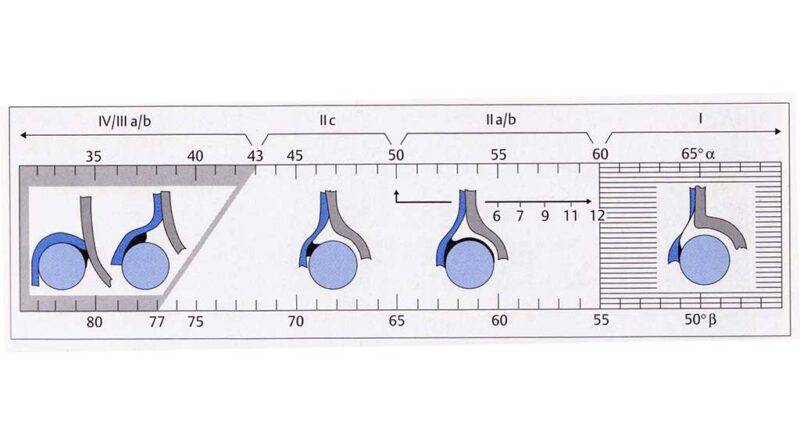
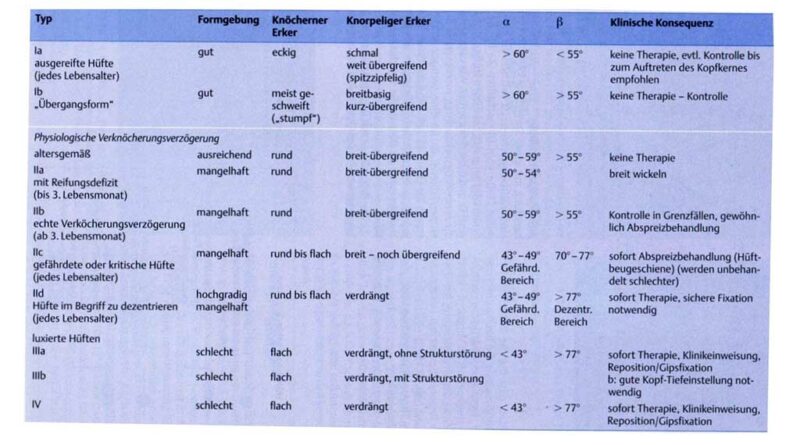
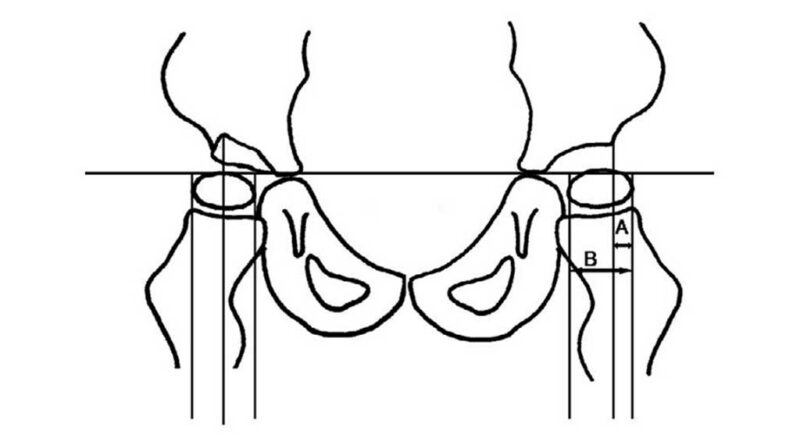
Zusätzlich zu einer ausführlichen Anamnese und einer Befunderhebung dient seit 1996 das Sonografie-Screening in U3 der Diagnosestellung. Die Klassifikation erfolgt nach dem österreichischen Orthopäden Reinhard Graf und erlaubt eine Feststellung und Einteilung des Schweregrades, aus welchem sich wiederum die entsprechende Therapieform ableiten lässt. Zur Beurteilung des Pfannendachs entwickelte Graf als Beurteilungshilfe zwei Messwinkel: den Pfannendachwinkel Alpha und den Knorpeldachwinkel Beta (Tab. 1, Abb. 1) 3.
Die ärztliche Therapie verläuft in drei Phasen:
- Reposition (Einrenkung): Diese wird entweder unter Narkose oder durch eine Overheadextension durchgeführt (mit 1 bis 1,5 kg in Flexion und 60° Abduktion). Die Reposition wird bei dezentrierten Hüften Typ D, III oder IV empfohlen.
- Retention (Ruhigstellung): Den Patienten mit instabilen Hüften vom Typ IIc wird für 4 – 5 Wochen ein sogenannter Fettweisgips (in etwa 110° Flexion, 50° Abduktion) angelegt.
- Nachreifen: Das Nachreifen der stabilen dysplastischen Hüften (IIc, IIb und IIa) erfolgt dann wahlweise in der Tübinger Hüftbeugeschiene (> 90° Flexion, 45 bis 50° Abduktion) oder einer Pavlik-Bandage. Hierbei ist besonders auf eine korrekte Abduktionsstellung zu achten, da eine zu starke Abspreizung, z. B. Lorenzstellung in 90° Abduktion, zu Hüftkopfnekrosen führen kann 4. Die Behandlung wird abgeschlossen, wenn sich bei der Sonografie-Kontrolle der Pfannendachwinkel Alpha größer als 60° darstellt.
Neben der ärztlichen Therapie empfiehlt es sich, die Kinder physiotherapeutisch zu behandeln. Beispielsweise lassen sich durch die neurophysiologische Behandlung nach Vojta 5 und verschiedene osteopathische Techniken die Lage-Asymmetrien und muskulären Dysbalancen positiv beeinflussen. Zudem sollten die Eltern durch einen erfahrenen Therapeuten im Handling nach Bobath, etwa bei Tragehaltungen mit der Tübinger Schiene oder dem Windelwechseln in Abspreizung, angeleitet werden.
In seltenen Fällen lässt sich konservativ kein befriedigendes Ergebnis erreichen, dann ist eine knöcherne Hüftoperation das Mittel der Wahl. Hier stehen dem Operateur verschiedene Verfahren zur Verfügung. Dazu zählen u. a. die Beckenosteotomie nach Salter, Dega oder Pemberton und die Triple-Osteotomie nach Tönnis. Gelegentlich ist ein zusätzlicher Eingriff am proximalen Femur (DVO – derotierende varisierende Osteotomie) nötig, um die Überdachung zu optimieren.
Infantile Cerebralparese
Mit einer Prävalenz von 2 bis 2,5 pro 1.000 Lebendgeburten ist die infantile Cerebralparese (ICP) die häufigste Ursache für spastische Bewegungsstörungen im Kindesalter.
Ursächlich für die ICP sind alle Schädigungen, die das unreife Gehirn betreffen und prä‑, peri- oder postnatal entstanden sind. Die ICP stellt kein einheitliches Krankheitsbild dar. Es handelt sich um eine bleibende, nicht progrediente, doch sich im Erscheinungsbild über Jahre ändernde Haltungs- und Bewegungsstörung, die in ihrer Ausprägung sehr variabel sein und andere Begleiterscheinungen, wie z. B. Lernbehinderung, geistige Behinderung, Sehstörungen und Epilepsie, mit sich bringt 6.
Im Gegensatz zur Hüftdysplasie sind bei Patienten mit infantilen Cerebralparesen die Hüften bei der Geburt unauffällig. Voraussetzung für eine ungestörte Hüftentwicklung ist der zeit- und entwicklungsgerechte Ablauf der Vertikalisation. Gehen und Stehen nehmen hierbei eine wichtige Rolle bei der Zentrierung des Hüftgelenks ein. Die Entstehung der Hüftgelenksdezentrierung bei ICP wird u. a. durch einen erhöhten Tonus, das muskuläre Ungleichgewicht, Kontrakturen, das Wachstum und unzureichende Bewegungsvariationen verursacht. Von daher sollte jede spastische Hüfte, die muskulär nicht ausbalanciert ist und nicht entwicklungsgerecht belastet wird, als dysplasiegefährdet betrachtet und regelmäßig röntgenologisch kontrolliert werden. Durch den verstärkten Tonus in den Adduktoren kommt es zur Ausbildung einer Coxavalga. Dieser Effekt wird durch die meist verspätete Aufrichtung und die zusätzlich adduktorisch wirkenden Kniebeuger (M. semitendinosus und M. semimembranosus) und den M. gracilis noch verstärkt. Bei Spastizität des M. psoas wird die Cranialisierung des Femurs noch weiter begünstigt und der M. psoas wirkt als mechanisches Repositionshindernis 7.
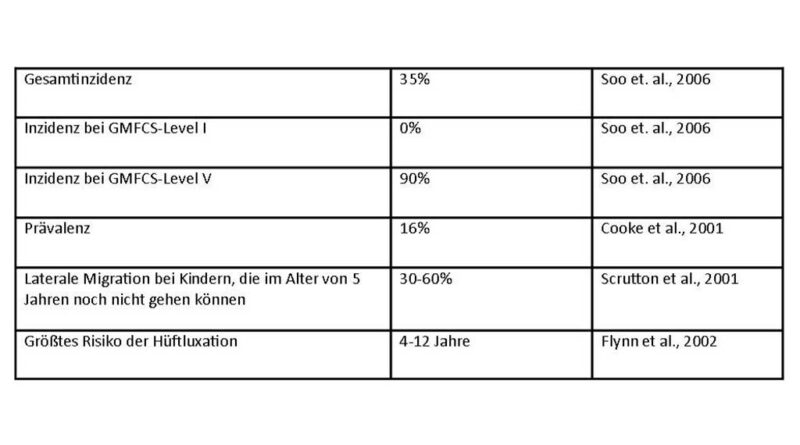
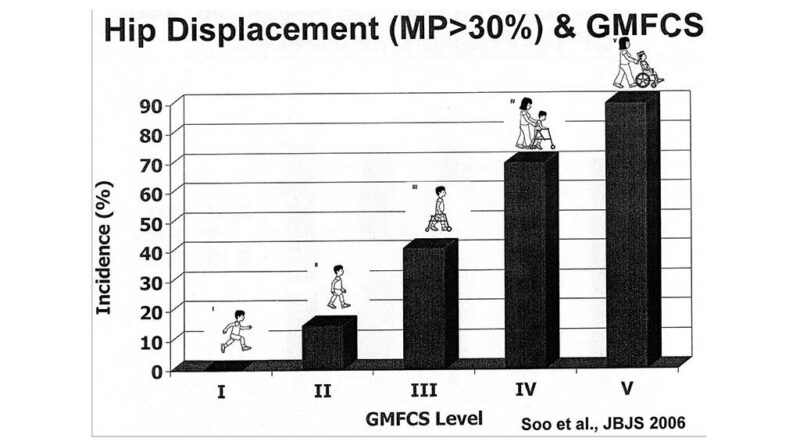
Untersuchungen zeigen auf, dass ein Zusammenhang zwischen der Form der Ausprägung der ICP nach GMFCS, Gross Motor Function Classification System, und dem Auftreten von Hüftfehlbildungen besteht (Abb. 2). Die globale Reifungsverzögerung und das Ausmaß der Tonuserhöhung sind mit dafür verantwortlich, dass sich schwer betroffene Kinder (GMFCS VI, V) nicht ausreichend gegen die Schwerkraft stabilisieren und sich somit auch nicht aktiv aufrichten können. Der formende Reiz zur Entwicklung normaler Hüftgelenke fehlt dadurch (Tab. 2).
Konservative Behandlungsansätze
Schmerzen durch eine bestehende Hüftluxation können bis zum Verlust der Steh- und Gehfähigkeit führen. Bei Patienten, die auf den Rollstuhl angewiesen sind, kann es zu einer eingeschränkten Sitzfähigkeit führen, zudem verstärken sich bereits bestehende Skoliosen. Ein Hauptziel bei der Behandlung von Kindern mit ICP ist die Prophylaxe von Hüftluxationen, um die Funktionalität und somit die Lebensqualität zu erhalten. Hierbei spielen verschiedene Therapieansätze eine Rolle. Dazu zählen u. a. die Physiotherapie, die Lagerungsbehandlung und die Injektion von Botulinumtoxin A.
Im Rahmen der Physiotherapie auf neurophysiologischer Basis spielen neben der Dehnung der verkürzten Muskelgruppen – Adduktoren und ischiocrurale Muskulatur –, die Aktivierung der Gegenspieler, Hüftextensoren und ‑abduktoren, und die Vertikalisierung eine wichtige Rolle. Gerade bei schwerstbetroffenen Patienten muss frühzeitig eine passive Aufrichtung im Stehen ermöglicht werden, um die formative Reizgebung auf die Hüftgelenke zu gewährleisten. Beim Stehen im Stehständer und beim Sitzen im Rollstuhl ist auf ausreichende Abduktion, und somit auf die Verhinderung der Innenrotation und Adduktionsstellung zu achten.
Die Hilfsmittel müssen regelmäßig durch die behandelnden Therapeuten und Techniker entsprechend der Bedürfnisse und der aktuellen Befundsituation der Patienten nachgepasst werden.
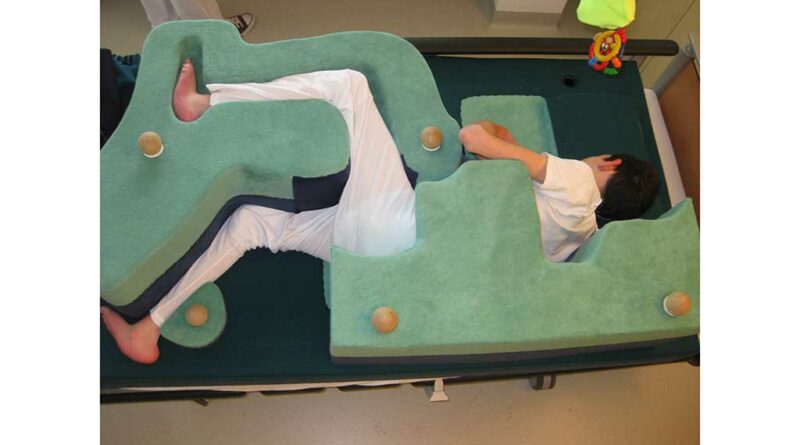
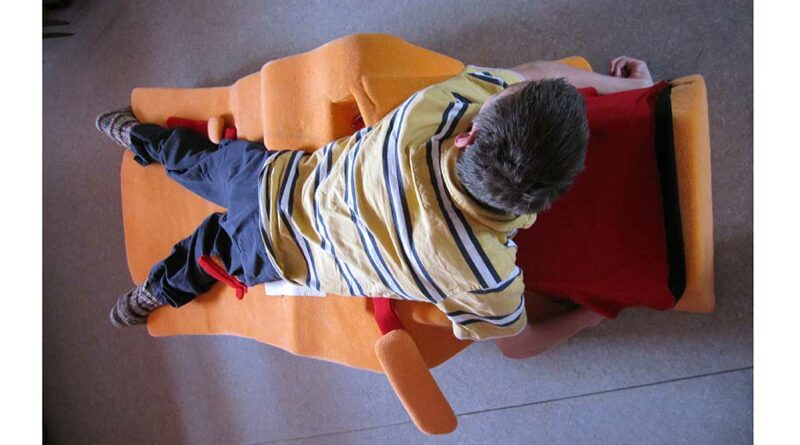
Einen weiteren Baustein der konservativen Behandlung bildet die Lagerungsbehandlung in Abduktion. Entsprechende individuelle Lagerungselemente können für die Rücken‑, Seit- und Bauchlage (Abb. 3 u. 4) gefertigt werden. Durch eine Abduktion von 15 bis 20° wird sichergestellt, dass die Hüftgelenke zentriert in der Pfanne eingestellt werden. Alternativ können entsprechende dynamische Lagerungsorthesen (Abb. 5) eingesetzt werden. Diese werden meist von den Patienten besser akzeptiert, da sie eine aktive Beweglichkeit in Knie- und Hüftgelenken zulassen und sich die Patienten damit i. d. R. auch selbstständig drehen können.
Ergänzend bzw. begleitend zu den bisher genannten Therapiemethoden kann die Injektion von Botulinumtoxin A (Adduktoren, Kniebeuger, Hüftbeuger) indiziert sein. Dadurch können selektiv und temporär hyperaktive Muskeln geschwächt und zumindest zeitweise die muskuläre Imbalance vermindert werden.
Operative Behandlungsmöglichkeiten
Eine Operation soll folgende Ziele erreichen: Symmetrie, Schmerzfreiheit, Wiederherstellung der Beweglichkeit und – soweit erreichbar – Gelenkstabilität bzw. Prophylaxe einer drohenden Instabilität 8.
Weichteileingriffe, wie offene Sehnenverlängerungen oder die Myofasziotomie nach Ulzibat, sind nur bei einer radiologisch noch ausreichenden Hüftgelenkszentrierung indiziert (Abb. 6).
Die Verlängerung der Adduktoren und des M. psoas sowie die Tenotomie der Mm. ischiocrurales dienen der Wiedererlangung bzw. dem Erhalt der Schmerzfreiheit und der Symmetrie. Dadurch soll ein Fortschreiten der Subluxation vermieden werden.
Wenn die Dezentrierung größer als 40 bis 50 % ist, sollten Weichteil-Operationen mit knöchernen Eingriffen am Acetabulum und proximalen Femur kombiniert werden 9.
Postoperativ empfiehlt es sich, auf die Anlage eines Gipses zu verzichten und die Patienten stattdessen mit einem Lagerungselement in 15 bis 20° Abduktion aus Schaumstoff zu versorgen. Dadurch können eine frühe Mobilisation durch die Physiotherapie sowie das schnelle Wiedererlangen der Mobilität im Rollstuhl sichergestellt und Inaktivitätsatrophien und Verklebungen im Operationsgebiet vermieden werden.
Patientenbeispiel: Anna
Anna ist 5 Jahre alt, als sie sich mit ihrer Mutter wegen Schmerzen in der rechten Hüfte im November 2011 in der Ambulanz der Orthopädischen Kinderklinik vorstellt. Sie ist mit einem Rollstuhl, einem NF-Walker, Unterschenkelorthesen und einem Stehbrett versorgt. Seit einigen Wochen kann sie weder am Tisch gehalten werden, noch in ihrem NF-Walker stehen. Anna wird zweimal pro Woche physiotherapeutisch behandelt – in erster Linie mit dem Ziel der Verbesserung der Stützaktivität, Dehnung der verkürzten Hüftmuskeln und der Verbesserung des Stehens.
Laut Mutter schmerzt das rechte Hüftgelenk auch beim Bewegen, was den Alltag und die Pflege äußerst schwierig gestaltet. Anna schläft nicht mehr durch, weint häufig und lässt sich nur ungern transferieren. Die stark eingeschränkte Abduktionsfähigkeit erschwert zudem die Pflege.
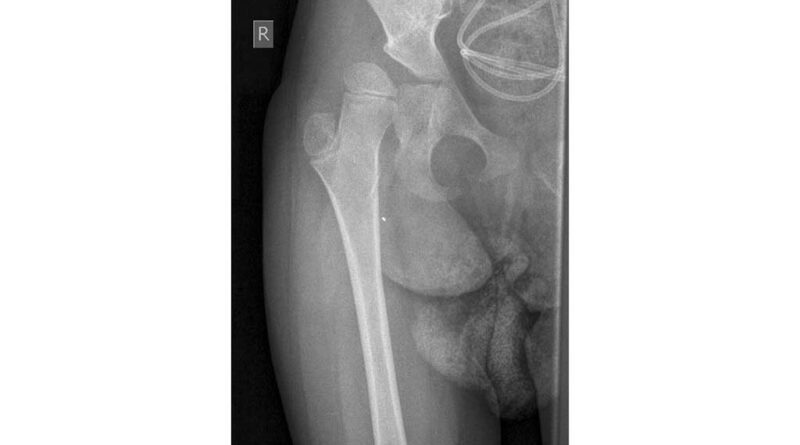
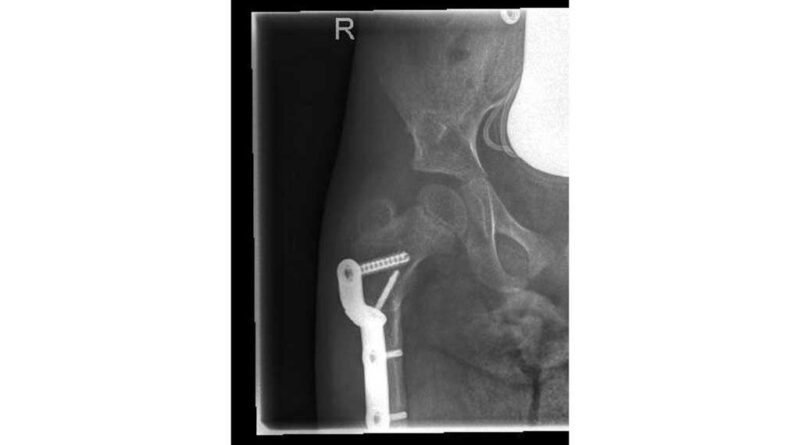
Nach einer ausführlichen Anamnese und der Befunderhebung (ICP, GMFCS V, Frühgeburt 28. SSW) sowie der Röntgendiagnostik steht fest, dass die rechte Hüfte subluxiert ist (Abb. 7).
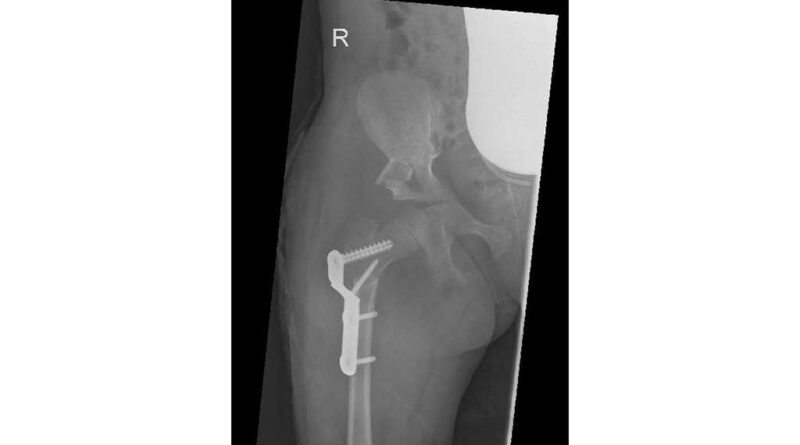
Im Frühjahr 2012 erfolgte dann die umfangreiche Hüftoperation: Adduktorentenotomie beidseits, Psoas-Tenotomie rechts, offene Reposition und DVO und Pfannendachplastik nach Dega mit Surfixplatte rechts (Abb. 8).
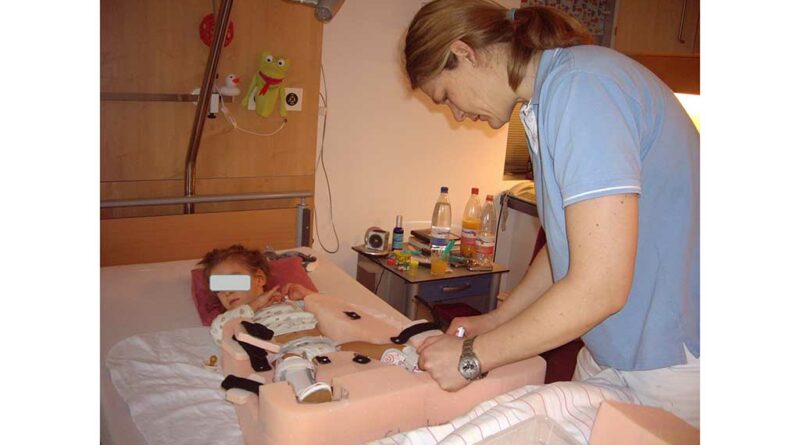
Frühmobilisation im Schaumstofflagerungselement
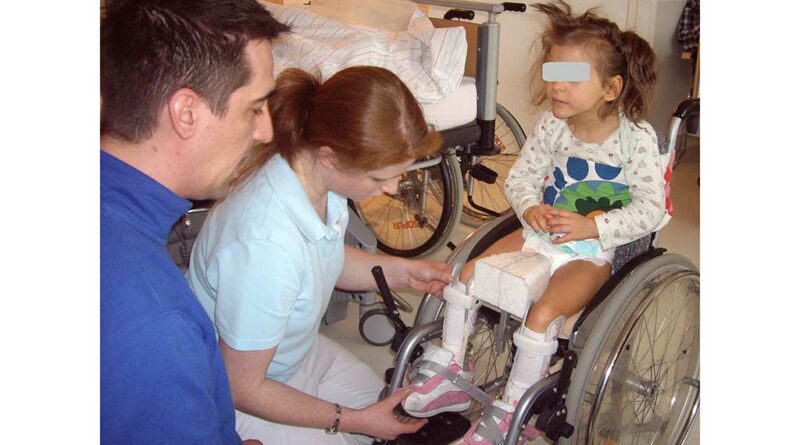
Für Anna wurde bereits vor der OP ein Schaumstofflagerungselement für die Rückenlage mit 20° Abduktion beidseits angefertigt. Sie wurde ab dem ersten Tag nach der Operation physiotherapeutisch und ergotherapeutisch behandelt. In Absprache mit dem zuständigen Techniker wurde das Lagerungselement optimiert (Abb. 9). Bereits drei Tage nach der umfangreichen Operation konnte Anna durch die physiotherapeutische Hüftmobilisation am Bettrand sitzen. Um ihr die Teilhabe am Alltag zu ermöglichen, wurde sie zusätzlich mit einem Leihrollstuhl versorgt. Gemeinsam mit einer Ergotherapeutin hat ein Reha-Techniker diesen entsprechend der ärztlichen Vorgaben (15° Abspreizung, Sitzkeil auf 80°) ausgemessen (Abb. 10). Ihr eigener Rollstuhl war für den postoperativen Einsatz nicht geeignet, da dieser ohne Abduktion gefertigt wurde.
Eine genaue Elternanleitung erlaubte es der Mutter, Annas Hüfte regelmäßig durchzubewegen und sie selbstständig mehrmals am Tag für einen festgeschriebenen Zeitraum in den Rollstuhl zu setzen.
Sechs Wochen nach der Operation
Nach erfolgter knöcherner Konsolidierung innerhalb von sechs Wochen kann mit dem Belastungstraining begonnen werden. In enger Zusammenarbeit mit der Orthopädie- und Reha-Technik werden entsprechende Hilfsmittel zum Gehen und Stehen sowie die Orthesen überprüft bzw. neu angepasst oder verordnet.
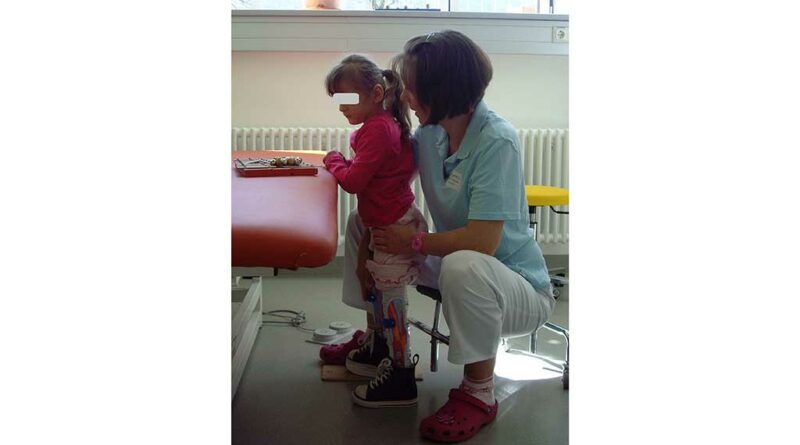
Annas Röntgenbild zeigte nach sechs Wochen eine gute Konsolidierung: Im Rahmen der Therapie begann die Fünfjährige mit dem Stehen und der Gewichtsverlagerung im Stand (Abb. 11). Parallel zur Vertikalisation erfolgten die Orthesenkontrolle und ‑nachpassung, zudem wurde der NF-Walker überprüft.
Inzwischen ist seit der Operation mehr als ein Jahr vergangen. Die Hüfte hat sich gut entwickelt (Abb. 12). Anna ist mittlerweile sechs Jahre alt. Sie kann wieder bis zu einer Stunde stehen, hat Spaß an der Fortbewegung im NF-Walker und schläft durch. Laut Mutter gibt Anna keinerlei Beschwerden mehr im Handling und beim Transfer an. Auch die Pflege gestaltet sich dank der verbesserten Abduktion einfacher als vor der Operation. Für den Spätsommer dieses Jahres ist die Metallentfernung geplant.
Fazit
Das individuell angepasste Zusammenspiel und der regelmäßige Erfahrungsaustausch zwischen Kinderorthopäden, Orthopädie- und Reha-Technikern sowie Physio- und Ergotherapeuten bietet eine wichtige Basis für die erfolgreiche konservative und operative Behandlung von Hüftluxationen. Dadurch können Schmerzen erfolgreich verhindert bzw. behandelt, Funktionalität erhalten und somit auch die Lebensqualität der Patienten gesteigert werden.
Die Autoren:
Wencke Ackermann
Bobath- und Vojta-Therapeutin für
Säuglinge, Kinder und Jugendliche
Physiotherapeutin in der Orthopädischen
Kinderklinik Aschau
Dr. Maya Salzmann MSC
Fachärztin für Orthopädie/Unfallchirurgie/
Kinderorthopädie
Oberärztin der Orthopädischen Kinderklinik Aschau
Kontaktadresse:
Behandlungszentrum Aschau
Bernauer Straße 18
83229 Aschau/Ch.
w.ackermann@bz-aschau.de
Begutachteter Beitrag/Reviewed paper
Ackermann W, Salzmann M. Die interdisziplinäre Behandlung von Hüftluxationen. Orthopädie Technik, 2013; 64 (8): 14–19
- Konservative Versorgung einer adulten Skoliose mit einem modularen Bausatz – ein Versorgungsbeispiel — 6. März 2026
- Technologie und Funktionsweise des Prothesenkniegelenks Genium X4 — 13. Februar 2026
- Prothesenversorgung nach transhumeraler Osseointegration mit Pattern-Recognition-Steuerung – Fallbericht einer Systemumstellung — 11. Februar 2026
- Pothmann M. Hüftdysplasie-Leitfaden für Betroffene, Eltern, Physiotherapeuten und Ärzte. Dortmund: Poli-Med, 1999
- Buckup K. Kinderorthopädie. 2. Auflage, Stuttgart: Georg-Thieme-Verlag, 2001
- Buckup K. Kinderorthopädie. 2. Auflage, Stuttgart: Georg-Thieme-Verlag, 2001
- Konermann W, Gruber G, Tschauner Ch. Die Hüftreifungsstörung. Darmstadt: Steinkopff-Verlag, 1999
- Jung M. Symmetriestörung im Säuglingsalter: Eine Effektivitätsstudie zur Vojta- Therapie bei Infantiler Haltungsasymmetrie. Vortrag auf dem Bundeskongress für Physiotherapie in Leipzig, 2012
- Stein S. Physiotherapie in der Pädiatrie. 1. Auflage, Stuttgart: Thieme-Verlag, 2005
- Doll B. Infantile Cerebralparese – Pathogenese und Behandlung der gestörten Hüftentwicklung. Orthopädie- und Unfallchirurgie up2date, 2006; 1: 125–142
- Döderlein L. Infantile Cerebralparese-Diagnostik, konservative und operative Therapie. Darmstadt: Steinkopff-Verlag, 2007
- Döderlein L. Infantile Cerebralparese-Diagnostik, konservative und operative Therapie. Darmstadt: Steinkopff-Verlag, 2007