Einleitung
Eine Oberschenkelamputation betrifft überproportional häufig ältere Menschen und ist in 80 bis 90 % der Fälle Folge einer peripheren arteriellen Verschlusskrankheit (pAVK; häufig aufgrund eines Diabetes mellitus), einer terminalen Niereninsuffizienz, eines Hypertonus und/oder einer Adipositas. Sehr viel seltener führen Traumata, Tumoren oder auch Infektionen zum Verlust der unteren Extremität 1 2 3 4. Je nach körperlicher Leistungsfähigkeit und persönlichem Lebensumfeld ist die Versorgung mit einer Prothese Voraussetzung für den Erhalt der Selbstständigkeit und die Teilhabe am privaten, beruflichen, sozialen und kulturellen Leben. Prothesen in Leichtbauweise und/oder mikroprozessorgesteuerte Gelenke mit Unterstützung in der Schwungund der Standphase zur Stabilisierung bei unebenem Gelände oder bei der Benutzung von Treppen können zu längeren Tragezeiten und größerer Selbstständigkeit führen, sofern der Betroffene motiviert ist, den Umgang mit der Prothese und seine Gehfähigkeiten aktiv zu trainieren und gleichzeitig Fehlbelastungen auf der erhaltenen Seite zu vermeiden 5. Letztere können zu Rückenschmerzen, Arthrose und Osteoporose führen und erhöhen das Risiko von Stürzen 6 7 8 9 10.
Standardisierte Ganganalysen sind unabdingbar, um eine gewählte Versorgung objektiv zu bewerten und in der Folge auch zwischen subjektiven („gefühlten“) und objektiven Verbesserungen zu differenzieren. Letztere können sowohl Folge therapeutischer (Physio‑, Sport- und Ergotherapie, psychologische Begleitung) als auch orthopädietechnischer Interventionen (Veränderung und Optimierung von Schaft, Aufbau und/oder Prothesenpassteilen) sein. Das impliziert zugleich die Untersuchung hinreichend vieler Probanden, um mögliche Störgrößen (Komorbiditäten, Alter, Amputationshöhe und ‑grund, Versorgungsform etc.) zu berücksichtigen und eine solide Datenbasis für weitergehende Aussagen zu generieren.
Gangschule und Ganganalyse – der Einsatz Virtueller Realität
Die Ansprüche an eine Gangschule sind relativ gut definiert; die Übungen werden mit und ohne Hilfsmittel durchgeführt und adressieren Kraft, Gleichgewicht, Stumpfwahrnehmung und das Gehen mit der Prothese (Stabilität, Prothesenkontrolle), wobei häufig Wert auf ein symmetrisches Gangbild gelegt wird 11. Einerseits kann ein deutliches Hinken zu Stigmatisierung und ungewollter Aufmerksamkeit bei der Bewegung im öffentlichen Raum führen, andererseits ist es aber gegebenenfalls funktionell relevant, da es die Stabilität in den Doppelstandphasen erhöht 12 13.
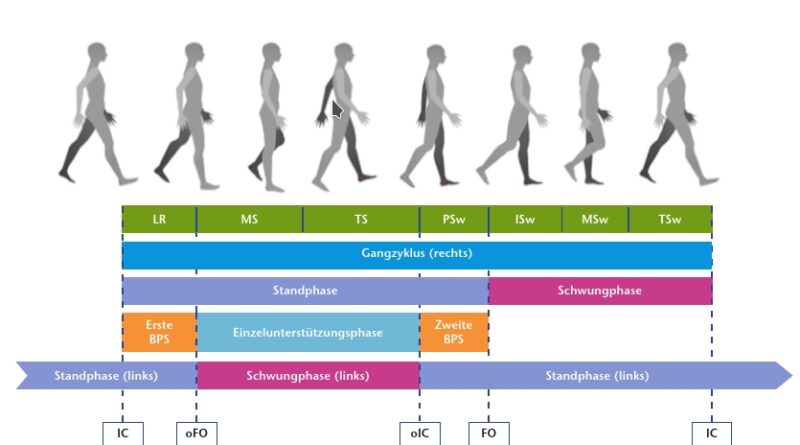
Je nach Fragestellung reicht der Aufwand für die Beurteilung der bipedalen Lokomotion von „einfachen“ klinischen Tests (10-Meter-Gehtest, Timed-up-and-go-Test) und Fragebögen (Selbst- und Fremdbeurteilung) über die Ermittlung spatio-temporaler (räumlich-zeitlicher) Kenngrößen auf instrumentierten Laufstrecken oder Laufbändern bis hin zur Verwendung hochauflösender 3D-Kameras und reflektierender Marker, um die Position des gesamten Körpers bzw. interessierender Segmente während des Gangzyklus kontinuierlich aufzuzeichnen („motion tracking“). Jedoch wird dem Probanden – unabhängig davon, ob er ein Laufband oder eine instrumentierte Teststrecke nutzt – immer bewusst sein, dass er sich in einer Test- und Untersuchungssituation befindet; dieses Wissen kann bereits zu Abweichungen vom „alltäglichen“ Gangbild führen 14. Zudem gibt es Hinweise, dass das Gehen auf dem Laufband nicht nur einer Gewöhnung bedarf, sondern auch deutlich mehr Energie als das Gehen auf dem Boden erfordert 15.
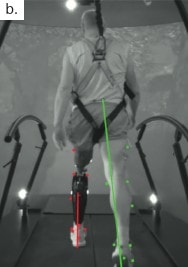
Im interaktiven Ganglabor GRAIL (Gait Real-time Analysis Interactive Lab; Motekforce Link, Amsterdam) sind immersive Virtuelle Realität und vielfältige Optionen zur Ganganalyse kombiniert: Zwei instrumentierte und getrennt ansprechbare Laufbänder, ein 3D-Motion-Tracking und optional auch die Integration einer Oberflächen-Elektromyographie erlauben eine umfassende Ganganalyse (Abb. 1). Zur Erzeugung der virtuellen Umgebung werden Bilder natürlicher (Wald, Stadt) oder artifizieller Umgebungen mit einer mit der Laufbandgeschwindigkeit synchronisierten Frequenz auf einen großen halbzylindrischen Bildschirm projiziert. Adäquat konfigurierte Lautsprecher unterstützen die Sinnestäuschung und das Eintauchen („Immersion“) in die Virtuelle Realität. Während der Untersuchung am GRAIL ist der Proband mit einem Gurtsystem gegen Stürze gesichert. Geschwindigkeit, Neigung sowie Seitwärtsbewegung der Laufbänder können unabhängig und für den Probanden scheinbar zufällig variiert werden, um alltägliche Situationen beim Gehen in öffentlichen Räumen (unvorhergesehene Hindernisse, Stolpern etc.) ohne reale Sturzgefahr zu simulieren. Ähnlich wie das bereits seit Längerem am Markt verfügbare Ganganalysesystem CAREN (Computer Assisted Rehabilitation Environment; Motekforce Link, Amsterdam) wurde auch GRAIL bisher überwiegend bei Patienten mit neurologischen bzw. neuromuskulären Erkrankungen (z. B. Schlaganfall, Morbus Parkinson, Multiple Sklerose, Zerebralparese) oder nach endoprothetischem Ersatz von Knie- oder Hüftgelenk eingesetzt, ist aber für Menschen mit transfemoraler oder transtibialer Amputation ebenso geeignet 16 17 18 19.
In einer kontrollierten prospektiven Studie setzen die Autoren das Ganglabor GRAIL ein, um bei Menschen mit einer transfemoralen Amputation, die seit mindestens einem halben Jahr regelmäßig eine Exoprothese nutzen, eine standardisierte Ganganalyse durchzuführen. Parallel werden auch Probanden ohne Amputation eingeschlossen, um Kenngrößen für ein physiologisches („normales“) Gangbild zu erarbeiten.
Studiendesign
Die Studie wurde der Ethikkommission angezeigt (Geschäftszeichen A 2018–0065). Flyer und Plakate dienten dazu, bei lokalen Sanitätshäusern bzw. bei Orthopädietechnikern sowie den Kliniken der Umgebung auf die Studie hinzuweisen. Weiterhin wurde die Studie während des „3. Endo-ExoPatiententreffens“ (13./14. Juni 2019 in Berlin) vorgestellt. Probanden ohne Amputation und transfemoral amputierte Probanden können an der Studie teilnehmen, wenn sie mindestens 18 Jahre alt sind und nach ausführlicher Information über die geplanten Untersuchungen schriftlich in die Teilnahme einwilligen. Die Teilnehmer sollen seit mindestens 6 Monaten regelmäßig eine Exoprothese nutzen. Probanden mit eingeschränkter geistiger oder körperlicher Leistungsfähigkeit sind von der Teilnahme ausgeschlossen.
Die Untersuchungen im Rahmen der Studie umfassen eine ausführliche Anamnese inklusive der Erfassung von Begleiterkrankungen und aktueller Medikation sowie der kognitiven Fähigkeiten (Mini-MentalStatus-Test, PHQ‑9), die Ermittlung des Mobilitätsgrades 20 und die Ermittlung der Reaktionsgeschwindigkeit auf visuelle Reize. Weiterhin erfolgt eine standardisierte Erfassung der Leistungsfähigkeit durch etablierte Testverfahren und Fragebögen (Tinetti-Test, Amputee Mobility Predictor Assessment Tool, bei21 22 23 24 zur Selbst- und Fremdeinschätzung der aktuellen Situation. Fragebögen und Tests werden so kombiniert, dass Doppelerhebungen bzw. Doppeluntersuchungen vermieden werden.
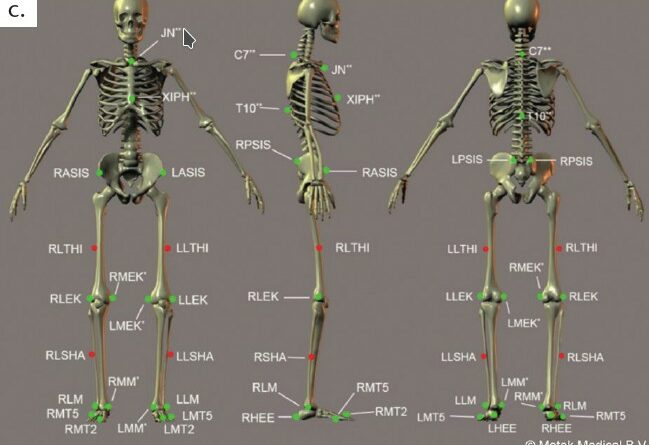
Die Familiarisierung (1. Termin) und die anschließenden Untersuchungen am GRAIL (2 Termine) erfolgen nach individueller Vereinbarung an zwei verschiedenen Tagen. Zu den Untersuchungsterminen werden wiederverwendbare reflektierende Marker mit beidseitigem Klebeband an anatomisch definierten Landmarken (Abb. 1b) fixiert. Die Ganganalysen erfolgen bei der individuellen Komfortgeschwindigkeit während des Gehens in der Ebene, bei 5° auf- bzw. abwärts geneigtem Laufband und abschließend erneut bei neutraler Einstellung des Laufbandes. Bei allen Untersuchungsbedingungen werden die Komfortgeschwindigkeiten vor Beginn der Datenerhebung ermittelt und registriert. In weiteren Teiluntersuchungen werden Störungen durch die Projektion von Hindernissen auf das Laufband sowie durch plötzliche Auslenkungen (Neigung nach vorne, seitliche Verschiebung der Laufbänder) oder durch eine Veränderung der Geschwindigkeit eines der beiden Laufbänder induziert.
Erste Ergebnisse
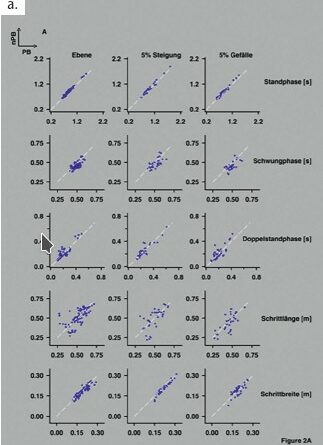
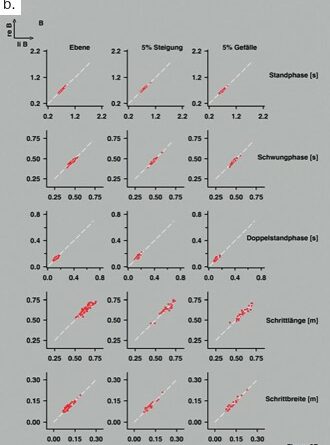
Seit Beginn der Rekrutierung im Spätsommer 2018 konnten bis zum September 2019 insgesamt 18 mit einer Schaftprothese versorgte Probanden (3 weiblich/15 männlich) und 17 Probanden ohne Amputation (Kontrollgruppe; 6 weiblich/11 männlich) eingeschlossen werden. Ursachen der jeweiligen Amputation waren Trauma (n = 8), pAVK (n = 6), Infektionen (n = 3) und eine Tumorerkrankung (n = 1). Der mediane Mobilitätsgrad lag bei 4 (min–max: 2–4); relevante anthropometrische Kenngrößen sind in Tabelle 1 zusammengefasst. In Abbildung 2 sind die spatio-temporalen Befunde für Probanden mit Amputation (a) und Kontrollgruppe (b) in Abhängigkeit von den Einstellungen des Laufbandes dargestellt. Ein vollkommen symmetrisches Gangbild impliziert, dass die Werte aller in Abbildung 2 dargestellten Parameter für beide Beine identisch sind und dass alle Wertepaare auf einer Ursprungsgeraden liegen. Abweichungen zwischen den Werten für Abszisse (linkes bzw. Prothesenbein) und Ordinate (rechtes bzw. gesundes Bein) führen zu Abweichungen von der Ursprungsgeraden. Bei den Patienten (Abb. 2a) sind solche Abweichungen besonders deutlich bei aufwärts gerichtetem Laufband (5 % Steigung) zu erkennen. Auch die Schrittlänge der Patienten ist deutlich unregelmäßiger als bei der Kontrollgruppe. Die Darstellung der dynamischen Kenngrößen (Gelenkwinkel, Momente) ist Gegenstand einer geplanten Publikation.
Diskussion
Im Mittelpunkt dieser Arbeit stehen spatio-temporale Parameter, die bei bislang 35 Probanden (18 mit Amputation, 17 aus der Kontrollgruppe) unter den Bedingungen „Gehen in der Ebene“ sowie „Gehen auf einer um ± 5° geneigten Oberfläche“ bei selbstgewählter Komfortgeschwindigkeit zu zwei konsekutiven Terminen erhoben wurden. Es hat sich gezeigt, dass Schwung- und Doppelstandphasen ebenso wie die Schrittlänge bei transfemoral amputierten Probanden deutlich unregelmäßiger sind als bei Probanden ohne Amputation und dass diese Abweichungen durch die Neigung des Laufbandes tendenziell verstärkt werden. Aufgrund der relativ kleinen Datenbasis lassen sich zum jetzigen Zeitpunkt jedoch noch keine validen Rückschlüsse auf die Ursache für die deutlich erkennbaren Abweichungen zwischen dem Schritt mit dem Prothesenbein und dem erhaltenen Bein ziehen.
Das Studienprotokoll sieht neben einem Termin zur Familiarisierung (zwischen 20 und 30 Minuten) mit dem GRAIL zwei weitere Termine für die Datenerhebung vor. Ziel des ersten Termins ist es, dass die Probanden sich mit dem GRAIL und der unbekannten Umgebung bzw. Situation vertraut machen. Neben der Nutzung als „Hightech-Laufband“ werden bei allen Terminen die Möglichkeiten zum Training von Balance und Koordination durch die Integration Virtueller Realität demonstriert. Dabei reicht die Palette von einem virtuellen Boot, das durch Gewichtsverlagerung durch eine virtuelle Slalomstrecke gesteuert werden muss, über das Ausweichen vor heranfliegenden virtuellen Vögeln oder die Simulation von Hindernissen bis hin zu realen Störungen durch externe Manipulation des Laufbandes. Die während dieser Übungen aufgezeichneten Daten sind – ebenso wie die kinetischen und kinematischen Daten – Gegenstand anderer Publikationen. Die Erfahrungsberichte der bislang untersuchten Probanden deuten darauf hin, dass auch anfänglich unsichere oder gar ängstliche Probanden von den Gleichgewichtsübungen und der Anpassung der Schrittlänge vor virtuellen Hindernissen im Alltag profitieren – selbst wenn man bei drei Terminen kaum von einem „Training“ sprechen kann.
Obwohl die bipedale Fortbewegung eine zutiefst analoge Bewegung fernab jedweder Digitalisierung ist, kann die Einbindung Virtueller Realität für Gangschule und Ganganalyse gleichermaßen hilfreich sein: Die Effekte reichen von der Bereitstellung einer angenehmen und damit motivierenden Umgebung jenseits der oftmals sterilen Turnhallenatmosphäre bis hin zur direkten Rückmeldung über eventuelle Fehlbelastungen und Asymmetrien (Biofeedback).
Die aktuelle AWMF-Leitlinie zur Rehabilitation nach Majoramputation an der unteren Extremität 25 enthält Vorgaben zur Rehabilitation und macht deutlich, dass eine standardisierte Ganganalyse, wenngleich aufwendig, für die objektive Beurteilung der Versorgungsqualität notwendig ist. Dies gilt insbesondere dann, wenn zwischen gefühltem und realem Mehrwert technischer Neuerungen differenziert werden muss. Dabei ist es unerheblich, ob es um die Ankopplung der Prothese an den Stumpf oder die Eigenschaften der Prothesengelenke geht. Mit Hilfe des Ganglabors GRAIL können nicht nur individuelle Fortschritte und Erfolge im Umgang mit standardisierten Problemsituationen und die individuellen Fähigkeiten zur Kompensation bei unvorhergesehenen Störungen quantifiziert, sondern auch das individuelle Gangmuster analysiert werden. Letztlich kann aus diesen Daten auch eine Optimierung der prothetischen Versorgung resultieren.
Ausblick
Die umfassende Ganganalyse mit der Erfassung spatio-temporaler (Kraftmessplatte) und dynamischer (Motion Tracking) Komponenten erfordert einen hohen finanziellen Aufwand (Personal, Ausrüstung) und sollte daher speziellen Fragestellungen (Versorgungsqualität, objektiver Vergleich zwischen Prothesen) vorbehalten bleiben. Die Integration Virtueller Realität ermöglicht es, den Probanden von der Test- bzw. Prüfungssituation und der Konzentration auf das Gehen abzulenken. Darüber hinaus kann sie zur Standardisierung der Prüfungssituation und damit zu einer besseren Vergleichbarkeit der Ergebnisse führen.
Danksagung
Die Anschaffung des GRAIL wurde von der Deutschen Forschungsgemeinschaft gefördert. Die Studie wird im Rahmen eines Verbundprojektes vom Bundesministerium für Bildung und Forschung gefördert.
Für die Autoren:
Prof. Dr. rer. nat. Dagmar‑C. Fischer
Universitätsmedizin Rostock
Kinder- und Jugendklinik
Ernst-Heydemann-Str. 8
18057 Rostock
dagmar-christiane.fischer@med.uni-rostock.de
Begutachteter Beitrag/reviewed paper
Fischer D‑C, Feldhege F, Matthis M, Adler F, Eißner C, Mittlmeier Th. Das Gangbild von Menschen mit Oberschenkelamputation: eine Untersuchung zur Ganganalyse unter Verwendung Virtueller Realität. Orthopädie Technik, 2020; 71 (4): 42–47
| Probanden mit Amputation (3 w/15 m) | Kontrollgruppe (6 w/11 m) | |
|---|---|---|
| Alter [Jahre] | 58,5 (23–78) | 31 (21–78) |
| Größe [cm] | 177 (160–193) | 174 (161–198) |
| Gewicht [kg] | 82 (55–95) | 72 (50–110) |
| BMI [kg/m2] | 25,2 (19,8–34,4) | 24,1 (19,3–29,0) |
- Vergleichende Prüfung konventioneller und additiv gefertigter Prothesenschäfte in Anlehnung an DIN EN ISO 10328:2016 — 10. März 2026
- Easypreg – ein Faserverbundwerkstoff zum Tiefziehen — 9. März 2026
- Konservative Versorgung einer adulten Skoliose mit einem modularen Bausatz – ein Versorgungsbeispiel — 6. März 2026
- Kröger K, Berg C, Santosa F, Malyar N, Reinecke H. Lower Limb Amputation in Germany. Dtsch Arztebl Int, 2017; 114 (7): 130–136
- Ramczykowski T, Schildhauer TA. [Amputation of the Lower Limb – Treatment and Management]. Z Orthop Unfall, 2017; 155 (4): 477–498
- Unwin N. Epidemiology of lower extremity amputation in centres in Europe, North America and East Asia. Br J Surg, 2000; 87 (3): 328–337
- Jameson JL, Fauci AS, Kasper DL, Hauser SL, Longo DL, Loscalzo J (eds). Harrison’s principles of internal medicine. 20th edition. New York: McGraw-Hill Education, 2018
- Deutsche Gesellschaft für Orthopädie und Orthopädische Chirurgie e. V. (DGOOC). S2k-Leitlinie „Rehabilitation nach Majoramputation an der unteren Extremität (proximal des Fußes)“ (AWMF-Leitlinienregister Nr. 033–044). Stand: 24.06.2019, gültig bis 23.06.2024. https://www.awmf.org/uploads/tx_szleitlinien/033–044l_S2k_Rehabilitation_Majoramputation-untere_Extremitaet_2019-09.pdf (Zugriff am 13.01.2020)
- Cutti AG, Verni G, Migliore GL, Amoresano A, Raggi M. Reference values for gait temporal and loading symmetry of lower-limb amputees can help in refocusing rehabilitation targets. J Neuroeng Rehabil, 2018; 15 (Suppl 1): 61
- Morgenroth DC, Gellhorn AC, Suri P. Osteoarthritis in the disabled population: a mechanical perspective. PM R, 2012; 4 (5 Suppl): S20–S27
- Russell Esposito E, Wilken JM. The relationship between pelvis-trunk coordination and low back pain in individuals with transfemoral amputations. Gait Posture, 2014; 40 (4): 640–646
- Shojaei I, Hendershot BD, Wolf EJ, Bazrgari B. Persons with unilateral transfemoral amputation experience larger spinal loads during level-ground walking compared to able-bodied individuals. Clin Biomech (Bristol, Avon), 2016, 32: 157–163
- Gailey R, Allen K, Castles J, Kucharik J, Roeder M. Review of secondary physical conditions associated with lowerlimb amputation and longterm prosthesis use. J Rehabil Res Dev, 2008; 45 (1): 15–29
- Wong CK, Ehrlich JE, Ersing JC, Maroldi NJ, Stevenson CE, Varca MJ. Exercise programs to improve gait performance in people with lower limb amputation: A systematic review. Prosthet Orthot Int, 2016; 40 (1): 8–17
- Hak L, van Dieen JH, van der Wurff P, Houdijk H. Stepping asymmetry among individuals with unilateral transt ibial limb loss might be functional in terms of gait stability. Phys Ther, 2014; 94 (10): 1480–1488
- Hof AL, van Bockel RM, Schoppen T, Postema K. Control of lateral balance in walking. Experimental findings in normal subjects and above-knee amputees. Gait Posture, 2007; 25 (2): 250–258
- Baker R, Esquenazi A, Benedetti MG, Desloovere K. Gait analysis: clinical facts. Eur J Phys Rehabil Med, 2016; 52 (4): 560–574
- Traballesi M, Porcacchia P, Averna T, Brunelli S. Energy cost of walking measurements in subjects with lower limb amputations: a comparison study between floor and treadmill test. Gait Posture, 2008; 27 (1): 70–75
- Biffi E, Beretta E, Diella E, Panzeri D, Maghini C, Turconi AC, Strazzer S, Reni G. Gait rehabilitation with a high tech platform based on virtual reality conveys improvements in walking ability of children suffering from acquired brain injury. Conf Proc IEEE Eng Med Biol Soc, 2015; 2015: 7406–7409
- Darter BJ, Wilken JM. Gait training with virtual reality-based real-time feedback: improving gait performance following transfemoral amputation. Phys Ther, 2011; 91 (9): 1385–1394
- Gates DH, Darter BJ, Dingwell JB, Wilken JM. Comparison of walking overground and in a Computer Assisted Rehabilitation Environment (CAREN) in individuals with and without transtibial amputation. J Neuroeng Rehabil, 2012; 9: 81. https://jneuroengrehab.biomedcentral.com/articles/10.1186/1743–0003‑9–81 (Zugriff am 13.01.2020)
- Punt M, Bruijn SM, Roeles S, van de Port IG, Wittink H, van Dieen JH. Responses to gait perturbations in stroke survivors who prospectively experienced falls or no falls. J Biomech, 2017; 55: 56–63
- U. S. Centers for Medicare & Medicaid Services. Lower Limb Prosthesis Electronic Clinical Template Background. Draft V3, 7 May 2013. https://www.cms.gov/Research-Statistics-Data-and-Systems/Computer-Data-and-Systems/ESMD/Downloads/Lower-Limb-Prosthesis-Suggested-Electronic-Clinical-Template.pdf (Zugriff am 11.02.2020)
- Kroenke K, Spitzer RL, Williams JB. The PHQ‑9: validity of a brief depression severity measure. J Gen Intern Med, 2001; 16 (9): 606–613
- Gailey RS, Roach KE, Applegate EB, Cho B, Cunniffe B, Licht S, Maguire M, Nash MS. The amputee mobility predictor: an instrument to assess determinants of the lower-limb amputee’s ability to ambulate. Arch Phys Med Rehabil,] 2002; 83 (5): 613–627
- Tinetti ME, Williams TF, Mayewski R. Fall risk index for elderly patients based on number of chronic disabilities. Am J Med, 1986; 80 (3): 429–434
- Putz C, Alimusaj M, Heitzmann DWW, Götze M, Wolf SI, Block J. Exo-Prothesenregister. Qualitätsmanagement nach Beinamputation. Trauma und Berufskrankheit, 2018; 20 (2): 145–150
- Deutsche Gesellschaft für Orthopädie und Orthopädische Chirurgie e. V. (DGOOC). S2k-Leitlinie „Rehabilitation nach Majoramputation an der unteren Extremität (proximal des Fußes)“ (AWMF-Leitlinienregister Nr. 033–044). Stand: 24.06.2019, gültig bis 23.06.2024. https://www.awmf.org/uploads/tx_szleitlinien/033–044l_S2k_Rehabilitation_Majoramputation-untere_Extremitaet_2019-09.pdf (Zugriff am 13.01.2020)