Einleitung
Die interne Hemipelvektomie wird beschrieben als teilweise oder vollständige chirurgische Entfernung der ossär eingegrenzten sarkombefallenen Beckenhälfte unter Erhalt aller angrenzenden Weichteilstrukturen und ggf. auch angrenzender Strukturen der unteren Extremität 1. Der komplette Erhalt des Femurs wird in der Regel jedoch zur proximalen Endbelastung – z. B. mit einer Girdlestone-Plastik – angestrebt.
Häufige Ursachen für diese Amputationstechnik sind Osteosarkome, Chondrosarkome oder – wie im vorliegenden Fall – ein Ewing-Sarkom, das eine Resektion Typ III mit Entfernung des Os pubis umfasste 2. Dabei werden Os ilium, Acetabulum, die Beckenschaufel und der Ramus ischiadicum reseziert 3. Darüber hinaus wurde im vorliegenden Fall noch das Caput femoris entfernt. Die Bänder- und Muskelstrukturen wurden funktional angebunden.
Werden exoskelettale Orthesen häufig nur im Zusammenhang mit der robotischen Mobilisation von Paraplegikern, von Spina-bifida-Patienten oder zur Unterstützung im Arbeitsprozess 4 gesehen, stellt im vorliegenden besonderen Fall das Exoskelett die statische und dynamische Verbindung über die fehlenden knöchernen Anteile des Beckens und des Femurs als in den Boden kraftabtragendes mehrgelenkiges Mobilisationssystem dar. Die Komplexität von Last- und Bewegungsübernahme, gelenkt über die nicht betroffene Körperseite, findet sich in der begrifflichen Definition als Exoskelett 5 6 wieder, wobei die Grenzen der Definition nicht mit abschließender Sicherheit gezogen werden können 7 8.
Studienlage
Robinson und Lackman beschreiben in einer Betrachtung der Rehabilitation anhand zweier Patientinnen unterschiedlicher Alterskohorten im Jahr 2001 die auftretenden Probleme im Rehabilitationsprozess 9 nach interner Hemipelvektomie. Dabei werden psychiatrische, lymphologische und mobilisatorische Schwierigkeiten genannt. Die Mobilisation wurde dabei orthesenfrei initialisiert; der Gegenhalt zum Femurkopf wurde in beiden Fällen durch eine Girdlestone-Plastik belastungsfähig hergestellt. Im Vordergrund der Rehabilitation standen dabei Konditionstraining und Verbesserung der Schwungphase sowie der Hüftbeugung, darüber hinaus wurde Wert auf eine baldige Rollstuhlversorgung gelegt und ein Roho-Kissen zum Formausgleich und zur Unterstützung der Sitzsymmetrie gewählt. Der Verlauf bei der rund 40 Jahre älteren Patientin wurde als wesentlich langwieriger und problematischer beschrieben: Eine Sitzposition konnte für nur 4 Stunden am Tag erarbeitet werden, Stehen und Gehen konnten nicht ermöglicht werden, vielfältige Komplikationen führten in der Folge zu weiteren Eingriffen und zur Versorgung mit einer KAFO auf der amputierten Seite; im weiteren Verlauf wurden Rollstuhl, Roho-Kissen und dauerhafte Pflege notwendig 10.
Bezüglich der Versorgung vergleichbarer interner Hemipelvektomien verweist die Literatur auf die Mobilitätsversorgung mit Prothesen (nach sekundärer externer Komplettamputation), Rollstühlen oder Achselstützen. Im Jahr 2000 wird von Pant et al. die Rekonstruktion des Beckenringes mit Teilen der Fibula bei Typ I und Typ I A beschrieben, für Typ II A wird die Super-Girdlestone-Technik angeführt, für Typ III eine Ilio-Femoral-Arthrodese als Möglichkeit beschrieben 11. In diesem Überblick wird nur ein Typ-III-Eingriff unter insgesamt 13 beschrieben; die Alterskohorte ist dabei nahezu homogen und liegt deutlich unter 30 Jahren; die Probanden sind überwiegend männlich. Drei Patienten aus der Untersuchung konnten knöchern stabilisiert werden, einer prothetisch; auch hier wurden keine exoskelettalen Mobilisationen genannt. So bleiben auch für die Gruppe der Typ-III-Hemipelvektomierten bei Schwartz und Kollegen in der Ganganalyse-Betrachtung von 2009 Hilfsmittel weitestgehend obsolet 12.
Insgesamt zeigt sich die Literatur in der weiterführenden Betrachtung zur Mobilisierung intern Hemipelvektomierter spärlich; der Blick zielt vermehrt auf die exoprothetische Versorgung komplett/extern Hemipelvektomierter. Zhou et al. führen an, dass der Erhalt der Extremität immerhin auf eine verbesserte Lebensqualität nach Becken- und Hüftgelenkrekonstruktion oder ‑prothese verweise 13. Eine kurze und nicht repräsentative Telefonumfrage bei ausgewählten namhaften Versorgern im Bundesgebiet (Januar und Februar 2018) förderte keine verlässliche Datenlage zu Anzahl, Art und Umfang exoskelettaler Orthesen bei internen Hemipelvektomien Typ III zutage; Nachweise über Qualität und eine Langzeitbetrachtung zu Tragedauer und ‑qualität sowie zur Alltagstauglichkeit lassen sich nur exemplarisch anführen; eine umfassende neutrale Betrachtung fehlt offenbar.
Fallbeschreibung
Rahmenbedingungen
Der Planung der Orthese ging im Sommer 2017 eine sorgfältige Anamnese voraus. Die Klientin wohnt rund 600 km vom Versorger entfernt. Neben der regulären Statusbefundung und der Erarbeitung einer Zielsetzung für das orthetische Versorgungskonzept galt es zu diesem Zeitpunkt zu klären, in welchem Zeitrahmen unter den gegebenen besonderen räumlichen Voraussetzungen Gipsmaßnahme, Herstellung der Testversorgung, Überprüfung der Alltagstauglichkeit und die darauffolgende Realisation der Definitivversorgung erfolgen können, um den Aufwand an Anfahrten und Aufenthalten abzuschätzen, zumal für die Definitivversorgung die Einbindung der werkstattnahen Physiotherapie als unerlässlich betrachtet wurde.
Anamnese
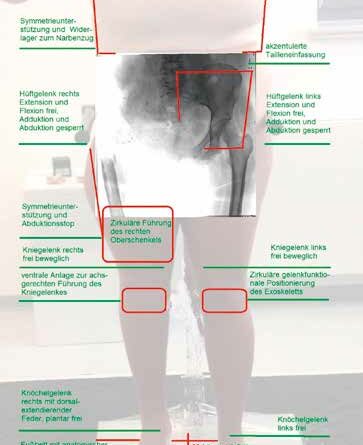
Bei der heute 35-jährigen Klientin wurde im Oktober 2010 ein Ewing-Sarkom diagnostiziert. Eine zehnmonatige Chemotherapie begleitete die interne Hemipelvektomie mit Hüftverschiebeplastik und Spacereinbau im März 2011, daran schlossen sich zwei Monate Strahlentherapie an. Die Amputation entspricht dem Typ III A mit Entnahme des Os pubis und großräumiger Resektion der anliegenden Weichteilstrukturen 14; zudem wurde das Caput femoris entnommen; eine endbelastungsfähige Weichteilplastik kann so als Option zur Mobilisierung als wenig verlässlich angenommen werden. Die muskulären und Bänderinsertionen wurden funktional adressiert, um eine Bewegung in Richtung Hüftflexion und ‑extension zu ermöglichen (Abb. 1).
Der Spacer wurde im Oktober 2012 entnommen und eine Mutars-Prothese mit Duo-Kopf eingesetzt. Unter anderem aufgrund von Wundheilungsstörungen folgten verschiedene Revisionseingriffe. Die Mutars-Prothese wurde im November 2012 erneut durch einen Spacer ersetzt, dieser im Mai 2013 wieder explantiert und eine modifizierte Girdlestone-Situation geschaffen. Die Klientin blieb so rund 6 Jahre lang auf die Nutzung eines Rollstuhls beschränkt. Verschiedene von ihr gestartete Initiativen zu einer möglichen orthetischen Versorgung bei erfahrenen Zentren wurden dort zurückhaltend beantwortet. Auf Nachfrage standen dabei Befürchtungen hinsichtlich einer zu erwartenden möglicherweise nicht ausreichenden Mobilisierbarkeit, bezüglich der Compliance und im Hinblick auf Probleme mit dem Handling im Vordergrund. Diese nährten sich zum einen aus exemplarischen ungünstigen Erfahrungen aus vergleichbaren Versorgungsansätzen und zum anderen aus relativ suffizienten prothetischen Rehabilitationen nach externen Hemipelvektomien.
Konzeption der Versorgung
Der Verfasser hat sich gemeinsam mit der Klientin und ihrer behandelnden Therapeutin nach Abwägung aller Risiken und Bedenken dennoch für die Umsetzung der geplanten Versorgung entschieden. Es galt einer ungünstigen dauerhaften Sitzsituation 15 mit entlastenden Lagealternativen entgegenzusteuern. Dafür sprachen die enorme Motivation bei Klientin und Therapeutin, das junge Alter und die relativ guten körperlichen Voraussetzungen, aber auch das geradezu ideale häusliche Umfeld und die von ihr geschilderte gute soziale Integration der Klientin am Heimatort.
In der Gipsmaßnahme herrschte im Herbst 2017 die nachfolgend beschriebene Ausgangslage vor: Mutmaßlich nicht ohne Korrespondenz zur langandauernden Inaktivität lässt sich in der rechten Hüftregion eine longitudinale Verkürzung um rund 6 cm und eine in der Aktivität kaum rückführbare Außenrotation verfolgen. Die Aufrichtung des Rumpfes im unterstützten Stand tendiert erkennbar nach links; eine manifeste skoliotische Veränderung ist geringgradig nicht sicher auszuschließen, der Rumpf jedoch passiv über die Unterstützung der Rippenbögen relativ symmetrisch aufrichtbar. Für die Unterstützung der aktiven Dorsalextension mit einem 6 cm hohen Schuhunterbau wurde ein Knöchelgelenk mit Dorsalextensionsfeder als sinnvoll erachtet (Abb. 2).
Die linke Körperhälfte ist funktional ohne nennenswerte Einschränkung. Muskulär sind alle Beuger und Strecker mit 5 zu bewerten 16; funktionelle Einschränkungen ergeben sich mangels Gegenhalt am rechten Hüftgelenk und im weiteren Verlauf in der Dysbalance der Rumpfmuskulatur.
Ziele der Versorgung sollten mindestens sein: Stagnation der Beinverkürzung sowie Verbesserung der Alltagsmobilität durch symmetrisches Stehen und Gehen, möglichst mit nur einer sichernden Gehstütze, möglicherweise auch ohne Gehstütze. Aus der Erhöhung des Aktivitätspotenzials und einer daraus resultierenden Gewichtsreduktion sollen wünschenswerterweise verbesserte Vitalfunktionen resultieren, zudem soll manifesten skoliotischen Veränderungen und einer bestehenden Frakturgefährdung am rechten Bein bei osteoporotischer Beeinträchtigung entgegengetreten werden.
Durchführung der Versorgung
Die Herstellung des Exoskeletts wurde auf drei Blöcke aufgeteilt:
- Gipsabdruck, Testorthese und Test aller alltagsrelevanten Situationen
- Übernahme der Erkenntnisse und Änderungen in die Definitivversorgung
- Endkontrolle, Überprüfen des Ergebnisses und Anwenderschulung 17
Für Block 1 wurden 4 Tage eingeplant. Eine mehrseitige „Regieanweisung“ regelt im Halbstundentakt den Ablauf von Gipsabdruck über Modelltechnik und Herstellung der Probeschalen bis zum Ausrichten der Gelenke (Abb. 3). Teilweise sind im Team 6 Technikerinnen und Techniker parallel eingebunden.
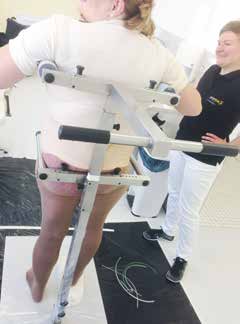
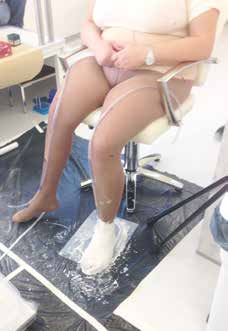
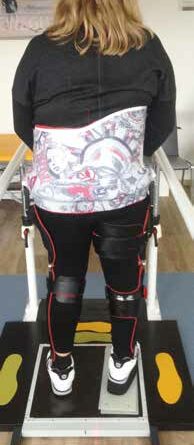
Der Gipsabdruck wurde in 4 Phasen z. T. im Sitzen und im Stehgerät (Abb. 4) durchgeführt, die Griffe im Vorfeld mehrfach geprobt und die Übergänge von Abdrucksegment zu Abdrucksegment durch vorgefertigte 3D-Kreuze aus Kork reproduzierbar fixiert. Über den härtenden Gips wurden noch während der Abformung Lote und Hilfslinien von allen Seiten gelegt, um eine korrekte Einordnung im Raum für die Konstruktion ermitteln zu können. Das Gipsen des linken Fußes zeigt Abbildung 5.
Die Segmente wurden in der Werkstatt komplettiert und verbunden. Für die Fertigung musste das Modell in drei unabhängig voneinander bearbeitbare Werkstücke geteilt werden; unter technischen Gesichtspunkten wurden die Beine auf Schritthöhe abgetrennt (Abb. 6). Zum Ausgießen war eine Vierkant-Aufnahme aus eigener Herstellung notwendig, in der das Auf- und Abnehmen der unteren Extremitäten reproduzierbar und unproblematisch möglich war (Abb. 7).
Für das Gipspositiv wurden die Beine im Stehen ausgegossen; die vormontierte Aufnahme schloss dabei präzise an der Oberkante der Gipse ab. Im zweiten Schritt wurde über die isolierten Anschlussflächen der Rumpf positioniert und gefüllt. Die Modellbearbeitung begann am selben Nachmittag parallel an drei Bauteilen (Abb. 8). Das Fügen der Bauteile ließ eine Fertigung von Probeschalen im vakuumunterstützten Auflegeverfahren und das parallele Aufbringen von Strukturbauteilen an allen Segmenten binnen 1,75 Tagen zu (Abb. 9).
Anprobe und Schulung
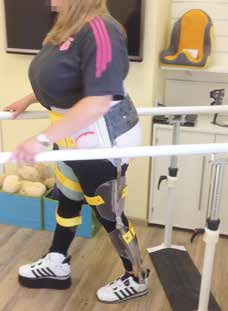
Zu Beginn des vierten Tages konnte eine erste statische Anprobe durchgeführt werden, am selben Mittag sogar erste dynamische Anproben, Änderungen und Umbauten (Abb. 10). Das Orthesenkonzept durfte aus Gründen des einfacheren und autonomen Handlings nur unilateral geführt werden 18. Die lastübernehmenden Hüftgelenke wurden aus dem Sortiment von Orthosystems, die filigraneren und nur in geringem Maße lastabtragenden Gelenke an Knie und oberem Sprunggelenk aus Gewichtsgründen mit Systemen von Fior & Gentz ausgestattet. Zur Einrichtung der Hüftgelenke wurde eine Justierhilfe im eigenen Haus hergestellt, die es ermöglichte, am getrennten Modell die Gelenkaufnahmen auf der Hüftdrehachse zu positionieren (Abb. 11).
Die endgültige Orthese konnte nach rund 8 Wochen Bauzeit fertiggestellt werden (Abb. 12 u. 13). Im Januar 2018 ließen sich in einer nur eineinhalbtägigen Session mit Ehepartner, Therapeutin und Reha-Technik das Exoskelett optimieren, Zuschnitte anpassen, Druckzonen entlasten und die Dynamik 19 durch Veränderungen an der Sohlengeometrie unter den Schuhen optimieren. Nach wenigen Stunden des ersten Tages hatte die Klientin das eigenständige An- und Ablegen von Exoskelett und Schuhen erarbeitet (Abb. 14a–c), nach knapp einem Tag konnte sie im Exoskelett unter Zuhilfenahme von Unterarmgehstützen bei voller Lastübernahme auf der amputierten Seite und stimmiger Symmetrie in Statik und Dynamik gehen. Mit Ende des zweiten Tages hatte die Klientin so weit Vertrauen gewonnen, dass sie sich zutraute, kurzzeitig alleine nur auf der amputierten Seite im Exoskelett zu stehen. Die Tragedauer liegt nach einem Monat Nutzung bei wenigen Stunden pro Tag. Ihr Körpergewicht konnte die Klientin in dieser Zeit um 5 kg reduzieren.
Fazit
Wie gezeigt werden konnte, ist die Versorgung einer mechanisch instabilen internen Hemipelvektomie technisch auch bei einem hohen Amputationsgrad möglich. Eine zufriedenstellende Umsetzung, die optische und technische Compliance erzielt und dabei noch autonom zu handhaben ist, sollte von Anbeginn gewichtiger Teil der Zielbeschreibung sein. Im Rückblick auf die ersten Wochen mit dem beschriebenen Exoskelett und unter Einbeziehung von Erfahrungen aus anderen Werkstätten bleibt allerdings offen, in welchem Ausmaß die Orthese in Zukunft Akzeptanz erfahren und welche Tragedauer nach einem, fünf und mehr Jahren zu erwarten sein wird. Eine Langzeitbetrachtung steht noch aus.
Die orthetisch in dieser Weise vertikalisierte Klientin erzielte in den ersten Wochen enorme Fortschritte. Prospektiv ist die Freigabe der Innen- und Außenrotation an beiden Hüftgelenken geplant, jedoch von der Markteinführung ausreichend ausgelegter Hüftgelenkpassteile abhängig. So werden auch bei kontinuierlichem Verlust an Körpergewicht eine Nachpassung des Rumpfteiles – bei weiterer Aufdehnung des Narbengebietes im Amputationsareal – und eine Reduktion des Zuschnittes in der thorakalen Einfassung unerlässlich werden.
Der Autor:
Jochen Schickert, Teamleiter Orthetik/
Leiter Forschung und Entwicklung
Orthovital GmbH
Magdeborner Str. 19, 04416 Markkleeberg
schickert@ortho-vital.de
Begutachteter Beitrag/reviewed paper
Schickert J. Bilaterales Exoskelett bei interner Hemipelvektomie nach Ewing-Sarkom. Orthopädie Technik, 2018; 69 (6): 46–51
Gipsmaßnahme:
| Materialien:
| Test:
|
- Prothesenversorgung nach transhumeraler Osseointegration mit Pattern-Recognition-Steuerung – Fallbericht einer Systemumstellung — 14. Februar 2026
- Technologie und Funktionsweise des Prothesenkniegelenks Genium X4 — 13. Februar 2026
- iOrt – Entwicklung einer überwachenden Orthese mit neuartigem optischen Sensorsystem — 11. Februar 2026
- Lackman RD, Crawford EA, Hosalkar HS, et al. Internal hemipelvectomy for pelvic sarcomas using a T‑incision surgical approach. Clin Orthop Relat Res, 2009; 467 (10): 2677–2684
- Bickels J, Malawer M. Pelvic resections (internal hemipelvectomies). In: Malawer M, Sugarbaker PH (eds). Musculoskeletal cancer surgery. Treatment of sarcoma and allied diseases. Dordrecht: Springer Netherlands, 2001: 405–414
- Bickels J, Malawer M. Pelvic resections (internal hemipelvectomies). In: Malawer M, Sugarbaker PH (eds). Musculoskeletal cancer surgery. Treatment of sarcoma and allied diseases. Dordrecht: Springer Netherlands, 2001: 405–414
- Farin T. Ein Roboter für den Körper. FAZ, 20.12.17. http://www.faz.net/aktuell/beruf-chance/beruf/exoskelette-maschine-zum-anziehen-die-koerperliche-arbeit-erleichtern-15341414.html (Zugriff am 06.02.18)
- Sozialgericht Speyer 19. Kammer, Urteil vom 20.05.2016 (AZ S 19 KR 350/15). Anspruch eines Paraplegikers auf Kostenübernahme für ein ReWalk-Exoskelett (Motorbetriebene Hüft-Kniegelenk-Orthese) durch die Krankenversicherung – Unmittelbarer Behinderungsausgleich – Gleichziehen mit Nichtbehinderten keine Voraussetzung für die Versorgung. Rehadat Recht, Urteile. https://bit.ly/2Lqssb8 (Zugriff am 01.05.18)
- Exoskelett (Maschine). https://de.wikipedia.org/wiki/Exoskelett_(Maschine) (Zugriff am 01.05.18)
- Kraft M, Disselhorst-Klug C. Biomedizinische Technik – Rehabilitationstechnik. Berlin, Boston: de Gruyter, 2015
- Herr H. Exoskeletons and orthoses: classification, design challenges and future directions. J Neuroeng Rehabil, 2009; 6: 21. http://www.ncbi.nlm.nih.gov/pmc/articles/PMC2708185/ (Zugriff am 28.01.18)
- Robinson KM, Lackman RD, Donthinenu-Rao R. Rehabilitation after hemipelvectomy. The University of Pennsylvania Orthopaedic Journal, 2001; 14: 61–69. http://www.upoj.org/wp-content/uploads/v14/v14_12.pdf (Zugriff am 27.01.18)
- Robinson KM, Lackman RD, Donthinenu-Rao R. Rehabilitation after hemipelvectomy. The University of Pennsylvania Orthopaedic Journal, 2001; 14: 61–69. http://www.upoj.org/wp-content/uploads/v14/v14_12.pdf (Zugriff am 27.01.18)
- Pant R, Moreau P, Ilyas I, Paramasivan ON, Younge D. Pelvic limb-salvage surgery for malignant tumors. Int Orthop (SICOT), 2001; 24 (6): 311–315. http://www.ncbi.nlm.nih.gov/pmc/articles/PMC3619926/pdf/264_2001_Article_197.pdf (Zugriff am 29.01.18)
- Schwartz AJ, Kiatisevi P, Eilber FC, Eilber FR, Eckardt JJ. The Friedman-Eilber resection arthroplasty of the pelvis. Clin Orthop Relat Res, 2009; 467 (11): 2825–2830. http://www.ncbi.nlm.nih.gov/pmc/articles/PMC2758972/ (Zugriff am 28.01.18)
- Zhou Y, Duan H, Liu Y, Min L, Kong Q, Tu C. Outcome after pelvic sarcoma resection and reconstruction with a modular hemipelvic prostheses. Int Orthop, 2011; 35 (12): 1839–1846. http://www.ncbi.nlm.nih.gov/pmc/articles/PMC3224625/ (Zugriff am 28.01.18)
- Pant R, Moreau P, Ilyas I, Paramasivan ON, Younge D. Pelvic limb-salvage surgery for malignant tumors. Int Orthop (SICOT), 2001; 24 (6): 311–315. http://www.ncbi.nlm.nih.gov/pmc/articles/PMC3619926/pdf/264_2001_Article_197.pdf (Zugriff am 29.01.18)
- Engström B. Ergonomie – Sitzen im Rollstuhl. Analyse, Verständnis und Eigenerfahrung. Köln: Medio Verlag, 2001
- Smolenski U‑C, Buchmann J, Beyer L et al. Janda Manuelle Muskelfunktionsdiagnostik. Theorie und Praxis. 5., komplett überarbeitete Auflage. München: Urban & Fischer, 2016
- Schickert J., Kinderversorgung interdisziplinär: Neuroorthetik an Fuß und Unterschenkel in der Praxis. Orthopädie Technik, 2018; 69 (1): 48–53
- Baumgartner R, Greitemann B. Grundkurs Technische Orthopädie. 2., überarbeitete Auflage. Stuttgart: Thieme-Verlag, 2007
- Perry J. Ganganalyse. Norm und Pathologie des Gehens. München, Jena: Urban & Fischer/Elsevier, 2003