Einleitung
Die postoperative Behandlung von Amputationen an der unteren Extremität folgt im Wesentlichen dem Prinzip einer schnellen physiotherapeutischen Verhinderung von Kontrakturen, der Erhaltung der Beweglichkeit der benachbarten Gelenke, der Gewinnung an Kraft für die Stumpfmuskulatur und der Ödemprophylaxe mittels Wickelung mit elastischen Binden, Silikonlinern oder gar Stumpfgips – ein Prinzip, das u. a. wegen fehlender unmittelbar postoperativer Verlaufsstudien und einer gewissen „Trägheit“ gegenüber der Amputationschirurgie bisher nicht detailliert hinterfragt wurde. Demzufolge sollte immer noch die Erfahrung von Klinikern gefragt sein, die täglich damit zu tun haben.
Im Rahmen einer DRG-geprägten postoperativen Behandlung sind zusätzlich Strukturen geschaffen worden, die zu Verwerfungen in der Nachbehandlung geführt haben. Wenn man bedenkt, dass in Deutschland zwar die Orthopädie-Technik hoch entwickelt ist und sogar auch meist bezahlt wird, so steht dazu im Widerspruch, dass dem Autor zur Zeit nur fünf besonders in der Amputationsproblematik engagierte Ärzte bekannt sind, die die Patienten prä‑, intra- und postoperativ sowie im weiteren rehabilitativen Verlauf betreuen, also einen umfassenden klinischen Überblick über den postoperativen Verlauf gewinnen können. Darüber hinaus gibt es zu wenige Ärztinnen und Ärzte, die zumindest einen Teil der Anforderungen erfüllen, um klinische Erfahrungen bündeln zu können.
Da die Amputierten noch in der Akutklinik mit Prothesen versehen werden sollen und mit noch nicht ausreichend belastbaren Stümpfen in die Rehabilitation „abgeschoben“ werden, ist klar, dass ohne besonderes Engagement Langzeitverläufe kaum objektiv beurteilt werden können und noch zu oft keine ausreichende Kooperation zwischen Akutklinik und Rehabilitationsklinik gegeben ist. Der mindestens über drei bis sechs Monate geforderte Beobachtungszeitraum – möglichst durch den Operateur in Zusammenarbeit mit dem Reha-Mediziner – ist deshalb wichtig, weil nur sie den Rehabilitationserfolg mit dem intraoperativen Handeln in Einklang bringen können. Nur so ist eine lückenlose klinische Beurteilung des postoperativen Stumpfverhaltens gewährleistet.
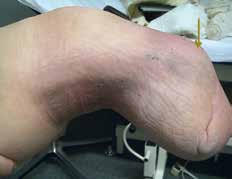
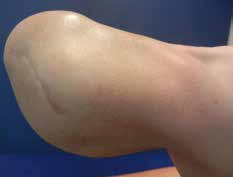
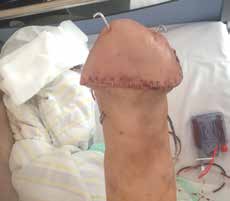
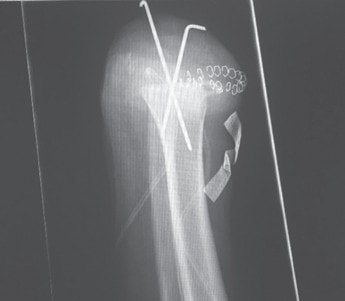
Ziel dieses Beitrages ist die Empfehlung eines Paradigmenwechsels in der postoperativen Behandlung auf der Grundlage jahrzehntelanger operativer und rehabilitativer Erfahrung in den ersten drei bis sechs Monaten nach der Amputation – wobei zu bedenken gilt, dass es eigentlich kein „echter“ Paradigmenwechsel ist, da die unten dargelegten Empfehlungen früher bereits praktiziert wurden und sich bewährt haben (Abb. 1 u. 2).
Amputationschirurgie und postoperative Behandlung – problematische Aspekte
Der Autor beschäftigt sich seit über 40 Jahren mit Amputationen – von der Indikation über die Operation bis zur Rehabilitation des Patienten. Im Rahmen seiner klinischen und experimentellen Forschung hat er eine Unterschenkelamputation entwickelt, die international bekannt und in einschlägigen Lehrbüchern publiziert ist. Eine Vielzahl von Veröffentlichungen zu Amputationsthemen untermauert die Expertise. Die im Folgenden angesprochenen Probleme beruhen somit auf einer umfangreichen klinischen Erfahrung:
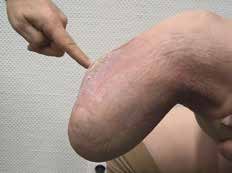
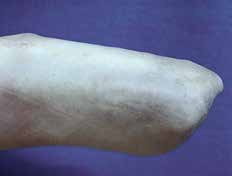
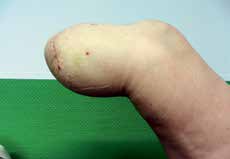
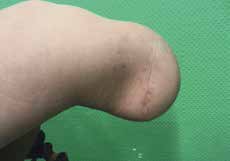
- Bei jeder Amputation handelt es sich um ein plastisches Verfahren mit großer Wund- und Narbenfläche und nicht um das bloße Abschneiden eines Extremitätenteiles. Die in der Spezialambulanz für Amputierte des Verfassers begutachteten Ergebnisse lassen aber vermuten, dass dies noch nicht allen Operateuren klar geworden ist (Abb. 3a–c).
- Selbstverständlich sollten die Ursache der Amputation und die daraus abzuleitende Amputationshöhe berücksichtigt werden. Auch hier sind besonders bei der Einschätzung des diabetischen Fußes in seinen verschiedenen Formen (nur Neuropathie oder Neuropathie mit Durchblutungsstörung) noch nicht alle Probleme gelöst.
- Bei Ärzten, Physiotherapeuten und Orthopädie-Technikern fehlt häufig das Verständnis dafür, dass in der postoperativen Phase zwischen Wundheilungszeit und Konsolidierungszeit des Stumpfes differenziert werden muss. Wundheilungszeit ist die Zeit, in der sich eine oberflächliche Narbe bildet. Die Zeit dafür ist abhängig von der Ursache der Amputation. Bei chronischer arterieller Verschlusskrankheit ist die Zeit z. B. verzögert. Die Konsolidierungszeit ist ebenfalls abhängig von der Ursache. Sie beschreibt die Zeit, die notwendig ist, bis der Stumpf so weit verheilt ist, dass er auch eine physiotherapeutische Manipulation am Stumpf sowie Stumpfendkontakt toleriert. Die Unterscheidung beider Begriffe ist für den Amputationsstumpf „lebenswichtig“.
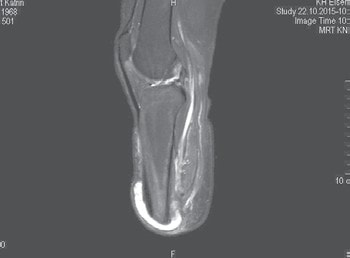
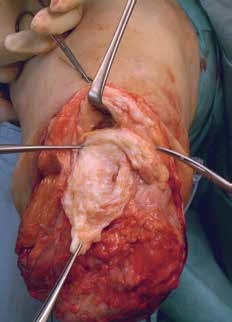
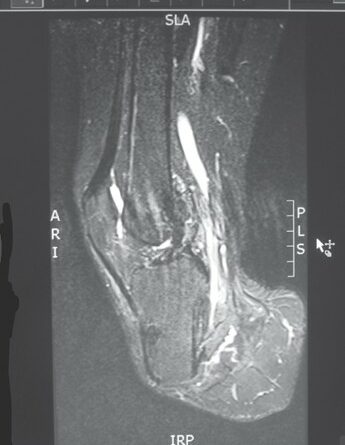
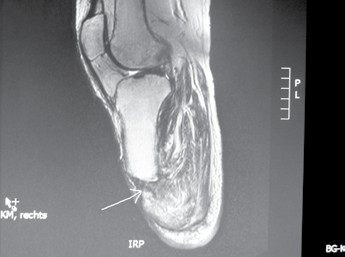
- Ein wesentliches Problem besteht in der unzureichenden medizinisch orientierten Ausbildung von Physiotherapeuten, Orthopädie-Technikern und Ergotherapeuten. Physiotherapeuten interessieren sich relativ wenig für Amputierte, und wenn doch, dann fehlen ihnen wegen unzureichender Ausbildung Kenntnisse über das intraoperative Geschehen – somit können sie für ihre Arbeit am Patienten nicht die notwendigen Schlussfolgerungen ziehen. Gleiches trifft für den Orthopädie-Techniker zu, obwohl er gerade in der empfindlichsten Phase des Stumpfes an ihm arbeitet. Hinzu kommen mitunter noch betriebsökonomische Besonderheiten. Aber auch Ärzte erfahren nur in wenigen Fällen während des Studiums oder später im Rahmen der Facharztausbildung Wesentliches über die Amputationsproblematik (Abb. 4a u. b, 5).
- Zudem setzen die DRGs Ärzte und Kliniken unter Druck und lassen mitunter den Patienten außen vor. Frühzeitige Entlassungen sorgen dafür, dass die Orthopädie-Techniker auch frühzeitig prothetisch versorgen und somit dem noch nicht belastbaren Stumpf schaden können. „Wundheilung“ ist demzufolge im Rahmen der Stumpfversorgung ein irreführender Begriff. Ein Stumpf ist erst nach seiner Konsolidierungszeit (siehe unten) für bestimmte Manipulationen belastungsfähig.
- Unter politischen Gesichtspunkten wurde als „Wundermittel der frühen Entlassung“, besonders bei Wundheilungsstörungen, die Wundschwester eingeführt – im Glauben, der Patient könne zu geringeren Kosten optimal versorgt werden. Auch dieses Fachpersonal verfügt im Falle einer Amputation über keine speziellen Kenntnisse – Ausnahmen mögen die Regel bestätigen. Von den Ärzten werden sie in vielen Fällen allein gelassen und erhalten somit keinen fachärztlichen Beistand. Hieraus resultiert nicht selten eine kostspielige Pflege der Wunden über einen längeren Zeitraum, während bei entsprechender Kooperation mit einem Facharzt mit gleichzeitigen orthopädietechnischen Kenntnissen ein Wechsel des Therapiemanagements sinnvoll gewesen wäre.
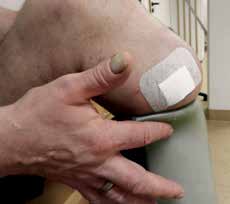
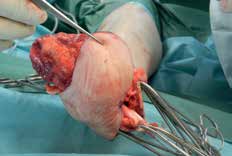
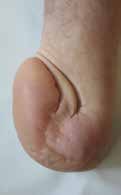
- In vielen Fällen wird schon unmittelbar postoperativ zur Linerversorgung mit oder ohne Pin gegriffen. Dabei sollte der Liner mit Pin wegen seiner negativen Folgen für den Stumpf bis auf ganz wenige Ausnahmen heute für den Unterschenkelstumpf obsolet sein. Aber auch jeder andere Liner ist besonders im Rahmen der Versorgung eines Unterschenkel- oder Syme-Stumpfes in Abhängigkeit von der Grundkrankheit und der damit in Zusammenhang stehenden Konsolidierungszeit bis zur 8. bzw. 12. postoperativen Woche nicht zu empfehlen. Sehr viele Patienten können den Liner nicht von dorsal nach ventral anziehen, sonrdern rollen ihn von ventral nach dorsal auf und reißen dabei die „feinen“ Nähte aus, die die Verbindung zwischen Muskulatur und z. B. Periost darstellen. Die Folge: Das Operationsresultat ist zunichtegemacht, und es entsteht wiederum ein Weichteilüberschuss, den man – z. B. bei einer Revision – gerade beseitigt hatte (Abb. 6a–h).
Operation und Wundheilung – wichtige Parameter
Es ist allgemein bekannt, dass bei einer Unterschenkelamputation Haut und Muskulatur durchtrennt, Nerven gekürzt, die Fibula je nachdem gekürzt oder vollständig entfernt, die ventrale Tibiakante angeschrägt und die großen Gefäße doppelt unterbunden werden. Bei einem solchen Vorgehen wird die Muskulatur ihres Ansatzes beraubt und kann in der Folge nicht mehr ihre volle Kraft entfalten, was zur Atrophie und fettigen Degeneration mit über die Zeit eingeschränkter Durchblutung führt. Somit kommt es mit der Zeit zu zunehmenden Stumpfproblemen. Deshalb hat der Verfasser in etlichen Publikationen 1234567 den Begriff der „physiologischen Vorspannung“ eingeführt. Das heißt, dass die Muskulatur im plastischen Verfahren unter die Vorspannung gebracht wird, die weitestgehend der normalen Vorspannung des Muskels entspricht, um die negativen Folgen so gering wie nur möglich zu halten.
Um nicht zu viel Spannung auf die Muskulatur auszuüben, bedarf es des Vorstellungsvermögens des Operateurs über die natürliche Vorspannung, da intraoperativ kein Messgerät zum Messen der Vorspannung zur Verfügung steht. Dies ist durchaus ein Problem. Es bedarf dazu einiger operativer Erfahrung, was zur Folge hat, dass eine Amputation keine Anfängeroperation sein kann. Die unter physiologischer Vorspannung stehende Muskulatur wird mit dünnen Fäden der Stärke 00 am Periost bzw. Muskel zu Muskel befestigt. Dabei bleiben auch bei sorgfältiger Nahttechnik zumindest kleine Zwischenräume, die zwar mit zwei Drainagen behandelt werden, aber trotzdem etwas Hämatom oder Serom beinhalten. Das bedeutet bei der großen Wundfläche einige Quadratzentimeter, die einer längeren Heilungszeit (Konsolidierungszeit) nach Abschluss der oberflächlichen Narbenbildung bedürfen. Müller-Wohlfahrt et al. 8 haben ihre Erfolge bezüglich der relativ schnellen Muskelheilung nach Muskelfaserriss, Muskelbündelriss und totaler Muskelruptur anlässlich der 64. Jahrestagung der VSOU im Jahr 2016 so erklärt, dass das im Bereich des Risses vorhandene Hämatom/Serom punktiert werde und sich so die Rissenden wieder annähern und somit schneller verheilen könnten (Abb. 7, 8, 9a u. b).
Eine Heilung mit Hämatom/Serom benötigt demzufolge eine längere Zeit (Konsolidierungszeit). Solange diese nicht vollständig abgeschlossen ist, ist der Stumpf bei unnötiger Belastung durch das Abreißen der Muskulatur gefährdet (Abb. 6a). Müller-Wohlfahrt et al. geben folgende Heilungszeiten bei Sportlern an:
- Muskelfaserriss: 2 bis 3 Wochen
- Muskelbündelriss: 4 bis 6 Wochen
- totale Ruptur: 12 Wochen
Die innere großflächige Wunde bei einer Amputation, besonders bei arteriellen Durchblutungsstörungen als Grundkrankheit, also nicht beim Sportler, benötigt aufgrund schlechterer Ausgangsbedingungen bis zu 12 Wochen. Für den Unterschenkelstumpf lassen sich folgende Zeiten definieren:
- normal durchbluteter Stumpf: Wundheilung rund 3 Wochen, Konsolidierungszeit rund 8 bis 10 Wochen
- schlecht durchbluteter Stumpf: Wundheilung rund 4 bis 6 Wochen, Konsolidierungszeit rund 12 Wochen
Überlegungen zu einem Paradigmenwechsel
Anhand der klinischen Beobachtungen über Jahrzehnte ergibt sich der logische Schluss, die postoperative Behandlungsphase in der Konsolidierungszeit neu zu strukturieren bzw. frühere Erfahrungen einzubringen. Daraus ergeben sich folgende Maßnahmen:
- Keine Physiotherapie für den Stumpf im Sinne der Bewegungs- und Kräftigungstherapie für 8 bis 10 Wochen postoperativ; Lagerung und elastische Wickelung entsprechend der Durchblutungssituation.
- Keine Linerversorgung in den ersten 12 Wochen, sondern möglichst erst im Rahmen der Definitivversorgung nach 6 Monaten. Liner mit Pin verbieten sich für den Unterschenkelstumpf allgemein; Ausnahmen müssen begründet werden, z. B. „älterer Mensch mit erheblichen koordinativen Störungen und/oder Problemen beim Anziehen und Unsicherheitsgefühl ohne Pin“.
- Die Erstversorgung, besonders nach einer Unterschenkelamputation, sollte mit einem Weichwandinnenschaft vorgenommen werden, da somit bis zur definitiven Versorgung eine bessere Abstützung der dorsalen Weichteile stattfindet. Das bedeutet aber auch, dass zwei Techniker den Gipsabdruck vornehmen müssen: Ein Techniker wickelt, der andere hebt mit einer der Stumpfform angepassten Handfläche den dorsalen Haut-Muskel-Lappen an, damit später der Schaft eine abstützende Funktion ausüben kann.
Klar ist, dass sich eine weiterhin frühzeitige Entlassung aus der Akut-Klinik (laut DRG) schlecht mit dem oben aufgezeigten Paradigmenwechsel vereinbaren lässt. Insofern wird man auch in Zukunft Kompromisse eingehen müssen, da ein längerer Aufenthalt in der Akutklinik nicht möglich sein wird – es sei denn, man begreift in den entsprechenden Gremien dessen medizinische Notwendigkeit. Eine Aufnahme in die Rehabilitationsklinik zur unmittelbaren Konditionierung und Kräftigung der oberen Extremitäten wäre wünschenswert. Aber die genehmigte Zeit für die notwendige Prothesenversorgung und Gangschule unter spezieller ärztlicher Supervision geht unter heutigen Vorstellungen der Politik und der Kostenträger verloren. Deshalb ist der Paradigmenwechsel nur unter folgenden Bedingungen sinnvoll und möglich:
- Der Amputierte ist geistig und körperlich in der Lage, bei entsprechender häuslicher Betreuung die Zwischenzeit bis zur Aufnahme in die Rehabilitation zu überbrücken. In Fällen, wo eine häusliche Pflege nicht gewährleistet werden kann, hat der Verfasser die Patienten nach Absprache mit dem Kostenträger zwischenzeitlich in die Kurzzeitpflege entlassen. In Fällen, wo eine zwischenzeitliche Entlassung nach Hause nicht möglich ist, sollte wenigstens ein verlängerter Aufenthalt in der Rehabilitation von den Kostenträgern bezahlt werden, denn gerade die vorwiegend älteren Patienten benötigen diesen dringend.
- Es konnte festgestellt werden, dass das Argument der Kontrakturprophylaxe zwar grundsätzlich zutrifft, eine solche aber nur in wenigen Fällen nötig ist – die sachgerechte Lagerung des Stumpfes reicht oft schon aus. Sollte sie wirklich notwendig werden, dann sind verständnisvolle Physiotherapeuten in der Reha-Klinik gefragt, die dann nur vorsichtige, passiv geführte Bewegungen durchführen sollten.
Schlussfolgerungen
- Besonders für operierende Ärztinnen und Ärzte wird eine bessere Ausbildung in der Orthopädie-Technik zum besseren Verständnis für das intraoperative Vorgehen empfohlen.
- Konservativ und operativ tätige Ärztinnen und Ärzte sollten die Möglichkeiten der Weiterbildung im Rahmen der Initiative ’93 der DGOOC wahrnehmen, um Erfahrungen zu sammeln, aber auch, um den Wundschwestern ein verlässlicher Partner zu sein.
- Physiotherapeuten mit spezieller Ausrichtung auf die Behandlung Amputierter sowie Orthopädie-Techniker sollten in ihrer Ausbildung bzw. Weiterbildung einigen Amputationen beigewohnt haben, um den intraoperativen Situs einschätzen zu können. Geeignet dazu ist auch der Anatomie- und Operationskurs der ISPO Österreich bei Dr. Franz Landauer, Salzburg, in Innsbruck im September jeden Jahres.
- Wundschwestern benötigen eine enge Kooperation mit Fachärzten für Chirurgie, Orthopädie und Unfallchirurgie, mit Diabetologen und mit Fachärzten für Dermatologie. Die Vorstellung eines Patienten bzw. eine einfache Nachfrage muss für sie jederzeit möglich sein. Eine falsche Selbsteinschätzung ist fehl am Platz.
- Kostenträger und Politik müssen begreifen, dass der postoperative Verlauf und die folgende Rehabilitation nicht über einen Kamm zu scheren sind. Die medizinisch bedingten Verhältnisse sind viel zu komplex und auch nicht in „doppelt verblindete randomisierte“ u. a. Studien einzubringen – ein schon sehr lange bekanntes Problem in der klinischen Forschung mit Amputierten.
Festzuhalten bleibt erstens, dass bei Syme- bzw. Unterschenkelamputationen die Entlassung aus der Akut-Klinik nicht mit Prothese erfolgen sollte, um den Patienten nicht zu schaden und um die Kosten effektiv einzusetzen. Zweitens sollte man zur Kenntnis nehmen, dass es Zeiten gab, in denen der Operateur aus medizinischen Gründen die Entscheidung zur Entlassung traf. Diese Zeiten haben gezeigt, dass eine längere Konsolidierungszeit bessere Ergebnisse zur Folge hat. Nicht zuletzt die Abbildungen in diesem Beitrag sollten zu denken geben, wenn vom Menschen im Mittelpunkt der medizinischen Versorgung gesprochen wird.
Der Autor:
Priv.-Doz. Dr. med. habil. Lutz Brückner
Naunhofer Str. 99
04299 Leipzig
BrueLu@web.de
- Prothesenversorgung nach transhumeraler Osseointegration mit Pattern-Recognition-Steuerung – Fallbericht einer Systemumstellung — 14. Februar 2026
- Technologie und Funktionsweise des Prothesenkniegelenks Genium X4 — 13. Februar 2026
- Ein engagierter Leistungssportler mit Hemiparese und der Einsatz sensomotorischer Fußorthesen (SMFO) — 12. Februar 2026
- Greitemann B, Brückner L, Schäfer M, Baumgartner R. Amputation und Prothesenversorgung. Indikationsstellung – operative Technik – Nachbehandlung – Funktionstraining. 4., vollständig überarbeitete Auflage. Stuttgart, New York: Thieme Verlag, 2016
- Dwornik G,Weiss Th, Hofmann GO, Brückner L. Stumpf- und Phantomschmerzen. Ursachen und Therapieansätze. Der Orthopäde, 2015; 44: 435–444
- Brückner L, Dwornik G, Hofmann GO. Amputation am Unterschenkel – Versorgungskriterien. Orthopädie Technik, 2014; 65 (3): 38–45
- Brückner L, Adler T. Der Muskel: Eine Ursache für Stumpf- und Phantomschmerzen. Orthopädie Technik, 2007; 58: 411–418
- Brückner L. Stumpfbildung und Lebensqualität – immer wieder ein leidiges Problem. Orthopädie Technik, 2005; 56: 162–171
- Greitemann B, Bork H, Brückner L. Rehabilitation Amputierter. Stuttgart: Gentner Verlag, 2002; 2. Auflage. Berlin: Tischler Verlagsgesellschaft, 2006
- Brückner L. Die standardisierte Unterschenkelamputation nach Brückner bei chronisch arterieller Verschlußkrankheit im Stadium IV nach Fontaine. Operative Orthopädie und Traumatologie, 1992; 4: 63–72
- Müller-Wohlfahrt H‑W et al. Vortrag „Muskelverletzung im Sport“. 64. Jahrestagung der VSOU, Baden-Baden, 29.04.2016