Einleitung
Eine ideale Stumpfbildung ist die grundlegende Voraussetzung für eine gute prothetische Versorgung. Allerdings wird dieser Grundsatz nicht immer berücksichtigt. Noch zu häufig gibt es schwer versorgbare Stümpfe, weil grundlegende Voraussetzungen nicht beachtet wurden.
Amputieren ist auch für den sonst unerschrockenen Operateur eine große Herausforderung, weil letztlich ein Stück des Körpers unwiderruflich abgesetzt wird. Hinzu kommt, dass zu den Kenntnissen über eine gute Stumpfbildung Erfahrung in der technischen Orthopädie notwendig ist. Diese wiederum wird kaum an den Universitäten gelehrt und später im Rahmen der Facharztweiterbildung nicht zur Pflicht gemacht. Andererseits ließe sich vieles verbessern, wenn es eine engere Zusammenarbeit zwischen Operateur und Orthopädie-Techniker gäbe. Diese interdisziplinäre Zusammenarbeit muss dringend verbessert werden. Gerade bei der Behandlung von Problemstümpfen ist sie zu fordern, da hierbei beide Seiten voneinander lernen bzw. gemeinsam forschen. Zu Recht verlangt der Bundesverband für Menschen mit Arm- oder Beinamputation e. V. 1 wenigstens in jedem Bundesland eine interdisziplinäre Sprechstunde zur Beurteilung von eventuellen Fehlversorgungen bzw. Hilfe bei der Suche nach anderen Versorgungsmöglichkeiten, wie sie in der BG-Klinik Bergmannstrost in Halle/Saale besteht.
Der Autor, der seit Langem solche interdisziplinären Sprechstunden durchführt, kann sowohl von Problemen bei der Stumpfgestaltung als auch von unzureichender prothetischer Versorgung berichten. Zwar ist solch eine interdisziplinäre Sprechstunde auch eine Zeitfrage. Allerdings gibt fast jeder Patient nach der Beratung an, noch nie so gründlich untersucht und beraten worden zu sein. Allein das schafft Vertrauen und fördert den Versorgungserfolg. Die erkannten Stumpfprobleme werden mit Einverständnis der Patienten vom Autor selbst revidiert, so dass der postoperative Verlauf beobachtet und das Operationsergebnis eingeschätzt werden kann – letztlich eine Methode der Qualitätskontrolle, die die Erfahrung aller Beteiligten bereichert.
Möglichkeiten zur Verbesserung
Zunächst muss die Indikation zutreffen. Die zur Amputation führende Ursache bestimmt u. a. die Amputationshöhe. Die chronisch arterielle Verschlusskrankheit verlangt nach einem relativ kurzen Stumpf im proximalen Drittel des Unterschenkels 2 3 4 5, während eine Amputation wegen Tumor bzw. nach Trauma in Abhängigkeit von der Situation erfolgt. Hierbei gilt es, möglichst viel Länge zu erhalten.
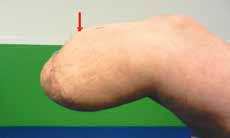
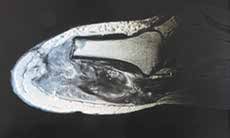
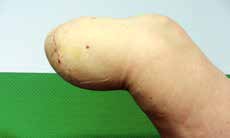
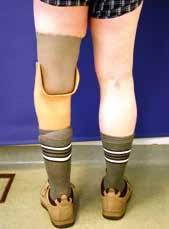
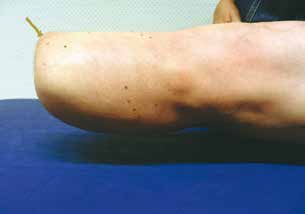
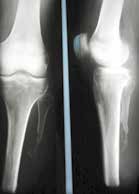
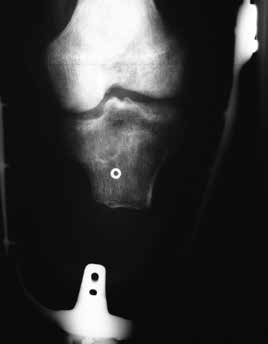
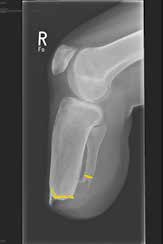
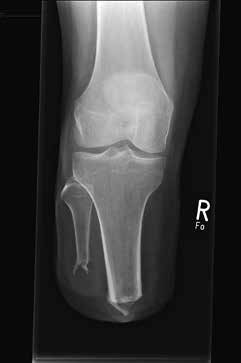
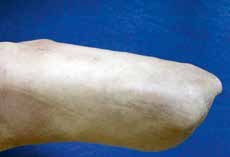
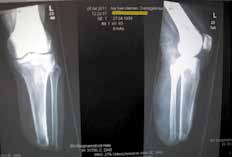
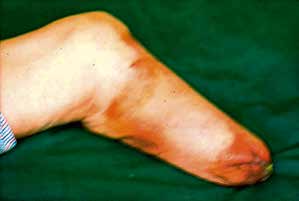
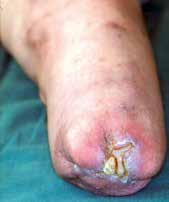
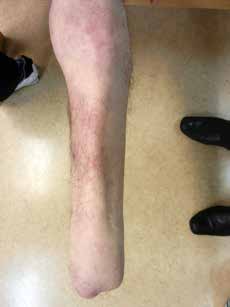
Sehr lange Unterschenkelstümpfe (kurz oberhalb der Spongiosa der distalen Tibia) sind auf die Dauer wegen der Gefahr zunehmender trophischer Störungen über die Jahre auch bei sehr geringem Endkontakt in der Prothese problematisch (Abb. 11). Viele Jahre scheint ein langer US-Stumpf gut versorgbar zu sein, wenn die Amputation im Kindesalter stattfindet und wenn Tibia- und Fibulaende sich fast auf gleicher Höhe befinden und somit eine breitere Auflagefläche für den Endkontakt darstellen (Abb. 12). Gewebe und arterielle Durchblutung stellen sich offenbar im Kindesalter auch besser auf die Gesamtsituation ein. Allgemein gilt aber: Der beste Unterschenkelstumpf ist der, der mit Muskulatur unter physiologischer Vorspannung gedeckt ist.
Einteilung der Unterschenkelstümpfe entsprechend ihrer Länge:
- langer Unterschenkelstumpf im distalen Drittel,
- mittellanger Unterschenkelstumpf im mittleren Drittel,
- kurzer Unterschenkelstumpf im proximalen Drittel,
- ultrakurzer Unterschenkelstumpf (gerade noch Erhalt der Tuberositas tibiae).
Zuordnung der möglichen Operationsverfahren zur Amputationshöhe und Amputationsursache
Mittellanger und Übergang von mittellangem zu langem Stumpf:
- Operation nach Ertl/Dederich (Trauma, Tumor) 6: sauberes Arbeiten mit dem Periostschlauch notwendig, sonst später spitze Verknöcherungen am Stumpfende;
- Operation nach Pinto (Guedes) und Harris (Osteomyelitis, teilweise diabetische Neuropathie) 7: langes Einwachsen der eingebolzten Fibula;
- Operation nach Robinson (u. a. periphere Gefäßerkrankung) 8: die Narbe verläuft ungünstig schräg über das Stumpfende; eine Beurteilung der Muskulatur ist schwierig im Hinblick auf Konsequenzen bei der Stumpfdeckung;
- Operation nach Persson 9 bis Kurzstumpf (alle Indikationen); Narbe verläuft sagittal über das Stumpfende; Muskelbeurteilung sehr schwierig.
Kurzstumpf (9 bis 12 cm)
Der kurze Stumpf (proximales Drittel) bedeutet im Knochen mehr Spongiosa. Das wiederum bedeutet wegen der besseren Lastverteilung eine höhere Stumpfendbelastbarkeit um 80 bis 90 %. Höhere Stumpfendbelastbarkeit bedingt mehr Propriozeption. Somit wird der Verlust besserer Biomechanik gegenüber dem mittellangen Stumpf teilweise ausgeglichen. Die Rehabilitation gestaltet sich in der Regel unkompliziert. Die Entfernung der Fibula ist kein Nachteil für die prothetische Versorgung, da der Stumpf eine Dreiecksform besitzt. Im Gegenteil, das Fibulaköpfchen wird nicht prominent, was die Kurzstumpfversorgung erleichtert.
- Operation nach Persson 10;
- Operation nach Robinson 11;
- Operation nach Burgess 12 bis mittellanger Stumpf (alle Indikationen): subjektive Beurteilung der Muskulatur mit entsprechender Fehlermöglichkeit; Gefahr der Wundheilungsstörung vorwiegend im M. tibialis anterior-Bereich;
- Standardisierte Operation nach Brückner 13: alle Indikationen; relativ hohe Sicherheit durch die wissenschaftlich begründete, standardisierte Entfernung nekrotischen Gewebes; Muskulatur unter physiologischer Vorspannung.
Die Behandlung der einzelnen Gewebestrukturen
Nerven
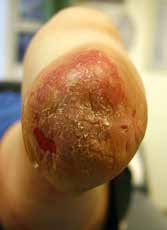
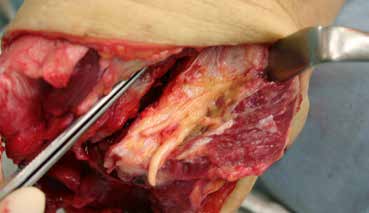
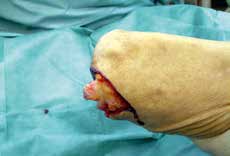
Bei Revisionen ist auffallend, dass Nerven zum Teil bis in den Stumpfendbereich liegengelassen worden sind (siehe Abb. 8). Man sollte sich auf die Nn. fibulares, den N. tibialis und den N. suralis konzentrieren.
Alle Nerven werden um etwa 5 cm, wenn möglich mehr, gekürzt und in die Weichteile verlegt, so dass entstehende Neurome mehr oder weniger geschützt liegen. Bei der Absetzung erfolgt eine Unterbindung des Nervs mit begleitendem Gefäß, wenn es sich um einen nicht durchblutungsgestörten Stumpf handelt.
Knochen
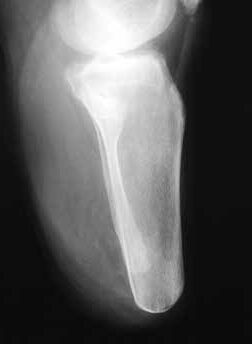
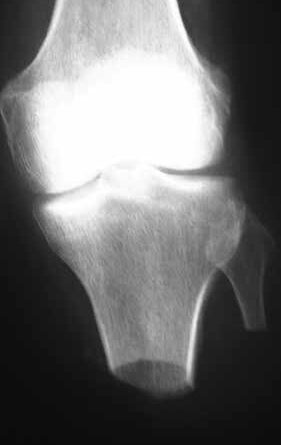
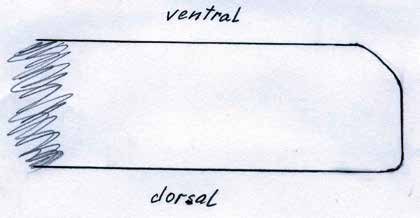
Die Länge des Knochens ist für die Biomechanik des Stumpfes wesentlich verantwortlich. Sie richtet sich nach der Beschaffenheit der Weichteile und der Durchblutung des Unterschenkels. Vom Knochen wird prinzipiell nicht das Periost entfernt. Die Tibia wird ventral angeschrägt, so dass besonders bei kürzeren Stümpfen noch eine breite Endkontaktfläche (Spongiosa) verbleibt (Abb. 13). Im distalen Bereich (langer US-Stumpf), also im Röhrenknochenanteil, sollte man die Knochenkanten gut brechen, damit kein zusätzlicher Druck von innen gegen die dort geringen Weichteile (Haut, Sehnen) herrscht.
Haut-Narben
Narbige, schlecht durchblutete, gering unterpolsterte, atrophische und mit der Unterlage verwachsene Haut ist nicht gut geeignet. Eine periphere Amputation kann auch bei primär ungünstigen Hautverhältnissen (z. B. Trauma) zunächst sinnvoll sein, wenn zu erwarten ist, dass durch spätere plastische Maßnahmen eine Vollhautdeckung erreicht werden kann. Beim intraoperativen Umgang mit der Haut sollte man auf sich kreuzende Narben achten und vorbestehende Narben möglichst entfernen.
Beurteilung der Durchblutung und der intraoperative Umgang mit den Gefäßen
Die objektive Beurteilung der Durchblutung kann besonders bei chronisch arterieller Verschlusskrankheit intraoperativ schwierig sein. Die großen Gefäße sind nicht selten vollständig verschlossen und der Umgehungskreislauf bezüglich seiner Suffizienz intraoperativ schwer beurteilbar. Die Beurteilung nach Farbe, Durchblutung und Kontraktionsverhalten der Muskulatur 14 ist sehr subjektiv. Weniger Erfahrenen unterlaufen dabei relativ leicht Fehleinschätzungen. Deshalb wurde nach wissenschaftlichen Erkenntnissen über die Muskulatur im Stadium IV nach Fontaine die „Standardisierte Unterschenkelamputation” 15 mit Beseitigung des subjektiven Fehlers und gutem Erfolg bei der wichtigen Knieerhaltung eingeführt. Kleine Gefäße des Umgehungskreislaufes werden entweder gar nicht oder mit sparsamer Elektrokoagulation behandelt. Große Gefäße werden, obwohl sie nicht mehr durchgängig sind, aus forensischen Gründen doppelt unterbunden. Bei nicht durchblutungsgestörten Stümpfen gilt dies ohnehin. Obliterierte und/oder infizierte Gefäßprothesen sollten vollständig entfernt werden.
Sehnen
Bei Sehnen handelt es sich um bradytrophes Gewebe, das durch Diffusion und nicht durch direkte Durchblutung ernährt wird. Somit ist die Gefahr einer Gewebsnekrose gegenüber gut durchblutetem Gewebe stets größer. Deshalb werden Sehnen am Unterschenkel nicht genäht. Bei durchblutungsgestörten Stümpfen wird erreichbares bradytrophes Gewebe sorgfältig entfernt.
Die Bedeutung der Muskulatur
Mit der Amputation kommt es zum Verlust der Agonisten-Antagonisten-Wirkung. Die Folge ist Atrophie und zunehmender Verlust der Durchblutung bei fettiger Degeneration. Bei der chronisch arteriellen Verschlusskrankheit entstehen allerdings schon präoperativ eine Muskelfaseratrophie und eine Rarefizierung der kontraktilen Elemente in der Muskulatur. Sie sind Ausdruck einer bereits vorher bestehenden Immobilität.
Besonders beim neuropathischen Fuß-Syndrom mit gestörter nervaler Ansteuerung verändert sich auch die physiologische Faserverteilung. Das heißt, die normale Muskelfaserverteilung und die Muskelfaserfläche unterliegen Veränderungen, die u. a. in einem Zusammenhang mit der Wundheilung 16 stehen. Es handelt sich am Unterschenkel um tonische (Halte-)Muskeln (M. gastrocnemius, M. soleus) mit vorwiegend oxidativer Ausstattung bzw. um schnell kontrahierende phasische Muskeln (M. tibialis anterior, Mm. peronaei) mit glykolytisch/oxidativer Ausstattung, wobei gerade die phasische Muskulatur zuerst der Nekrose unterworfen ist und so zu Wundheilungsstörungen vorwiegend lateral im Bereich des M. tibialis anterior führen kann.
Physiologische Vorspannung
Mit dem Verlust der knöchernen Länge kommt es zur Verminderung der Distanz zwischen Ursprung und Ansatz, zum Verlust der Agonisten-Antagonisten-Wirkung und zum Verlust der für die Erhaltung der normalen Muskelfunktion notwendigen physiologischen Vorspannung. Die Folge ist neben Atrophie und fettiger Degeneration auch eine Durchblutungsminderung durch Bildung arterio-venöser Shunts und eine Verminderung der Aktivierung des sensomotorischen Systems. Somit vermindert sich das von den Muskel- und Sehnenspindeln kommende Afferenzsignal. Afferenzkopie und Efferenzkopie stimmen nicht mehr überein und sind u. a. für die Entstehung von Phantomschmerzen im Rahmen der kortikalen Reorganisation verantwortlich. Es gilt als „conditio sine qua non”, für eine optimale Muskelfunktion die Muskulatur nach einer Amputation unter physiologische Vorspannung, nicht aber unter Spannung zu bringen.
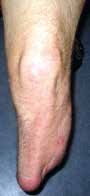
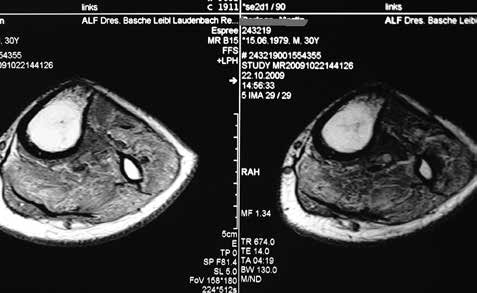
Um hier das richtige Maß zu finden, bedarf es einer gewissen Erfahrung. Am besten geeignet ist dafür der dorsale Haut-Muskel-Lappen. Die physiologische Dehnung der Muskelfaser wird über das Zytoskelett am Zellkern wirksam. Mikromechanische Veränderungen am DNS-System bedingen eine Aktivierung der zellulären Syntheseprozesse. Der intraoperative Umgang mit der Muskulatur unterliegt bei allen Autoren außer bei 17 der subjektiven Beurteilung der Muskulatur. Wie unterschiedlich und schwierig das sein kann, gibt Abbildung 14 wieder. Mit der physiologischen Vorspannung gilt es eine physiologische Belastung der Restmuskulatur zu erreichen, um das Verhältnis zwischen pathologisch bzw. physiologisch angesteuerten Hirnarealen zugunsten der Letzteren zu beeinflussen.
Weiss et al. 18 konnten die Wirkung der physiologischen Vorspannung auf den Phantomschmerz indirekt mit aktiven Armprothesen der oberen Extremität (aktive Sauerbruch-Biedermann-Prothese) nachweisen. Mit diesen Prothesen wird ständig ein bestimmter Muskel physiologisch bewegt. Diese Patienten haben wesentlich geringere Phantomschmerzen als z. B. mit passiven Prothesen versorgte Patienten.
Stumpfnachbehandlung
Lagerung
Die Lagerung erfolgt bei allen Indikationen mit gestrecktem Knie, auch mit entsprechender Auflagemöglichkeit im Rollstuhl. Unter das Knie sollte keine Rolle gelegt werden, um die Tendenz zur Kniebeugung nicht noch zu unterstützen, woraus die Gefahr einer Kniebeugekontraktur resultiert.
Stumpfformung
Bei Durchblutungsstörungen sollte der Stumpf mit elastischer IDEAL-Binde gewickelt werden. Dabei muss man auf den Bindendruck, besonders über Knochenvorsprüngen (z. B. Patella), achten.
Man sollte lieber täglich zwei- bis dreimal wickeln, als eine Wickelung 12 Stunden zu belassen, um dann eine Drucknekrose konstatieren zu müssen. Von distal nach proximal sollte mit abnehmendem Druck gewickelt werden, wobei bei chronisch arterieller Verschlusskrankheit allgemein nicht so straff wie bei einer Amputation nach Tumor, Trauma etc. gewickelt werden sollte. In der späteren postoperativen Phase kann auf einen elastischen Stumpfstrumpf übergegangen werden.
Stumpfpflege
Hierzu gehören Aufklärung bei der Pflege des Stumpfes, der Pflege der Prothese und der Prothesenstrümpfe.
Schlussfolgerung
Die auftretenden Probleme im Umgang mit den einzelnen Gewebestrukturen im Rahmen einer Unterschenkelamputation zeigen auf, dass die angebotenen Fortbildungen im Rahmen der Initiative ’93 der DGOOC von den Orthopäden/Unfallchirurgen sowie der Anatomie-Kurs der ISPO-Austria im September jeden Jahres verstärkt angenommen werden sollten. Die Erfahrungen im Rahmen einer prothetischen Erstversorgung weisen nicht selten darauf hin, dass eine Versorgung im Alleingang, noch dazu zu zeitig vorgenommen, von vornherein Schwierigkeiten bereiten kann. Deshalb erscheint die Forderung angemessen, die Erstversorgung im Team (kompetente Reha-Klinik oder kooperativ arbeitende Spezialsprechstunden) vorzunehmen. Den Zeitpunkt der Freigabe zur Erstversorgung bestimmt dann das Team.
Für die Autoren:
Priv.-Doz. Dr. med. habil. Lutz Brückner
Naunhofer Straße 99,
04299 Leipzig
LuBrue@web.de
Begutachteter Beitrag/Reviewed paper
Brückner L, Dwornik G, Hofmann GO. Amputationen am Unterschenkel – Versorgungskriterien. Orthopädie Technik, 2014; 65 (3): 39–45
Mögliche Fehler bei der Unterschenkelamputation
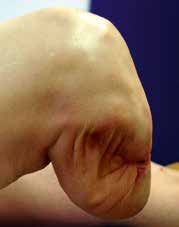
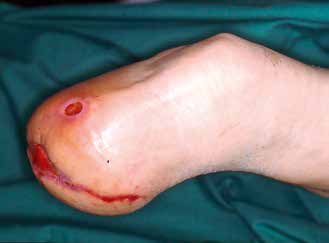
Im Folgenden werden anhand von Fotos aus dem Archiv des Verfassers einige einschlägige Fälle vorgestellt, um häufig vorkommende Fehler aufzuzeigen (Abb. 1–10).
- Easypreg – ein Faserverbundwerkstoff zum Tiefziehen — 9. März 2026
- Konservative Versorgung einer adulten Skoliose mit einem modularen Bausatz – ein Versorgungsbeispiel — 6. März 2026
- Technologie und Funktionsweise des Prothesenkniegelenks Genium X4 — 13. Februar 2026
- Bundesverband für Menschen mit Arm- und Beinamputation. Forderungskatalog. Amputee, 2012; 1: 6
- Burgess EM. The below-knee amputation. Bull Prosthet Res, 1968; 10 (9): 19–25
- Brückner L. Die Bestimmung der Amputationshöhe und die Technik der Unterschenkelamputation bei chronisch arterieller Verschlußkrankheit im Stadium IV nach Fontaine. Dissertation B (BRD – Habil.). Leipzig: Karl-Marx-Universität,1984
- Brückner L. Die standardisierte Unterschenkelamputation nach Brückner bei chronisch arterieller Verschlusskrankheit im Stadium IV nach Fontaine. Operat Orthop Traumatol, 1992; 4: 63–72
- Brückner L, Pieper KS, Appelt D, Scharschmidt F. Histo- und biochemische Muskelveränderungen bei chronisch arterieller Verschlusskrankheit im Stadium IV nach Fontaine (III. Mitteilung). Beitr Orthop Traumatol (DDR), 1986; 33: 1–12
- Dederich R. Amputationen der Gliedmaßen. Stuttgart-New York: Georg Thieme, 1987
- Pinto MA, Harris WW. Fibular segment bone bridging. Med Orthop Techn (MOT), 2006; 126: 45–49
- Robinson KP. Skew-flap below-knee amputation. Ann R Coll Surg Engl, 1991; 73 (3): 155–157
- Persson BM, Bereiter H, Liedberg E. Unterschenkelamputation mit sagittaler Schnittführung bei Gefäßerkrankungen – Eine Studie von 692 Patienten. Beitr Orthop u Traumatol (DDR), 1981; 28: 656–663
- Persson BM, Bereiter H, Liedberg E. Unterschenkelamputation mit sagittaler Schnittführung bei Gefäßerkrankungen – Eine Studie von 692 Patienten. Beitr Orthop u Traumatol (DDR), 1981; 28: 656–663
- Robinson KP. Skew-flap below-knee amputation. Ann R Coll Surg Engl, 1991; 73 (3): 155–157
- Burgess EM. The below-knee amputation. Bull Prosthet Res, 1968; 10 (9): 19–25
- Brückner L. Die Bestimmung der Amputationshöhe und die Technik der Unterschenkelamputation bei chronisch arterieller Verschlußkrankheit im Stadium IV nach Fontaine. Dissertation B (BRD – Habil.). Leipzig: Karl-Marx-Universität,1984
- Burgess EM. The below-knee amputation. Bull Prosthet Res, 1968; 10 (9): 19–25
- Brückner L. Die Bestimmung der Amputationshöhe und die Technik der Unterschenkelamputation bei chronisch arterieller Verschlußkrankheit im Stadium IV nach Fontaine. Dissertation B (BRD – Habil.). Leipzig: Karl-Marx-Universität,1984
- Brückner L, Pieper KS, Appelt D, Scharschmidt F. Histo- und biochemische Muskelveränderungen bei chronisch arterieller Verschlusskrankheit im Stadium IV nach Fontaine (III. Mitteilung). Beitr Orthop Traumatol (DDR), 1986; 33: 1–12
- Brückner L. Die Bestimmung der Amputationshöhe und die Technik der Unterschenkelamputation bei chronisch arterieller Verschlußkrankheit im Stadium IV nach Fontaine. Dissertation B (BRD – Habil.). Leipzig: Karl-Marx-Universität,1984
- Weiss T, Miltner WMR, Brückner L. Der Phantomschmerz in Abhängigkeit von der Funktionalität der Muskulatur des Stumpfes. Orthopädie Technik, 2006; 57: 904–907