Einleitung
Die Patellainstabilität ist vor allem bei Jugendlichen und jungen Erwachsenen ein häufig anzutreffendes Krankheitsbild am Knie. Die Inzidenz der primären akuten Patellaluxation wurde mit 5,8/100.000 Personen angegeben und erhöht sich bei Adoleszenten zwischen dem 10. und 17. Lebensjahr auf 29/100.000 1. Falls bei einem Patienten mehr als eine Luxation aufgetreten ist, beträgt das Risiko für rezidivierend auftretende Luxationen ca. 50 %.
Die Luxation der Patella erfolgt fast immer nach außen. Dem Verletzungsmechanismus liegt neben traumatischen Ursachen (z. B. Anpralltrauma von medial bei Kontaktsportarten) häufig ein Valgusmoment des Knies bei beginnender Flexion unter Belastung und zusätzlicher Tibiaaußenrotation zugrunde 2. Hieraus resultiert eine Zunahme des lateralisierenden Kraftvektors auf die Patella, der bei Überschreitung der Gewebebelastbarkeit der medial weichteilig stabilisierenden Faktoren und Fehlen einer ausreichenden knöchernen Führung zur Luxation der Patella führt 3. Die Pathoanatomie ist multifaktoriell und unterteilt sich in knöcherne Faktoren (z. B. Trochleadysplasie, Patella alta oder Rotationsfehlstellung von Femur und Tibia) und weichteilige Faktoren (z. B. Insuffizienz des medialen patellofemoralen Ligaments und Retinakulums) 45.
Ziel der Therapie ist es, eine möglichst ungestörte Funktion des Patellofemoralgelenks mit voller Belastbarkeit im Alltag und beim Sport wiederherzustellen. Primär steht dabei die Vermeidung erneuter Luxationen mit damit eventuell verbundenen Begleitverletzungen wie Knorpelschäden im Vordergrund. Die Entscheidung für das jeweilige therapeutische Vorgehen orientiert sich an den Befunden der klinischen Untersuchung, den anatomischen Risikofaktoren und dem Verletzungsmuster.
Nach einer Patella-Erstluxation muss durch eine eingehende klinische und bildgebende Untersuchung das Risiko für eine Rezidivluxation bestimmt werden. Hierzu eignet sich der „Patella Instability Severity Score“ (PIS-Score) mit Bestimmung der Risikofaktoren 67. Bei Vorliegen einer Flake-Fraktur muss auf jeden Fall eine operative Versorgung erfolgen 8. Bei Rezidivluxationen ist die klinische und wenn möglich bildgebende Untersuchung der Patellainstabilität über die verschiedenen Flexionsgrade des Kniegelenks in Zusammenhang mit den bildgebenden Befunden und daraus abzuleitenden Risikofaktoren für die therapeutische Entscheidungsfindung entscheidend. Bei einer Instabilität innerhalb der ersten 30°-Flexion ist meist eine Insuffizienz der passiven Stabilisatoren verantwortlich. Wenn die Instabilität auch in höheren Flexionsgraden vorhanden ist, sind zunehmend auch die statischen Stabilisatoren mit betroffen. Bei einer permanent (sub-)luxierenden Patella liegt meist eine komplexe Pathologie mit Insuffizienz der passiven und statischen Stabilisatoren auch in den höheren Flexionsgraden vor 9.
Die Therapie sollte sich möglichst nach Algorithmen richten. Da bei einer Patellainstabilität mit zunehmender Anzahl von Risikofaktoren der Leidensdruck und das Risiko für Folgeschäden zunimmt, sollte eine operative Therapie erwogen werden 10. Die konservative Therapie stellt allerdings einen wichtigen Bestandteil im therapeutischen Gesamtkonzept dar; dies gilt auch nach durchgeführter operativer Therapie. Die optimale Wiederherstellung der Alltagsaktivitäten und der sportlichen Belastbarkeit erfordert eine multimodale Herangehensweise 11. Schutzmaßnahmen durch Orthesen, Bandagen oder Tapes, eine eventuelle Anpassung der Belastung und ein intensives neuromuskuläres Trainingsprogramm sind wichtige Bestandteile der Therapie.
Im folgenden Beitrag werden die Möglichkeiten und das Vorgehen bei einer konservativen Therapie mit Orthesen bei Vorliegen einer Patellainstabilität dargestellt.
Konservative Therapie bei Patellainstabilität mit Orthesen
Mit Orthesen können mehrere Faktoren in der Behandlung der Patellainstabilität positiv beeinflusst werden: Neben dem positiven Einfluss auf die Propriozeption 1213 können auch direkte biomechanische Effekte zur Verbesserung des Patellalaufs erzielt werden 141516. Dabei muss eine medialisierende Kraft auf die Patella aufgebracht werden. Zu unterscheiden ist dabei zum einen die Anwendung in der Behandlung der akuten Luxation oder direkt postoperativen Behandlung und zum anderen die Anwendung bei chronisch rezidivierenden Luxationen.
Akute Luxation oder direkt postoperative Behandlung
Die Heilung des medialen patellofemoralen Bandapparates (insbesondere des MPFL) kann bei der konservativen Behandlung einer akuten Patellaluxation nur indirekt über die mögliche Ausbildung einer Narbe erfolgen. Eine eventuelle operative Bandrekonstruktion muss zunächst knöchern einheilen und geschützt werden. Eine Orthese mit medialer Stabilisierungsfunktion kann die Heilung in beiden Fällen unterstützen. Die Patella sollte dazu bis zum Abschluss der Heilungsvorgänge in einer optimalen Position geführt werden. Eine Orthese mit Bewegungslimitierung und Patellastabilisierungsfunktion sollte zur Verfügung stehen (z. B. „medi PT control“, Medi GmbH & Co. KG, Bayreuth).
Bei einer akuten Luxation mit Hämarthros sollte dieser vor Anpassung der Orthese möglichst punktiert werden. Nur so können die Ursprungs- und Ansatzpunkte des medialen Bandapparates in einen natürlichen Abstand für eine Narbenbildung gebracht werden 17. Zudem kommen als abschwellende Maßnahmen Hochlagerung, Kompressionsbandagierung, Lymphdrainage und medikamentöse Therapie zum Einsatz.
Eine Bewegungslimitierung ist in den ersten Wochen nach akuter Luxation ebefnalls erforderlich. Das patellofemorale Komitee der AGA (Gesellschaft für Arthroskopie und Gelenkchirurgie – Deutschsprachige Arbeitsgemeinschaft für Arthroskopie)empfiehlt hierbei folgende Vorgehensweise 18: Die ROM wird für 2 Wochen auf 0–20-40°, in der 3. und 4. Woche auf 0–10-60° und für weitere 2 Wochen auf 0–0‑90° limitiert. In Abhängigkeit von den individuell vorliegenden anatomischen Risikofaktoren kann dieses Schema eventuell sinnvoll angepasst werden. Im postoperativen Status richtet sich die Limitierung nach den Vorgaben des Operateurs.
Therapie bei chronisch rezidivierenden (Sub-)Luxationen
Prinzipiell sollten Patienten mit rezidivierenden Patellaluxationen einer operativen Therapie zugeführt werden. Temporär ist die Anlage einer die Patella nach lateral stabilisierenden Orthese zur Vermeidung weiterer Luxationen oder Subluxationen zu empfehlen. Auch in der weiteren postoperativen Behandlung kann zur Unterstützung der Rehabilitation und bei der Wiederaufnahme des Sports das Tragen einer Orthese sinnvoll sein, um die Patellaführung zu verbessern bzw. zu sichern.
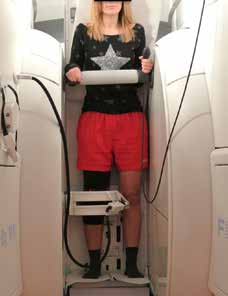
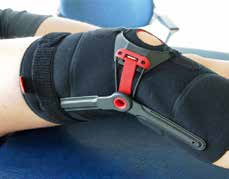
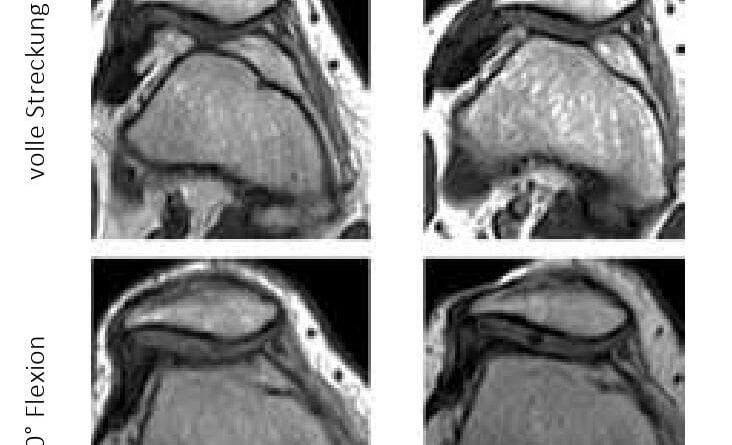
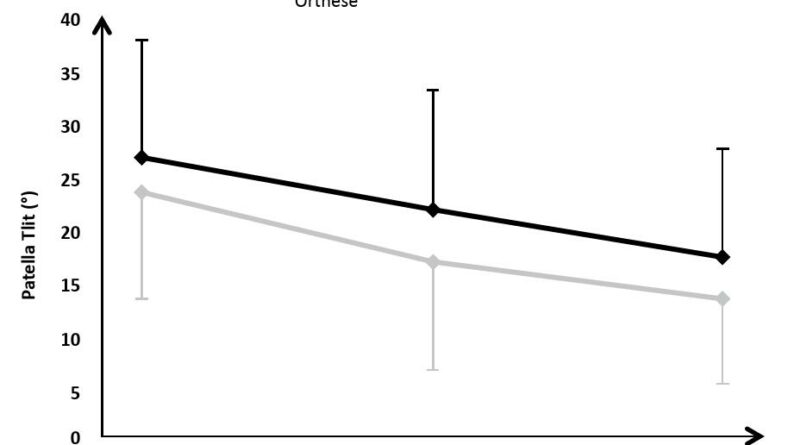
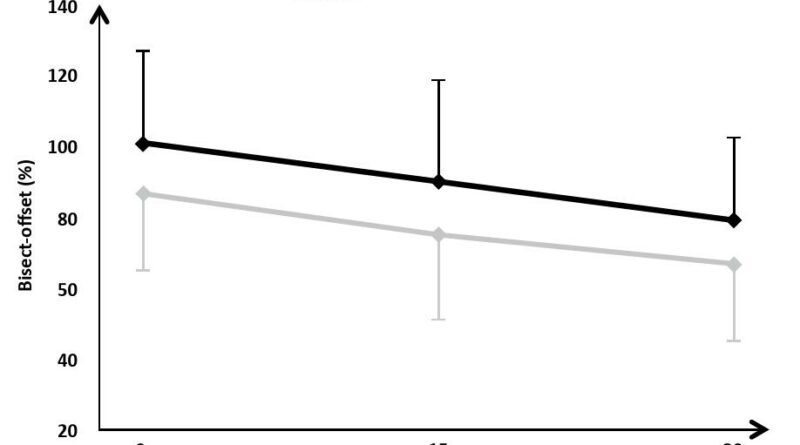
Rezentrierungsorthesen können durch die nach medial auf die Patella wirkende Kraft auch einen direkten biomechanischen Effekt erzielen. So konnte im Rahmen einer Fall-Kontroll-Studie die biomechanische dynamische Wirksamkeit der patellastabilisierenden Orthese „Patella Pro“ (Otto Bock GmbH, Duderstadt; Abb. 1) bei 20 Patienten mit lateraler Patellainstabilität mittels Kernspintomographie (MRT) unter Belastung nachgewiesen werden (Abb. 2). Dabei wurden erkrankungstypische patellofemorale MRT-Parameter im Stehen mit und ohne Orthese bei durchgestrecktem Knie sowie bei kontrollierter Flexion von 15° und 30° untersucht (Abb. 3). Mit angelegter Orthese zeigte sich eine signifikante Verminderung des Patella-Tilt (Abb. 4) und des Bisect-Offset (Maß für die Lateralisierung der Patella; Abb. 5). Der Patella-Tilt verminderte sich um 3.2° ± 2.8° in voller Streckung, um 5.0° ± 3.6° bei 15° Flexion und um 4.0° ± 4.3° bei 30° Flexion. Der Bisect-Offset und damit das Ausmaß der Lateralisierung verminderte sich um 14.2 ± 10.9 % in voller Streckung, um 15.6 ± 12.6 % bei 15° Flexion und um 12.3 ± 11.8 % bei 30° Flexion. Auch die Patellahöhe und der TTTG-Abstand (bei 15° und 30°) waren statistisch signifikant positiv beeinflusst 19.
Ein signifikant größerer patellastabilisierender Effekt einer speziell dafür ausgelegten Orthese („QLok“, Cropper Medical Inc., Ashland, USA) wurde auch im Vergleich zu einem normalen Kniestrumpf ohne biomechanische Funktion und zur Situation ohne Orthese oder Strumpf in einem Flexionsbereich von 0 bis 60° im MRT nachgewiesen 20.
Die Dauer der Therapie richtet sich nach der Fähigkeit des Patienten, durch neuromuskuläre Kontrolle das Risiko weiterer (Sub-)Luxationen zu vermeiden. Im Zweifel sollte bei höhergradigen Pathologien mit ursächlichen knöchernen Faktoren und bei Ausübung von Risikosportarten allerdings besser eine Orthese getragen werden, um durch (Sub-) Luxationen verursachte Folgeschäden für das patellofemorale Gelenk zu vermeiden.
Fazit
Orthesen stellen einen wichtigen Beitrag in der Behandlung der Patellainstabilität dar. Sie kommen sowohl bei akuten Luxationen, bei chronisch rezidivierenden Luxationen als auch postoperativ zum Einsatz. Die verwendete Orthese sollte einen biomechanisch nach medial wirksamen Effekt auf die Patella aufweisen, um den Patellalauf zu verbessern und (Sub-)Luxationen zu vermeiden.
Interessenkonflikt
Der Verfasser ist Berater der Firma Otto Bock HealthCare GmbH und Mitglied im Clinical Excellence Circle (CEC), der von der Firma Otto Bock finanziell unterstützt wird.
Der Autor:
PD Dr. med. Christoph Becher
Facharzt für Orthopädie und Unfallchirurgie
HKF – Internationales Zentrum für Hüft‑, Knie- und Fußchirurgie, Sporttraumatologie
ATOS-Klinik
Bismarckstr. 9–15
69115 Heidelberg
becher@atos.de
Begutachteter Beitrag/reviewed paper
Becher C. Der Einsatz von Orthesen bei Patellainstabilität. Orthopädie Technik, 2017; 67 (4): 44–47
- Vergleichende Prüfung konventioneller und additiv gefertigter Prothesenschäfte in Anlehnung an DIN EN ISO 10328:2016 — 10. März 2026
- Easypreg – ein Faserverbundwerkstoff zum Tiefziehen — 9. März 2026
- Konservative Versorgung einer adulten Skoliose mit einem modularen Bausatz – ein Versorgungsbeispiel — 6. März 2026
- Fithian DC, Paxton EW, Cohen AB. Indications in the treatment of patellar instability. Knee Surg, 2004; 17 (1): 47–56
- Cash JD, Hughston JC. Treatment of acute patellar dislocation. Am J Sports Med, 1988; 16 (3): 244–249
- Sillanpaa P, et al. Incidence and risk factors of acute traumatic primary patellar dislocation. Med Sci Sports Exerc, 2008; 40 (4): 606–611
- Amis AA, et al. Anatomy and biomechanics of the medial patellofemoral ligament. Knee, 2003; 10 (3): 215–220
- Dejour H, et al. Factors of patellar instability: an anatomic radiographic study. Knee Surg Sports Traumatol Arthrosc, 1994; 2 (1): 19–26
- Balcarek P, et al. Which patellae are likely to redislocate? Knee Surg Sports Traumatol Arthrosc; 2014; 22 (10): 2308–2314
- Jaquith BP, Parikh SN. Predictors of Recurrent Patellar Instability in Children and Adolescents After First-time Dislocation. J Pediatr Orthop, 2015. doi: 10.1097/BPO.0000000000000674 [Epub ahead of print]
- Balcarek P, Liebensteiner M. Indikation für konservative und operative Behandlungsoptionen. In: AGA-Knie-Patellofemoral-Komitee (Hrsg.). Die Therapie der instabilen Patella. Zürich, 2016: 8–13. http://www.aga-online.ch/ccUpload/upload/files/UNTERSUCHUNGSHEFT%20Instab.%20Patella_ endversion.pdf (Zugriff am 02.03.2017)
- Balcarek P, Liebensteiner M. Indikation für konservative und operative Behandlungsoptionen. In: AGA-Knie-Patellofemoral-Komitee (Hrsg.). Die Therapie der instabilen Patella. Zürich, 2016: 8–13. http://www.aga-online.ch/ccUpload/upload/files/UNTERSUCHUNGSHEFT%20Instab.%20Patella_ endversion.pdf (Zugriff am 02.03.2017)
- Balcarek P, Liebensteiner M. Indikation für konservative und operative Behandlungsoptionen. In: AGA-Knie-Patellofemoral-Komitee (Hrsg.). Die Therapie der instabilen Patella. Zürich, 2016: 8–13. http://www.aga-online.ch/ccUpload/upload/files/UNTERSUCHUNGSHEFT%20Instab.%20Patella_ endversion.pdf (Zugriff am 02.03.2017)
- Wagner D, Becher C. Konservative Therapie der Patellainstabilität. In: AGA-Knie-Patellofemoral-Komitee (Hrsg.). Die Therapie der instabilen Patella. Zürich, 2016: 14–20 http://www.aga-online.ch/ccUpload/upload/files/UNTERSUCHUNGSHEFT%20Instab.%20Patella_endversion.pdf (Zugriff am 02.03.2017)
- Werner S. Anterior knee pain: an update of physical therapy. Knee Surg Sports Traumatol Arthrosc, 2014; 22 (10): 2286–2294
- Thijs Y, et al. Does bracing influence brain activity during knee movement: an fMRI study. Knee Surg Sports Traumatol Arthrosc, 2010; 18 (8): 1145–1149
- Becher C, et al. The effects of a dynamic patellar realignment brace on disease determinants for patellofemoral instability in the upright weight-bearing condition. J Orthop Surg Res, 2015; 10: 126
- Draper CE, et al. Using real-time MRI to quantify altered joint kinematics in subjects with patellofemoral pain and to evaluate the effects of a patellar brace or sleeve on joint motion. J Orthop Res, 2009; 27 (5): 571–577
- Shellock FG, et al. Effect of a patellar realignment brace on patellofemoral relationships: evaluation with kinematic MR imaging. J Magn Reson Imaging, 1994; 4 (4): 590–594
- Wagner D, Becher C. Konservative Therapie der Patellainstabilität. In: AGA-Knie-Patellofemoral-Komitee (Hrsg.). Die Therapie der instabilen Patella. Zürich, 2016: 14–20 http://www.aga-online.ch/ccUpload/upload/files/UNTERSUCHUNGSHEFT%20Instab.%20Patella_endversion.pdf (Zugriff am 02.03.2017)
- Wagner D, Becher C. Konservative Therapie der Patellainstabilität. In: AGA-Knie-Patellofemoral-Komitee (Hrsg.). Die Therapie der instabilen Patella. Zürich, 2016: 14–20 http://www.aga-online.ch/ccUpload/upload/files/UNTERSUCHUNGSHEFT%20Instab.%20Patella_endversion.pdf (Zugriff am 02.03.2017)
- Becher C, et al. The effects of a dynamic patellar realignment brace on disease determinants for patellofemoral instability in the upright weight-bearing condition. J Orthop Surg Res, 2015; 10: 126
- Draper CE, et al. Using real-time MRI to quantify altered joint kinematics in subjects with patellofemoral pain and to evaluate the effects of a patellar brace or sleeve on joint motion. J Orthop Res, 2009; 27 (5): 571–577