Einleitung
Neben operativen und medikamentösen Maßnahmen ist die orthopädietechnische Versorgung mit Unterschenkelorthesen fester Bestandteil der Therapie neurologischer Erkrankungen. Eine Unterschenkelorthese soll unter anderem die Stabilität im Sprunggelenk verbessern und abnormale Bewegungen des Fußes limitieren, um die Gehfähigkeit des Patienten bestmöglich wiederherzustellen 1. In Studien konnten die positiven Effekte des Einsatzes von Unterschenkelorthesen nachgewiesen werden 2 3 4 5. Dabei gibt es diese Hilfsmittel in unterschiedlichen Ausführungen, die je nach Design und Material verschiedene Stufen der Unterstützung bieten 6. Die Auswahl der passenden Orthese bei der jeweiligen Indikation obliegt dem versorgenden Orthopädietechniker, der sich hierbei meist auf seine Erfahrung stützt. Ein allgemeingültiges Versorgungsschema für Unterschenkelorthesen existiert bis dato nicht. Die Realisierung eines auf wissenschaftliche Daten gestützten Auswahlschemas, das die Effekte der verschiedenen Orthesenausführungen indikationsspezifisch miteinander vergleicht und die passende Bauform einer spezifischen Indikation zuordnet, ist ein erster Schritt hin zu einem allgemeingültigen Versorgungsstandard für die Orthesenversorgung. Auf diese Weise wird der Grundstein für eine evidenzbasierte Hilfsmittelfertigung gelegt.
Problemstellung und Ziel der Literaturrecherche
Angesichts der Vielzahl möglicher AFOs, die sich bezüglich Design, Material und ihrer generellen Funktion unterscheiden, kann es für den Orthopädietechniker eine Herausforderung darstellen, jeweils die am besten passende Versorgung auszuwählen. Dies führt zu beträchtlichen Unterschieden bei der Hilfsmittelauswahl zwischen verschiedenen orthopädietechnischen Versorgern 7.
Informationen aus Fachbüchern, Lehrgängen und Seminaren stellen eine weitere Ressource dar, anhand derer sich der Orthopädietechniker bei der Auswahl einer Unterschenkelorthese orientieren kann. Allerdings basieren diese Informationsquellen ebenfalls auf der Erfahrung anderer Experten und enthalten meist nur grundlegende Vorgehensweisen und Prinzipien zur AFO-Erstellung. Eine evidenzbasierte Berücksichtigung verschiedener AFO-Typen ist darin häufig nicht gegeben. Außerdem bilden Fachbücher aufgrund ihrer teils langjährigen Bestandszeit unter Umständen nicht den sich schnell ändernden Stand der Technik in der Orthopädietechnik ab.
Produktspezifische Versorgungshandbücher 8 9 bestimmter Orthopädietechnikunternehmen bieten zwar eine gute Möglichkeit für den Einstieg in die Versorgung bei ausgewählten Krankheitsbildern, stellen jedoch meist die firmenintern entwickelten Systemkomponenten (bspw. Gelenke) in den Fokus. Möchten Orthopädietechnikunternehmen jedoch systemunabhängig vorgehen, kann eine spezifische und evidenzbasierte Auswahlguideline den Versorgungsprozess mit AFOs unterstützen.
Ein Ziel der hier vorgestellten systematischen Übersichtsarbeit besteht zunächst darin, alle AFO-Typen zu ermitteln, die bei neuromuskulären und neurologischen Erkrankungen, speziell bei ICP und Schlaganfall, aktuell zum Einsatz kommen. Anschließend wird anhand einer Auswertung der Ergebnisse aus der wissenschaftlichen Literatur eine Aussage über die potenzielle Eignung bestimmter AFO-Typen bei einer spezifischen Indikation getroffen. Diese Ergebnisse werden in, als Übersichtsschema konzipierten, Guidelines zusammengefasst, die den Orthopädietechniker bei der Auswahl des geeigneten AFO-Typs zukünftig unterstützen soll. Bei den, in den Auswahlguidelines, gezeigten AFO-Typen handelt es sich um exemplarische Abbildungen. Diese dienen der Veranschaulichung und stehen sinnbildlich auch für andere Ausführungsvarianten mit gleichem Wirkprinzip.
Methodik der Literaturrecherche
Als Literaturquellen wurden die Datenbanken PubMed, Science Direct, IEEE Xplore und LIVIVO verwendet. Zusätzlich wurden die orthopädietechnikspezifischen Journals „POI“ der International Society for Prosthetics and Orthotics und „ORTHOPÄDIE TECHNIK“ des Verlag OT im BIV-OT durchsucht.
Um relevante Veröffentlichungen der vergangenen 15 Jahre in den Datenbanken und Journals zu ermitteln, wurden entsprechende Suchstrings entwickelt. Die auf diese Weise erhaltene Literatur sollte dabei folgende Fragestellungen beantworten können:
- Welche AFO-Typen werden bei neuromuskulären und neurologischen Indikationen, speziell bei ICP und Schlaganfall, verwendet?
- Welche Unterschiede zwischen verschiedenen AFO-Typen werden in der Literatur genannt?
- Welcher AFO-Typ ist möglicherweise für eine bestimmte Indikation besser geeignet als ein anderer und warum?
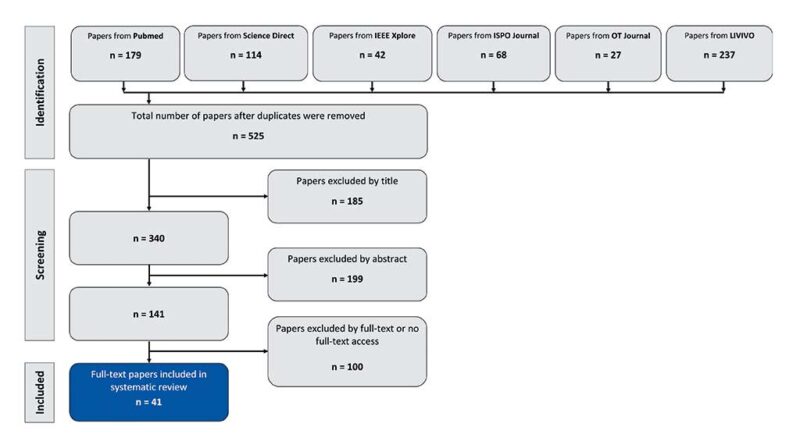
Die Rechercheergebnisse wurden im Anschluss nach im Vorfeld definierten Ausschlusskriterien in einem dreistufigen Screening-Prozess (Abb. 1) nach Titel, Abstract und Volltext gefiltert.
Insgesamt wurden auf diese Weise 41 geeignete Veröffentlichungen identifiziert, die für die Erstellung von indikationsspezifischen Auswahlguidelines benutzt werden können. Die ermittelten Studien teilen sich thematisch wie folgt auf:
- 20 Veröffentlichungen behandeln die Effektivität unterschiedlicher AFOs bei ICP;
- die Wirkung verschiedener AFOs bei Schlaganfall untersuchen insgesamt 13 Publikationen;
- für die Indikation einer einfachen schlaffen Lähmung wurden 8 Studien in die Auswertung inkludiert.
AFO-Typen
Um die in der Literatur genannten AFO-Typen unter einheitlichen Begriffsdefinitionen zu kategorisieren und die Ergebnisse der Literaturrecherche zusammenzuführen, wurden die im systematischen Literaturüberblick von Aboutorabi et al. 10 benutzten Definitionen verwendet. Damit werden hier im Wesentlichen sechs Ausführungen von Unterschenkelorthesen unterschieden:
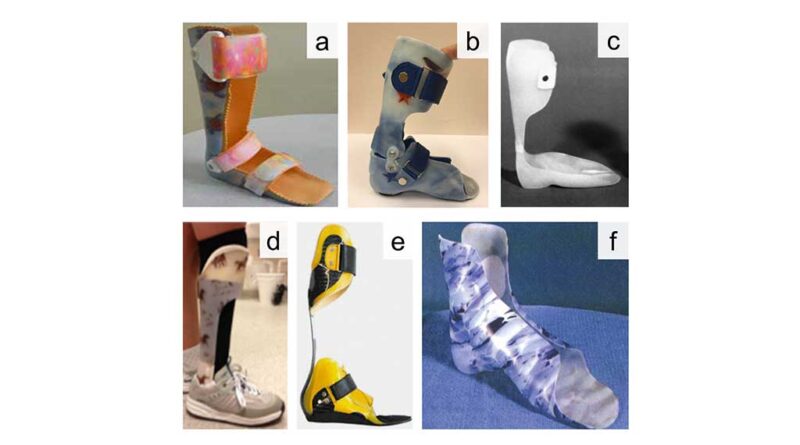
- SAFOs (Solid Ankle-Foot Orthoses) (Abb. 2a) sind starre, einteilige Unterschenkelorthesen, die meist aus thermoplastischem Kunststoff gefertigt werden. Sie besitzen eine dorsale, das Sprunggelenk komplett umschließende Unterschenkelanlage, wodurch jegliche Bewegungen im Sprunggelenk verhindert werden.
- HAFOs (Hinged Ankle-Foot Orthoses) (Abb. 2b) sind artikulierende, dynamische Unterschenkelorthesen und bestehen aus einem Fußteil und einem Unterschenkelteil, die über ein mechanisches Gelenk miteinander verbunden sind. Durch das eingesetzte Knöchelgelenk kann die Bewegungsfreiheit im Sprunggelenk eingestellt werden. Meist erlauben diese AFO-Typen eine freie Dorsalflexion und sperren durch eingebaute Anschläge die Plantarflexion in der Neutralstellung.
- PLS-Orthesen (Posterior Leaf Spring AFOs) (Abb. 2c) sind eine flexiblere Variante der SAFOs. Durch den schmaleren Zuschnitt des dorsalen Unterschenkelteils bis hinter die Malleolen ermöglichen sie eine dynamischere Bewegung des Sprunggelenks in Dorsal- und Plantarflexion.
- FRO-Orthesen (Floor Reaction AFOs) (Abb. 2d) können starr oder leicht dynamisch konstruiert sein. Sie zeichnen sich vor allem durch das ventral am Unterschenkel anliegende Unterschenkelteil und die steifere Sohlenplatte aus. Durch diese Bauweise soll die Bodenreaktionskraft beim Voranschreiten des Gangzyklus länger vor dem Kniegelenk gehalten werden, was eine verbesserte Aufrichtung aus einer exzessiven Knieflexion verspricht.
- CFOs (Carbon Fiber Spring AFOs) (Abb. 2e) ähneln PLS-Orthesen; allerdings sind sie zweiteilig und verbinden die Unterschenkelanlage über eine Blattfeder aus Carbon mit dem Innenschuh. Die Dynamik dieses AFO-Typs wird wesentlich durch die eingesetzte Federsteifigkeit bestimmt.
- SMOs (Supramalleolar Orthoses) (Abb. 2f) besitzen keine Unterschenkelanlage und ermöglichen daher eine volle Bewegungsfreiheit des Fußes in Plantar- und Dorsalflexion. Durch die mediale und laterale Umfassung wird das Sprunggelenk stabilisiert.
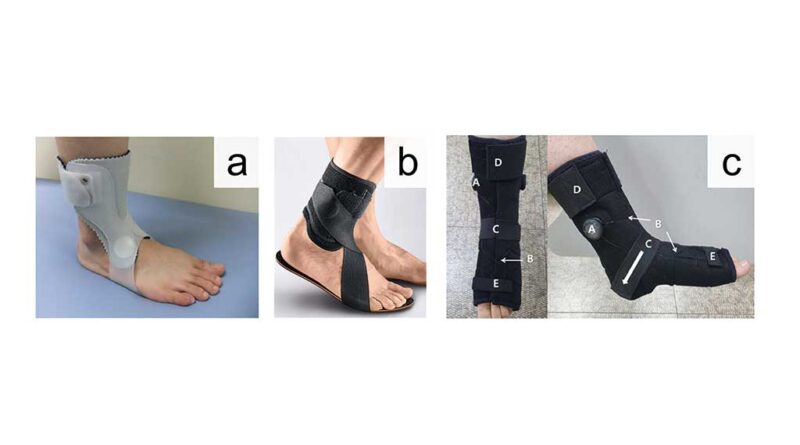
Zusätzlich zu den oben beschriebenen AFO-Typen existieren Versorgungslösungen, die den Fersenbereich offenlassen und zumeist aus einem dünnen oder flexiblen Material bestehen. Durch den freien Kontakt der Ferse zum Boden entsteht ein sensomotorisches Feedback, das die Balance und die posturale Kontrolle der Patienten unterstützen soll 11. Meist eingesetzt bei Patienten mit einer einfachen Lähmung der fußhebenden Muskulatur, sind diese Versorgungen leichter und erreichen einen höheren Tragekomfort 12. Ein Beispiel hierfür ist die AAFO (Anterior Ankle-Foot Orthosis) (Abb. 3a), die durch eine ventrale Anlage am Unterschenkel und einen aus thermoplatischem Kunststoff bestehenden Steg an der Fußsohle eine pathologische Dorsalflexion einschränken soll. Die E‑AFO (Elastic Ankle-Foot Orthosis) (Abb. 3b) sowie die AWO (Ankle-Foot Orthosis mit Drahtzug) (Abb. 3c) bestehen aus Textilmaterial, in das elastische Bänder oder ein Drahtzugsystem (Boa-Drehverschluss) eingearbeitet sind. Anders als die steifere AAFO lassen diese Orthesen eine Bewegung im Sprunggelenk zu.
Ergebnisse der Literaturrecherche für den Bereich ICP
Klassifizierungsschemata bei ICP
Bei der Analyse der recherchierten Literatur haben sich die unilaterale ICP (Hemiparese) und die bilaterale ICP (Diparese) als die hauptsächlichen Indikationen für eine AFO-Versorgung herausgestellt. Bei schwerwiegenderen Ausprägungen der ICP (Tetra- und Quadriparese) sind die Betroffenen meist nicht in der Lage, sich eigenständig fortzubewegen, weshalb eine Versorgung mit Unterschenkelorthesen nur in den wenigsten Fällen möglich ist. Sowohl aufgrund der komplexen Beeinträchtigungen, die beim Krankheitsbild ICP auftreten können, als auch zur genaueren Zuordnung der Effektivität verschiedener AFO-Typen wurden die Literaturergebnisse auf genauere Klassifizierungsmuster für ICP untersucht. Dabei konnten drei Klassifikationsschemata ermittelt werden:
- Zur allgemeinen Einschätzung der körperlichen Beeinträchtigung wird in den meisten Veröffentlichungen die Einteilung anhand der GMFCS-Klassifikation vorgenommen. Diese lässt allerdings nur eine Aussage über die mögliche Eigenständigkeit der Fortbewegung des Patienten zu und differenziert nicht genauer zwischen spezifischen Einschränkungen bei ICP.
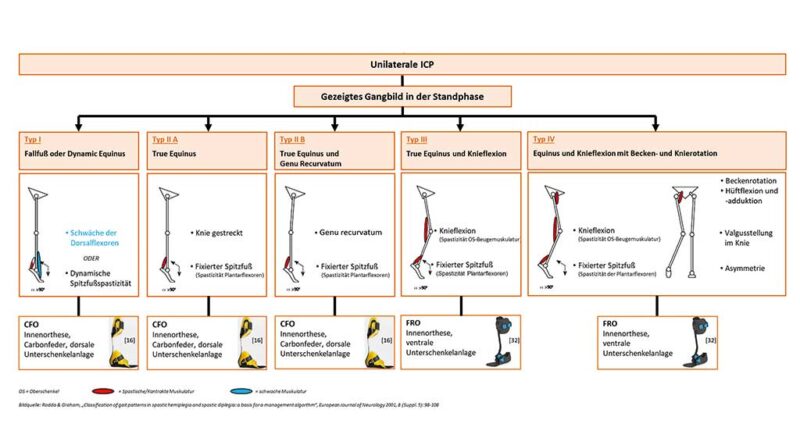
- Zur genaueren Einteilung von Patienten mit unilateraler ICP wird in drei Veröffentlichungen 13 14 15 die Gangbildklassifikation nach Winters & Gage et al. 16 verwendet. Diese Klassifikation teilt das Gangbild unilateraler ICP-Patienten anhand der gezeigten Stellung von Sprunggelenk, Knie und Hüfte (in der Standphase) in vier Typen ein. Vier weitere Literaturstellen 17 18 19 20 deklarieren das gezeigte Gangbild allgemein als Spitzfuß, Fallfuß oder Kauergang – ohne Verwendung eines Klassifikationsschemas.
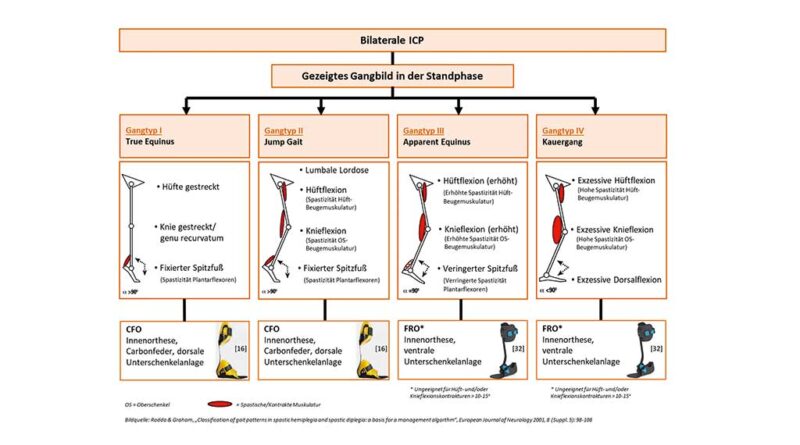
- Bei der bilateralen ICP wird das Gangbildklassifikationsschema nach Rodda & Graham 21 in drei Veröffentlichungen 22 23 24 verwendet. Dieses Gangbildschema (Abb. 5) erweitert die Klassifikation für die unilaterale ICP von Winters & Gage et al. 25, wobei auch hier die Einteilung anhand der gezeigten Gelenkstellungen in der Standphase erfolgt. Sechs weitere Quellen 26 27 28 29 30 31 beschreiben das Gangbild symptomatisch, ohne differenzierte Einordnung in eine bestimmte Klassifikation. Für die weitere Zusammenfassung der gesamten Literaturergebnisse der ICP wird die Gangbildklassifikation nach Rodda & Graham 32 verwendet. Studien, in denen das Erscheinungsbild der ICP symptomatisch beschrieben wird, werden der entsprechenden Gangbildeinteilung nach Rodda & Graham zugeteilt.
Untersuchte Studienparameter bei ICP
In den ermittelten Publikationen werden verschiedene Ergebnisparameter zur Bewertung der Effekte der AFO-Typen verwendet. Hauptsächlich werden kinematische und kinetische Parameter für das Hüft‑, Knie- und Sprunggelenk durch eine dreidimensionale Ganganalyse in Kombination mit der Aufzeichnung der Bodenreaktionskräfte ausgewertet, um die Gangänderung bzw. Gangverbesserung zu analysieren. Außerdem werden spatiotemporale Gangparameter wie Gehgeschwindigkeit, Kadenz, Schritt- und Doppelschrittlänge betrachtet 33 34 35 36 37. Auch die Untersuchung des Energieaufwands während des Gehens wird in manchen Veröffentlichungen herangezogen, um mögliche positive Effekte unterschiedlicher AFOs ermitteln zu können 38 39 40 41 42.
Auswertung der Literatur und Erstellung der Auswahlguideline für die unilaterale ICP (Abb. 4)
Gangtypen I und II
Bei der unilateralen ICP werden für die Gangtypen I und II, die primär einen fixierten Spitzfuß mit einer Knieextension aufweisen, dynamische AFOs mit dorsaler Unterschenkelanlage eingesetzt. Dabei kommen HAFOs 43 44 45 46, PLS-AFOs 47 48 und CFOs 49 50 51 52 53 zum Einsatz. Das Ziel des Einsatzes dynamischer Orthesen ist dabei die Korrektur des spastischen Spitzfußes bei gleichzeitigem Erhalt eines Restbewegungsumfangs. Die Korrektur der Fehlstellung im Sprunggelenk verbessert die Fußanhebung während der Schwungphase und für den initialen Fersenkontakt. Außerdem soll mit der Verbesserung der exzessiven Plantarflexion die Belastung des Kniegelenks durch eine übermäßige Kniestreckung verringert werden. Obwohl das allgemeine Gangbild durch alle drei AFOs verbessert wird, beeinträchtigen sie aufgrund ihres restriktiven Designs stets den RoM („range of motion“) des Sprunggelenks 54. Speziell in der terminalen Standphase (Push-off) sind die negativen Auswirkungen erkennbar 55.
Vergleicht man die AFO-Typen miteinander, verbessern alle drei die spatiotemporalen Gangparameter. Dies zeigt sich durch eine erhöhte Ganggeschwindigkeit, Schritt- bzw. Doppelschrittlänge und eine erhöhte Gangstabilität 56 57 58. Betrachtet man die Ergebnisse für eine HAFO und eine PLS-AFO, erreicht Letztere eine verbesserte Knie- und Sprunggelenkkinematik, eine Erhöhung der Push-off-Energie sowie einen verbesserten Tragekomfort aufgrund des schlankeren Designs 59 60. PLS-Orthesen und CFO-Orthesen sind vergleichbar bezüglich der spatiotemporalen Gangparameter; allerdings zeigt sich der markanteste Unterschied in der terminalen Standphase: Hier erreicht die CFO eine wesentlich höhere Energieerzeugung für den Push-off, was in einem deutlich verringerten Energieaufwand während des Gehens resultiert 61 62 63 64.
Schlussfolgerungen
Für die Versorgung von Gangtyp I und II bei unilateraler ICP (Abb. 4) bietet die CFO die meisten Vorteile. Sie verbessert die funktionellen Gangparameter und die Kinematik des Sprunggelenks in der Schwungphase und beim initialen Bodenkontakt. Zusätzlich erlaubt sie einen verbesserten RoM des Sprunggelenks in der Standphase und die höchste Energieerzeugung beim Push-off. Durch ihr schlankes Design bewirkt sie zudem ein positives Trageverhalten bei kindlichen ICP-Patienten. Besonders durch die individuelle Anpassungsmöglichkeit der Carbonfedersteifigkeit kann sie noch individueller auf den Patienten abgestimmt werden 65 66.
Gangtypen III und IV
Die Gangtypen III und IV der unilateralen ICP zeichnen sich vor allem durch eine zusätzliche Knieflexion und eine Flexion und Adduktion der Hüfte aus 67. Da die Literaturauswertung für die unilaterale ICP nur Ergebnisse bezüglich der Wirkung verschiedener AFOs bei Gangtyp I und II erbrachte, kann eine eindeutige Aussage über passende AFO-Typen hier nicht getroffen werden. Rodda et al. 68 empfehlen für Gangtyp III eine HAFO oder eine SAFO und für Gangtyp IV eine HAFO, SAFO oder FRO, abhängig von der Integrität der Plantarflexions-Knieextensions-Kopplung. Das biomechanische Wirkprinzip der PF-KE-Kopplung ist zuständig für die Kontrolle des Vektors der Bodenreaktionskraft während des Gangzyklus. Ist die Wadenmuskulatur intakt, kontrolliert sie die Plantarflexion des Fußes während der Standphase und richtet den Bodenreaktionsvektor anterior zum Knie aus, wodurch das Knie gestreckt wird. Wren et al. 69 untersuchten die Effekte von HAFOs und PLS bei unilateralen ICP-Patienten mit exzessiver Knieflexion (vergleichbar mit Gangtyp III und IV) und gelangen zu dem Schluss, dass sowohl die HAFO als auch die PLS-AFO nicht in der Lage seien, die Knieflexion aufzurichten. Beide Orthesen konnten allerdings die spatiotemporalen Gangparameter verbessern.
Schlussfolgerungen
Zur Versorgung der Gangtypen III und IV bei unilateraler ICP scheinen steifere Orthesen wie SAFO oder FRO geeigneter zu sein, da sie vor allem das Sprunggelenk stabilisieren und die Vorwärtsbewegung der Tibia über den Fuß in der Standphase kontrollieren. Ist die Wadenmuskulatur in der Lage, die Plantarflexion in der Standphase ausreichend zu kontrollieren, kann in einzelnen Fällen auch eine dynamischere AFO eingesetzt werden. Nach den Erkenntnissen der verwendeten AFO-Versorgungen für die Gangtypen I und II sollten hier die Vorteile einer CFO ausgenutzt werden 70.
Auswertung der Literatur und Erstellung der Auswahlguideline für die bilaterale ICP (Abb. 5)
Für die bilaterale ICP unterscheiden Rodda & Graham insgesamt vier Gangtypen 71:
- Betroffene mit Gangtyp I („True Equinus“) zeigen einen Spitzfuß mit dem Knie in Extension oder Hyperextension;
- Gangtyp II („Jump Gait“) zeigt ebenfalls einen Spitzfuß, allerdings mit Knie- und Hüftflexion;
- die Gangtypen III und IV entsprechen dem sogenannten Kauergang, bei dem das Sprunggelenk eine zunehmende bis hin zu einer exzessiven Dorsalflexion aufweist und zusätzlich Knie- und Hüftflexionen stärker zunehmen.
Gangtypen I und II
Die Datenlage für die Gangtypen I und II (Abb. 5) mit Spitzfußgang bei bilateraler ICP zeigt in manchen Veröffentlichungen, dass sowohl dynamische AFOs (HAFO und PLS) als auch eine steife SAFO die spatiotemporalen Gangparameter verbessern, aber kaum Einfluss auf das kinematische Gangbild haben 72 73 74. Einige Publikationen 75 76 77 78 79 empfehlen den Einsatz einer HAFO bei ICP-Patienten mit einer guten Kontrolle über Hüft- und Kniegelenk. Durch die freie Beweglichkeit in Dorsalflexion ermöglicht diese Orthese ein funktionelleres Gangmuster, komplexere Bewegungen im Alltag und vermeidet das Voranschreiten von Plantarflexionsdeformitäten. CFOs werden in keiner Publikation über die bilaterale ICP miteinander verglichen. Bezieht man allerdings die Vorteile einer CFO aus den Ergebnissen der unilateralen ICP mit in die Beurteilung ein, sollte bei den Gangtypen I und II der bilateralen ICP ebenfalls eine Carbon-Unterschenkelorthese verwendet werden. Denn im Gegensatz zu einer HAFO kann dabei durch die individuelle Einstellbarkeit der Federsteifigkeit die Vorwärtsbewegung der Tibia über den Fuß in der mittleren Standphase besser kontrolliert werden 80.
Gangtypen III und IV
Für die bilateralen Gangtypen III und IV mit Kauergang (Abb. 5) ergeben die Literaturdaten die Nutzung steiferer Orthesen wie SAFO und FRO 81 82 83, wobei die FRO mit ihrer ventralen Unterschenkelanlage und steiferen Sohlenplatte bevorzugt wird 84 85 86 87 88. Obwohl Ries et al. 89 keinen Unterschied zwischen beiden AFOs feststellten, bietet die FRO jedoch wesentliche Vorteile gegenüber der SAFO. Die Ergebnisse von Kerkum et al. 90 91 zeigen, dass eine FRO mit individuell an den Patienten angepasster Steifigkeit die pathologische Knieflexion beim Kauergang und den Energieaufwand beim Gehen signifikant verbessert 92. Die Möglichkeit zur patientenindividuellen Einstellung der Steifigkeit ist bei der Bauweise einer SAFO nicht gegeben. Zudem kann durch die ventrale Unterschenkelanlage einer FRO die Vorwärtsbewegung des Unterschenkels in der mittleren Standphase besser kontrolliert werden 93. Die Einstellbarkeit der FRO-Steifigkeit kann durch dynamische Knöchelgelenke oder durch eine ventrale Carbonfeder erreicht werden. Die Effektivität von FROs ist im Wesentlichen von der Ausprägung der Dorsalflexion im Sprunggelenk abhängig: je stärker die Dorsalflexion, desto effektiver die Aufrichtung des Kauergangs 94. Kontraindikationen sind Hüft- und/ oder Knieflexionskontrakturen 95 96 97 98 99.
Ergebnisse der Literaturrecherche im Bereich Schlaganfall
Klassifizierungsschemata für die Indikation Schlaganfall
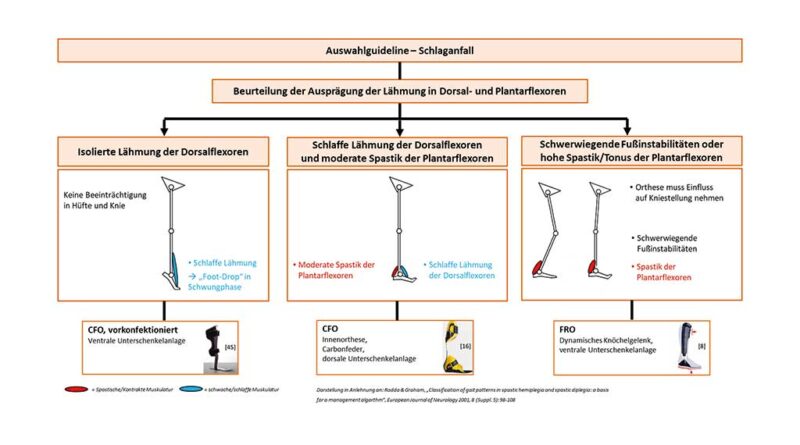
Als einziges Klassifikationsschema für Schlaganfall konnte die N.A.P.-Klassifikation (Neuroorthopädische Aktivitätsabhängige Plastizität) ermittelt werden 100 101. Dieses Schema betrachtet die Stellung von Knie und Fuß des Schlaganfallpatienten in der mittleren Standphase, um eine Unterteilung vorzunehmen. Obwohl diese Klassifikation ein vielversprechendes Konzept darstellt, wird es bei der Erstellung der Auswahlguideline nicht als Klassifikationsschema eingesetzt, da keine der restlichen Veröffentlichungen das Gangbild der Probanden genauer beschreibt. Dies erschwert die mögliche Zuordnung der Ergebnisse der Orthesen in die Gangtypen der N.A.P.-Klassifikation. Die AFO-Vorschläge in der Auswahlguideline (Abb. 6) sind deshalb in drei Gruppen unterteilt und richten sich nach dem Ausmaß der Beeinträchtigung der Plantar- und Dorsalflexormuskelgruppen.
Untersuchte Studienparameter bei Schlaganfall
Die Analyse der Effektivität von Unterschenkelorthesen bei Schlaganfall erfolgt unter anderem durch eine 3D-Ganganalyse. Kinematik- und Kinetikparameter sowie spatiotemporale Gangparameter werden hier hauptsächlich betrachtet 102 103 104 105 106 107 108. Drei Paper betrachten außerdem die Muskelaktivität durch EMG-Messungen 109 110 111. Bei Orthesentypen mit offenem Fersenbereich (AAFO, E‑AFO, AWO) wird besonders die Verbesserung der statischen Balancefähigkeit und die Balance bei der bilateralen Gewichtsverlagerung untersucht 112 113 114 115.
Auswertung der Literatur und Erstellung der Auswahlguideline für die Indikation Schlaganfall (Abb. 6)
Für eine einfache, isolierte Dorsalflexorlähmung (isolierter Foot-Drop) ergibt die Literaturrecherche den Einsatz einer vorkonfektionierten CFO. Vor allem für eine frühe Mobilisierung ist ein vorkonfektioniertes Hilfsmittel, das primär die Fußhebung beim Gehen wiederherstellt, ausreichend 116. Vergleicht man die vorkonfektionierte CFO mit der ebenfalls anwendbaren PLS-AFO, zeigt die CFO-Orthese eine bessere Muskelaktivität der Dorsalflexoren 117 118 119. Diese Eigenschaft unterstützt die Vermeidung des Voranschreitens der Muskelschwäche. Diejenigen AFO-Typen, die sich durch ein sensorisches Feedback an der Ferse auszeichnen (AAFO, E‑AFO, AWO), sind eine vielversprechende Alternative zu den herkömmlichen Versorgungsmöglichkeiten – besonders für Schlaganfallpatienten mit einfachem „Foot-Drop“. Da die Veröffentlichungen zu diesen Hilfsmitteln 120 121 122 123 124 hauptsächlich die Verbesserung der Balancefähigkeit und Gewichtsverlagerung untersuchen, aber nicht die Auswirkungen dieser Hilfsmittel auf den Gang der Probanden analysieren, sind sie nur schwer mit den herkömmlichen AFOs zu vergleichen. Da als primäres Ziel einer Schlaganfallrehabilitation stets die Verbesserung der Fortbewegungsmöglichkeit des Patienten gelten sollte, werden sie deshalb nicht in die Auswahlguideline integriert.
Bei schlaffen Dorsalflexoren und moderat spastischen Plantarflexoren mit ausreichender Bewegungsfreiheit im Sprunggelenk erzielen HAFOs laut den Ergebnissen aus der Literatur gute Ergebnisse. Durch ihre Bewegungsfreiheit in Dorsalflexion ermöglichen sie ein funktionaleres Gangbild als SAFOs 125 und korrigieren ausreichend die pathologische Fußstellung 126. Außerdem erhöhen diese Orthesen das Wohlbefinden Wohlbefinden des Patienten und ermöglichen dynamischere Aufgaben wie Treppensteigen 127. Bezieht man die Vorteile einer CFO mit dorsaler Unterschenkelanlage gegenüber einer HAFO aus den Literaturergebnissen zur Infantilen Zerebralparese mit ein, ist hier eine individuell an den Patienten angepasste CFO zu empfehlen, um die terminale Standphase durch eine erhöhte Energie beim Push-off zu optimieren und gleichzeitig die Vorwärtsbewegung der Tibia in der mittleren Standphase besser zu kontrollieren.
Bei schwerwiegenderen Fußinstabilitäten oder Spastiken/Tonus der Plantarflexoren sind steifere AFOs wie SAFOs und FROs indiziert. Beide Orthesentypen können Einfluss auf das Kniegelenk nehmen 128. Eine FRO mit dynamischem Knöchelgelenk hat dabei eindeutige Vorteile gegenüber einer SAFO. So lässt sich durch die Einstellungsmöglichkeiten des Knöchelgelenks sowohl eine Hyperextensionsstellung als auch eine Hyperflexionsstellung im Knie durch die genaue Anpassung der Funktion des Fersenkipphebels ausgleichen 129. Zudem verringert die ventrale Unterschenkelanlage der FRO-Bauform eine Hyperextension im Kniegelenk und vermittelt den Betroffenen eine höhere Sicherheit und Stabilität, da diese sich in die Anlage hineinlehnen können. Bestehende Fußdeformitäten können mit entsprechenden Fußbettungen in der FRO verbessert werden 130.
Schlaffe Lähmungen
Schlaffe Lähmungen der Unterschenkelmuskulatur treten bei Krankheitsbildern auf, die das zweite motorische Neuron (peripheres Neuron) betreffen 131. In diese Kategorie fallen Indikationen wie Spina bifida, Poliomyelitis, hereditäre motorisch-sensible Neuropathien (z. B. Morbus Charcot-Marie-Tooth) oder peroneale Nervenschädigungen.
Verwendete AFO-Typen bei Krankheitsbildern mit schlaffen Lähmungen
In der Literatur wird in diesem Zusammenhang über den Einsatz von SAFOs, HAFOs mit Einschränkung der Dorsalflexion sowie PLS-Orthesen und vorkonfektionierte CFOs mit ventraler Unterschenkelanlage berichtet. Außerdem werden flexiblere Orthesen aus Silikon und E‑AFOs mit elastischen Bändern beschrieben, die vor allem bei einer einfachen Fallfuß-Symptomatik den Fuß anheben.
Klassifizierungsschemata für Krankheitsbilder mit schlaffen Lähmungen
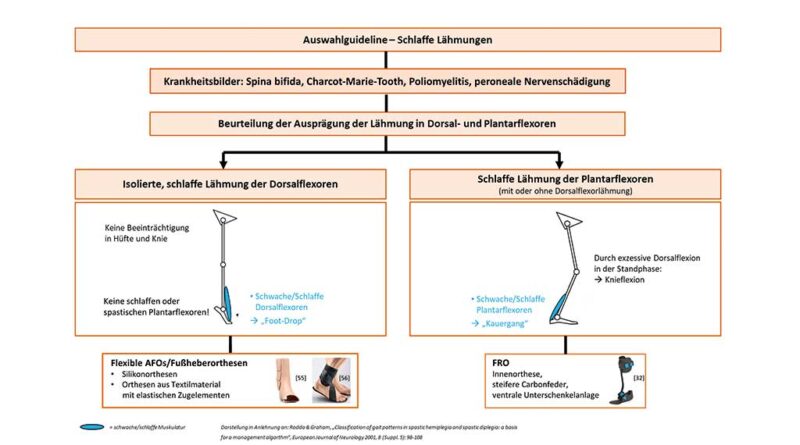
Die Literaturrecherche ergab kein eindeutiges Klassifizierungsschema für Indikationen mit schlaffen Lähmungen. In einigen Papern wird allerdings der MRC-Score zur Bewertung der verbleibenden Kraft eines Muskels oder einer Muskelgruppe herangezogen 132 133 134 135. Für die in diesem Beitrag dargestellte Auswahlguideline für Indikationen mit schlaffen Lähmungen (Abb. 7) dient das Ausmaß der Beeinträchtigung der Plantar- und Dorsalflexoren zur Kategorisierung der AFOs.
Untersuchte Ergebnisparameter
Um die Effekte der verschiedenen AFO-Typen zu analysieren, wird in den meisten Veröffentlichungen eine Ganganalyse durchgeführt, mit der Kinematik- und Kinetikparameter sowie spatiotemporale Gangparameter untersucht werden 136 137 138 139 140 141 142. In drei Publikationen wird zudem der Energieaufwand während des Gehens zur Beschreibung der Effektivität einer Versorgung verwendet 143 144 145.
Auswertung der Literatur und Erstellung der Auswahlguideline für Krankheitsbilder mit schlaffen Lähmungen (Abb. 7)
Anhand der Analyse der ermittelten Studien lässt sich feststellen, dass für eine isolierte schlaffe Lähmung der Dorsalflexormuskulatur (Tibialis anterior) ohne eine zusätzliche Beeinträchtigung der Wadenmuskulatur flexible AFOs wie eine Silikonorthese oder eine E‑AFO gut geeignet sind, um das Fußheberdefizit auszugleichen. Dabei ermöglichen diese Hilfsmittel eine freiere Bewegung im Sprunggelenk, sind komfortabler als die steiferen Orthesen-Ausführungen (bspw. SAFO, CFO) und können aufgrund des zugelassenen sensorischen Feedbacks die Stabilität und das Sicherheitsgefühl des Patienten unterstützen 146 147 148 149.
Bei einer schlaffen Lähmung der Plantarflexoren (Wadenmuskulatur) kann die Vorwärtsbewegung des Unterschenkels in der Standphase nicht mehr kontrolliert werden. Es entsteht eine exzessive Dorsalflexion im Sprunggelenk und dadurch auch eine pathologische Flexion im Knie 150. Um dies zu kompensieren, empfiehlt die einschlägige Literatur steifere Unterschenkelversorgungen. Dabei wird auf die Vorteile einer CFO gegenüber einer PLS-Orthese oder einer SAFO hingewiesen 151 152 153 154. Durch die Carbonfeder wird der Energieaufwand (durch Verbesserung des Push-offs) bei den Patienten verringert. Eine ventrale Unterschenkelanlage sollte ebenfalls verwendet werden, um einen unkomfortablen Druck auf das Schienbein zu vermeiden 155. Durch eine steifere Sohle kann die Bodenreaktionskraft während der Standphase besser auf die ventrale Unterschenkelanlage übertragen werden und streckt so das Knie 156.
Diskussion
Anhand der vorgestellten systematischen Literaturanalyse konnten unterschiedliche AFO-Typen für die Krankheitsbilder ICP und Schlaganfall sowie für Indikationen mit schlaffen Lähmungen identifiziert werden. Durch den, auf Basis der Recherche beruhenden, Vergleich dieser AFO-Typen hinsichtlich ihrer Effektivität konnten entsprechende Auswahlguidelines erstellt werden. Diese Guidelines sind in der Lage, den Orthopädietechniker anhand indikationsspezifischer Klassifikationsschemata zu einer geeigneten AFO-Auswahl zu führen.
Bei der Literaturanalyse fiel jedoch die uneinheitliche Dokumentation der in den Veröffentlichungen vorgestellten Forschungsergebnisse auf. Fehlende Informationen zu Probandengruppen oder die unzureichende Beschreibung des Designs der AFOs erschweren eine adäquate Zusammenführung der Ergebnisse. Auch eine genaue Darstellung des vorliegenden Krankheitsbilds und eine einheitliche Einteilung verschiedener Indikationen anhand bereits etablierter Klassifikationsmuster wurde nicht in allen Studien durchgeführt. Außerdem zeigten sich unter den Literaturergebnissen teils unterschiedliche Vorgehensweisen bei der Versuchsdurchführung. Diese Mängel in der Dokumentation und Qualität der Studien über Vergleiche verschiedener AFO-Versorgungen werden auch in den systematischen Reviews von Ridgewell et al. 157, Figueiredo et al. 158 und Pourhosseingholi et al. 159 beschrieben. Die Autoren gelangen zu dem Schluss, dass eine einheitliche Report-Guideline für die Untersuchung der Effektivität von Unterschenkelorthesen erstellt werden müsse, um die Vergleichbarkeit der Ergebnisse verschiedener Forschungsgruppen zu ermöglichen und um einheitliche, evidenzbasierte Versorgungsstandards in der Orthopädie-Technik zu etablieren.
Für die erstellten Auswahlguidelines bedeutet das, dass sie als Orientierung zur Hilfsmittelauswahl verwendet werden können.
Die hier getroffenen Aussagen, zur Effektivität der indikationsspezifisch zugeordneten AFO-Typen, sollten jedoch durch wissenschaftliche Veröffentlichungen mit vergleichbarer Qualität in Dokumentation, Versuchsdurchführung und Ergebnisdarstellung weiter validiert werden.
In Zukunft sind weiterführende Recherchen mit Fokus auf neuen Erkenntnissen zur Effektivität bestehender, sowie möglicher neuer AFO-Typen notwendig. Besonders im Zuge der Digitalisierung halten neue Materialien und Fertigungstechnologien immer stärker Einzug in den Versorgungsalltag der Orthopädie-Technik. Dadurch können sich neue AFO-Designs etablieren, die sich möglicherweise als bessere Alternative herausstellen. Um sicherzugehen, dass die Guidelines weiterhin dem Stand der Technik entsprechen, sollten in regelmäßigen Abständen neue Publikationen recherchiert und ausgewertet werden. Auf diese Weise können einheitlichere Versorgungsprozesse in der Orthopädietechnik wissenschaftlich und evidenzbasiert umgesetzt werden.
Für die Autoren:
Alexander Krieger, M. Eng.
Entwicklungsingenieur/Digitale Fertigung
Forschung und Entwicklung
Häussler Technische Orthopädie GmbH
Jägerstraße 6
89081 Ulm
alexander.krieger@haeussler-ulm.de
Begutachteter Artikel/reviewed paper
Krieger A, Matyssek S, Capanni F. Systematische Übersichtsarbeit zur Erstellung einer indikationsgerechten Auswahlguideline für die orthopädietechnische Versorgung mit Unterschenkelorthesen. Orthopädie Technik, 2021; 72 (11): 32–45
- Prothesenversorgung nach transhumeraler Osseointegration mit Pattern-Recognition-Steuerung – Fallbericht einer Systemumstellung — 14. Februar 2026
- Technologie und Funktionsweise des Prothesenkniegelenks Genium X4 — 13. Februar 2026
- Ein engagierter Leistungssportler mit Hemiparese und der Einsatz sensomotorischer Fußorthesen (SMFO) — 12. Februar 2026
- Feng Y, Song Y. The Categories of AFO and Its Effect on Patients With Foot Impair: A Systemic Review. Physical Activity and Health, 2017; Jg. 1 (1): 8–16, 2017, doi: 10.5334/paah.3
- Aboutorabi A, Arazpour M, Ahmadi Bani M, Saeedi H, Head JS. Efficacy of ankle foot orthoses types on walking in children with cerebral palsy: A systematic review (eng.). Annals of physical and rehabilitation medicine, 2017; 60 (6) 393–402, doi: 10.1016/j.rehab.2017.05.004
- Kesikburun S, Yavuz F, Güzelküçük Ü, Yaşar E, Balaban B. Effect of ankle foot orthosis on gait parameters and functional ambulation in patients with stroke (eng). Turkish journal of physical medicine and rehabilitation, 2017; 63 (2): 143–148, doi: 10.5606/tftrd.2017.129
- Lintanf M, Bourseul JS, Houx L, Lempereur M, Brochard S, Pons C. Effect of ankle-foot orthoses on gait, balance and gross motor function in children with cerebral palsy: a systematic review and meta-analysis (eng). Clinical rehabilitation, 2017; 32 (9): 1175–1188, doi: 10.1177/0269215518771824
- M. Figueiredo E, Ferreira GB, Maia Moreira RC, Kirkwood RN, Fetters L. Efficacy of ankle-foot orthoses on gait of children with cerebral palsy: systematic review of literature (eng). Pediatric physical therapy: the official publication of the Section on Pediatrics of the American Physical Therapy Association, 2008; 20 (3): 207–223, doi: 10.1097/PEP.0b013e318181fb34
- Aboutorabi A, Arazpour M, Ahmadi Bani M, Saeedi H, Head JS. Efficacy of ankle foot orthoses types on walking in children with cerebral palsy: A systematic review (eng.). Annals of physical and rehabilitation medicine, 2017; 60 (6) 393–402, doi: 10.1016/j.rehab.2017.05.004
- Menz HB, Allan JJ, Bonanno DR, Landorf KB, Murley GS. Custom-made foot orthoses: an analysis of prescription characteristicsfrom an Australian commercial orthotic laboratory (eng). Journal of foot and ankle research, 2017; 10: 23, doi: 10.1186/s13047-017‑0204‑7
- Fior & Gentz, CP-Handbuch: Ein Konzept zur orthetischen Versorgung der unteren Extremität bei Cerebralparese, 6. Aufl., 2019
- Fior & Gentz, Apoplexie-Handbuch: Ein Konzept zur orthetischen Versorgung der unteren Extremität nach einem Schlaganfall,2. Aufl., 2019
- Aboutorabi A, Arazpour M, Ahmadi Bani M, Saeedi H, Head JS. Efficacy of ankle foot orthoses types on walking in children with cerebral palsy: A systematic review (eng.). Annals of physical and rehabilitation medicine, 2017; 60 (6) 393–402, doi: 10.1016/j.rehab.2017.05.004
- Chern JS, Chang HS, Lung CW, Wu CY, Tang SFD. Static ankle-foot orthosis improves static balance and gait functions in hemiplegic patients after stroke (eng). Annual International Conference of the IEEE Engineering in Medicine and Biology Society. IEEE Engineering in Medicine and Biology Society. Annual International Conference, 2013: 5009–5012, doi: 10.1109/EMBC.2013.6610673
- Kim JH, Sim WS, Won BH. Effectiveness of elastic band-type ankle-foot orthoses on postural control in poststroke elderly patients as determined using combined measurement of the stability index and body weight-bearing ratio (eng). Clinical interventions in aging, 2015; 10: 1839–1847, 2015, doi: 10.2147/CIA.S92888
- Skaaret I, Stehen H, Huse AB, Holm I. Comparison of gait with and without ankle-foot orthoses after lower limb surgery in children with unilateral cerebral palsy (eng). Journal of children’s orthopaedics, 2019;13 (2): 180–189, doi: 10.1302/1863–2548.13.180146
- Tavernese E et al. Carbon Modular Orthosis (Ca.M.O.): An innovative hybrid modular ankle-foot orthosis to tune the variable rehabilitation needs in hemiplegic cerebral palsy (eng). NeuroRehabilitation, 2017; 40 (3): 447–457, doi: 10.3233/NRE-161432
- van Gestel L, Molenaers G, Huenaerts C, Seyler J, Desloovere K. Effect of dynamic orthoses on gait: a retrospective control study in children with hemiplegia (eng). Developmental medicine and child neurology,2008; 50 (1): S. 63–67, doi: 10.1111/j.1469–8749.2007.02014.x
- Winters TF Jr, Gage JR, Hicks R. Gait patterns in spastic hemiplegia in children and young adults. J Bone Joint Surg Am. 1987; 69 (3): 437–441
- Aboutorabi A, Arazpour M, Ahmadi Bani M, Saeedi H, Head JS. Efficacy of ankle foot orthoses types on walking in children with cerebral palsy: A systematic review (eng.). Annals of physical and rehabilitation medicine, 2017; 60 (6) 393–402, doi: 10.1016/j.rehab.2017.05.004
- Wühr J, Tiemeyer K, Hafkemeyer U. Überprüfung der Wirksamkeit dynamischer Unterschenkelorthesen in Prepreg-Technikmittels 3‑D-Ganganalyse. Orthopädie Technik; 66 (12): 26–31
- Wren TAL, Dryden JW, Mueske NM, Dennis SW, Healy BS, Rethlefsen SA. Comparison of 2 Orthotic Approaches in Children With Cerebral Palsy (eng). Pediatric physical therapy : the official publication of the Section on Pediatrics of the American Physical Therapy Association, 2015; 27 (3) 218–226, 2015, doi: 10.1097/PEP.0000000000000153
- Böhm H, Döderlein L, Lewens D, Dussa CU.Was können Unterschenkelorthesen zur Verbesserung des Gangbildes bei Kindern mit Zerebralparese leisten? Orthopädie Technik, 2020; 71 (1): 20–27
- Rodda J, Graham HK. Classification of gait patterns in spastic hemiplegia and spastic diplegia: a basis for a management algorithm (eng). European journal of neurology, 2001; Suppl. 5: 98–108 doi: 10.1046/j.1468–1331.2001.00042.x
- Dalvand H, Dehghan L, Feizi A, Hosseini SA, Amirsalari S. The Impacts of Hinged and Solid Ankle-Foot Orthoses on Standing and Walking in Children with Spastic Diplegia (eng). Iranian Journal of Child Neurology, 2013; 7 (4):12–19
- Ries AJ, Schwartz MH. Ground reaction and solid ankle-foot orthoses are equivalent for the correction of crouch gait in children with cerebral palsy (eng). Developmental medicine and child neurology. 2019, 61 (2): 219–225 doi: 10.1111/dmcn.13999
- Schwarze M et al. Wearing Time of Ankle-Foot Orthoses with Modular Shank Supply in Cerebral Palsy: A Descriptive Analysis in a Clinically Prospective Approach (eng). Rehabilitation research and practice, 2019: 2978265, doi: 10.1155/2019/2978265
- Winters TF Jr, Gage JR, Hicks R. Gait patterns in spastic hemiplegia in children and young adults. J Bone Joint Surg Am. 1987; 69 (3): 437–441
- Aboutorabi A, Arazpour M, Ahmadi Bani M, Saeedi H, Head JS. Efficacy of ankle foot orthoses types on walking in children with cerebral palsy: A systematic review (eng.). Annals of physical and rehabilitation medicine, 2017; 60 (6) 393–402, doi: 10.1016/j.rehab.2017.05.004
- Wren TAL, Dryden JW, Mueske NM, Dennis SW, Healy BS, Rethlefsen SA. Comparison of 2 Orthotic Approaches in Children With Cerebral Palsy (eng). Pediatric physical therapy : the official publication of the Section on Pediatrics of the American Physical Therapy Association, 2015; 27 (3) 218–226, 2015, doi: 10.1097/PEP.0000000000000153
- Böhm H, Döderlein L, Lewens D, Dussa CU.Was können Unterschenkelorthesen zur Verbesserung des Gangbildes bei Kindern mit Zerebralparese leisten? Orthopädie Technik, 2020; 71 (1): 20–27
- Crenshaw S et al. The Efficacy of Tone-Reducing Features in Orthotics on the Gait of Children with Spastic Diplegic Cerebral Palsy. Journal of Pediatric Orthopaedics, 2000; 20 (2): 210–216
- Kerkum YL, Buizer AI, van den Noort JC, Becher JG, Harlaar J, Brehm MA The Effects of Varying Ankle Foot Orthosis Stiffness on Gait in Children with Spastic Cerebral Palsy Who Walk with Excessive Knee Flexion (eng). PloS ONE, 2015; 10 (11): e0142878, doi: 10.1371/journal.pone.0142878
- Kerkum YL, Harlaar J, Buizer AI, van den Noort JC, Becher JG, Brehm MA. An individual approach for optimizing ankle-foot orthoses to improve mobility in children with spastic cerebral palsy walking with excessive knee flexion (eng). Gait & posture, 2016; 46: 104–111, doi: 10.1016/j.gaitpost.2016.03.001
- Rodda J, Graham HK. Classification of gait patterns in spastic hemiplegia and spastic diplegia: a basis for a management algorithm (eng). European journal of neurology, 2001; Suppl. 5: 98–108 doi: 10.1046/j.1468–1331.2001.00042.x
- Aboutorabi A, Arazpour M, Ahmadi Bani M, Saeedi H, Head JS. Efficacy of ankle foot orthoses types on walking in children with cerebral palsy: A systematic review (eng.). Annals of physical and rehabilitation medicine, 2017; 60 (6) 393–402, doi: 10.1016/j.rehab.2017.05.004
- Wren TAL, Dryden JW, Mueske NM, Dennis SW, Healy BS, Rethlefsen SA. Comparison of 2 Orthotic Approaches in Children With Cerebral Palsy (eng). Pediatric physical therapy: the official publication of the Section on Pediatrics of the American Physical Therapy Association, 2015; 27 (3) 218–226, 2015, doi: 10.1097/PEP.0000000000000153
- Crenshaw S et al. The Efficacy of Tone-Reducing Features in Orthotics on the Gait of Children with Spastic Diplegic Cerebral Palsy. Journal of Pediatric Orthopaedics, 2000; 20 (2): 210–216
- Neto HP, Collange Grecco LA, Galli M, Santos Oliveira C. Comparison of articulated and rigid ankle-foot orthoses in children with cerebral palsy: a systematic review (eng). Pediatric physical therapy: the official publication of the Section on Pediatrics of the American Physical Therapy Association, 2012; 24 (4): 308–312, doi: 10.1097/PEP.0b013e318268a4fc
- Melanda AG, Pauleto AC, Iucksch DD, Cunha RFMD, Smaili SM. Results of Orthoses used on ambulatory Patients with bilateral Cerebal Palsy (eng), Acta ortopedica brasileira, 2020; 28 (3): 137–141, 10.1590/1413–785220202803228922
- Aboutorabi A, Arazpour M, Ahmadi Bani M, Saeedi H, Head JS. Efficacy of ankle foot orthoses types on walking in children with cerebral palsy: A systematic review (eng.). Annals of physical and rehabilitation medicine, 2017; 60 (6) 393–402, doi: 10.1016/j.rehab.2017.05.004
- Buckon CE, Thomas SS, Jakobson-Huston S, Moo M, Sussman M, Aiona M. Comparison of three ankle-foot orthosis configurations for children with spastic diplegia (eng). Developmental medicine and child neurology, 2004; 46 (9): 590–598, doi: 10.1017/S0012162204001008
- Kerkum YL, Buizer AI, van den Noort JC, Becher JG, Harlaar J, Brehm MA The Effects of Varying Ankle Foot Orthosis Stiffness on Gait in Children with Spastic Cerebral Palsy Who Walk with Excessive Knee Flexion (eng). PloS ONE, 2015; 10 (11): e0142878, doi: 10.1371/journal.pone.0142878
- Kerkum YL, Harlaar J, Buizer AI, van den Noort JC, Becher JG, Brehm MA. An individual approach for optimizing ankle-foot orthoses to improve mobility in children with spastic cerebral palsy walking with excessive knee flexion (eng). Gait & posture, 2016; 46: 104–111, doi: 10.1016/j.gaitpost.2016.03.001
- Caliskan Uckun A, Celik C, Ucan H, Ordu Gokkaya NK. Comparison of effects of lower extremity orthoses on energy expenditure in patients with cerebral palsy (eng). Developmental neurorehabilitation, 2014; 17 (6): 388–392, doi: 10.3109/17518423.2013.830653
- Aboutorabi A, Arazpour M, Ahmadi Bani M, Saeedi H, Head JS. Efficacy of ankle foot orthoses types on walking in children with cerebral palsy: A systematic review (eng.). Annals of physical and rehabilitation medicine, 2017; 60 (6) 393–402, doi: 10.1016/j.rehab.2017.05.004
- Skaaret I, Stehen H, Huse AB, Holm I. Comparison of gait with and without ankle-foot orthoses after lower limb surgery in children with unilateral cerebral palsy (eng). Journal of children’s orthopaedics, 2019;13 (2): 180–189, doi: 10.1302/1863–2548.13.180146
- Böhm H, Döderlein L, Lewens D, Dussa CU.Was können Unterschenkelorthesen zur Verbesserung des Gangbildes bei Kindern mit Zerebralparese leisten? Orthopädie Technik, 2020; 71 (1): 20–27
- Rodda J, Graham HK. Classification of gait patterns in spastic hemiplegia and spastic diplegia: a basis for a management algorithm (eng). European journal of neurology, 2001; Suppl. 5: 98–108 doi: 10.1046/j.1468–1331.2001.00042.x
- Aboutorabi A, Arazpour M, Ahmadi Bani M, Saeedi H, Head JS. Efficacy of ankle foot orthoses types on walking in children with cerebral palsy: A systematic review (eng.). Annals of physical and rehabilitation medicine, 2017; 60 (6) 393–402, doi: 10.1016/j.rehab.2017.05.004
- van Gestel L, Molenaers G, Huenaerts C, Seyler J, Desloovere K. Effect of dynamic orthoses on gait: a retrospective control study in children with hemiplegia (eng). Developmental medicine and child neurology,2008; 50 (1): S. 63–67, doi: 10.1111/j.1469–8749.2007.02014.x
- Skaaret I, Stehen H, Huse AB, Holm I. Comparison of gait with and without ankle-foot orthoses after lower limb surgery in children with unilateral cerebral palsy (eng). Journal of children’s orthopaedics, 2019;13 (2): 180–189, doi: 10.1302/1863–2548.13.180146
- Wühr J, Tiemeyer K, Hafkemeyer U. Überprüfung der Wirksamkeit dynamischer Unterschenkelorthesen in Prepreg-Technik mittels 3‑D-Ganganalyse. Orthopädie Technik; 66 (12): 26–31
- Tavernese E et al. Carbon Modular Orthosis (Ca.M.O.): An innovative hybrid modular ankle-foot orthosis to tune the variable rehabilitation needs in hemiplegic cerebral palsy (eng). NeuroRehabilitation, 2017; 40 (3): 447–457, doi: 10.3233/NRE-161432
- van Gestel L, Molenaers G, Huenaerts C, Seyler J, Desloovere K. Effect of dynamic orthoses on gait: a retrospective control study in children with hemiplegia (eng). Developmental medicine and child neurology,2008; 50 (1): S. 63–67, doi: 10.1111/j.1469–8749.2007.02014.x
- Böhm H, Döderlein L, Lewens D, Dussa CU.Was können Unterschenkelorthesen zur Verbesserung des Gangbildes bei Kindern mit Zerebralparese leisten? Orthopädie Technik, 2020; 71 (1): 20–27
- van Gestel L, Molenaers G, Huenaerts C, Seyler J, Desloovere K. Effect of dynamic orthoses on gait: a retrospective control study in children with hemiplegia (eng). Developmental medicine and child neurology,2008; 50 (1): S. 63–67, doi: 10.1111/j.1469–8749.2007.02014.x
- van Gestel L, Molenaers G, Huenaerts C, Seyler J, Desloovere K. Effect of dynamic orthoses on gait: a retrospective control study in children with hemiplegia (eng). Developmental medicine and child neurology,2008; 50 (1): S. 63–67, doi: 10.1111/j.1469–8749.2007.02014.x
- Aboutorabi A, Arazpour M, Ahmadi Bani M, Saeedi H, Head JS. Efficacy of ankle foot orthoses types on walking in children with cerebral palsy: A systematic review (eng.). Annals of physical and rehabilitation medicine, 2017; 60 (6) 393–402, doi: 10.1016/j.rehab.2017.05.004
- van Gestel L, Molenaers G, Huenaerts C, Seyler J, Desloovere K. Effect of dynamic orthoses on gait: a retrospective control study in children with hemiplegia (eng). Developmental medicine and child neurology,2008; 50 (1): S. 63–67, doi: 10.1111/j.1469–8749.2007.02014.x
- Wren TAL, Dryden JW, Mueske NM, Dennis SW, Healy BS, Rethlefsen SA. Comparison of 2 Orthotic Approaches in Children With Cerebral Palsy (eng). Pediatric physical therapy : the official publication of the Section on Pediatrics of the American Physical Therapy Association, 2015; 27 (3) 218–226, 2015, doi: 10.1097/PEP.0000000000000153
- Wühr J, Tiemeyer K, Hafkemeyer U. Überprüfung der Wirksamkeit dynamischer Unterschenkelorthesen in Prepreg-Technik mittels 3‑D-Ganganalyse. Orthopädie Technik; 66 (12): 26–31
- Wren TAL, Dryden JW, Mueske NM, Dennis SW, Healy BS, Rethlefsen SA. Comparison of 2 Orthotic Approaches in Children With Cerebral Palsy (eng). Pediatric physical therapy : the official publication of the Section on Pediatrics of the American Physical Therapy Association, 2015; 27 (3) 218–226, 2015, doi: 10.1097/PEP.0000000000000153
- Wühr J, Tiemeyer K, Hafkemeyer U. Überprüfung der Wirksamkeit dynamischer Unterschenkelorthesen in Prepreg-Technik mittels 3‑D-Ganganalyse. Orthopädie Technik; 66 (12): 26–31
- Tavernese E et al. Carbon Modular Orthosis (Ca.M.O.): An innovative hybrid modular ankle-foot orthosis to tune the variable rehabilitation needs in hemiplegic cerebral palsy (eng). NeuroRehabilitation, 2017; 40 (3): 447–457, doi: 10.3233/NRE-161432
- van Gestel L, Molenaers G, Huenaerts C, Seyler J, Desloovere K. Effect of dynamic orthoses on gait: a retrospective control study in children with hemiplegia (eng). Developmental medicine and child neurology,2008; 50 (1): S. 63–67, doi: 10.1111/j.1469–8749.2007.02014.x
- Desloovere K et al. How can push-off be preserved during use of an ankle foot orthosis in children with hemiplegia? A prospective controlled study (eng). Gait & posture, 2006; 24 (2): 142–151, doi: 10.1016/j.gaitpost.2006.08.003.
- Tavernese E et al. Carbon Modular Orthosis (Ca.M.O.): An innovative hybrid modular ankle-foot orthosis to tune the variable rehabilitation needs in hemiplegic cerebral palsy (eng). NeuroRehabilitation, 2017; 40 (3): 447–457, doi: 10.3233/NRE-161432
- Böhm H, Döderlein L, Lewens D, Dussa CU.Was können Unterschenkelorthesen zur Verbesserung des Gangbildes bei Kindern mit Zerebralparese leisten? Orthopädie Technik, 2020; 71 (1): 20–27
- Rodda J, Graham HK. Classification of gait patterns in spastic hemiplegia and spastic diplegia: a basis for a management algorithm (eng). European journal of neurology, 2001; Suppl. 5: 98–108 doi: 10.1046/j.1468–1331.2001.00042.x
- Rodda J, Graham HK. Classification of gait patterns in spastic hemiplegia and spastic diplegia: a basis for a management algorithm (eng). European journal of neurology, 2001; Suppl. 5: 98–108 doi: 10.1046/j.1468–1331.2001.00042.x
- Wren TAL, Dryden JW, Mueske NM, Dennis SW, Healy BS, Rethlefsen SA. Comparison of 2 Orthotic Approaches in Children With Cerebral Palsy (eng). Pediatric physical therapy : the official publication of the Section on Pediatrics of the American Physical Therapy Association, 2015; 27 (3) 218–226, 2015, doi: 10.1097/PEP.0000000000000153
- Webcan, MOWA — Ihr Konzept 4.0 für Orthetik und Prothetik. [Online]. Verfügbar unter: https://mowa.com/mowa-system/warum-mowa (Zugriff am: 8. Dezember 2020)
- Rodda J, Graham HK. Classification of gait patterns in spastic hemiplegia and spastic diplegia: a basis for a management algorithm (eng). European journal of neurology, 2001; Suppl. 5: 98–108 doi: 10.1046/j.1468–1331.2001.00042.x
- Buckon CE, Thomas SS, Jakobson-Huston S, Moo M, Sussman M, Aiona M. Comparison of three ankle-foot orthosis configurations for children with spastic diplegia (eng). Developmental medicine and child neurology, 2004; 46 (9): 590–598, doi: 10.1017/S0012162204001008
- Melanda AG, Pauleto AC, Iucksch DD, Cunha RFMD, Smaili SM. Results of Orthoses used on ambulatory Patients with bilateral Cerebal Palsy (eng), Acta ortopedica brasileira, 2020; 28 (3): 137–141, 10.1590/1413–785220202803228922
- Hassani S et al. Rehabilitative orthotics evaluation in children with diplegic cerebral palsy: kinematics and kinetics (eng). The 26th Annual International Conference of the IEEE Engineering in Medicine and Biology Society, San Francisco, CA, 2004: 4874–4876, doi: 10.1109/IEMBS.2004.1404348
- Dalvand H, Dehghan L, Feizi A, Hosseini SA, Amirsalari S. The Impacts of Hinged and Solid Ankle-Foot Orthoses on Standing and Walking in Children with Spastic Diplegia (eng). Iranian Journal of Child Neurology, 2013; 7 (4):12–19
- Böhm H, Döderlein L, Lewens D, Dussa CU.Was können Unterschenkelorthesen zur Verbesserung des Gangbildes bei Kindern mit Zerebralparese leisten? Orthopädie Technik, 2020; 71 (1): 20–27
- Rodda J, Graham HK. Classification of gait patterns in spastic hemiplegia and spastic diplegia: a basis for a management algorithm (eng). European journal of neurology, 2001; Suppl. 5: 98–108 doi: 10.1046/j.1468–1331.2001.00042.x
- Crenshaw S et al. The Efficacy of Tone-Reducing Features in Orthotics on the Gait of Children with Spastic Diplegic CerebralPalsy. Journal of Pediatric Orthopaedics, 2000; 20 (2): 210–216
- Neto HP, Collange Grecco LA, Galli M, Santos Oliveira C. Comparison of articulated and rigid ankle-foot orthoses in children with cerebral palsy: a systematic review (eng). Pediatric physical therapy : the official publication of the Section on Pediatrics of the American Physical Therapy Association, 2012; 24 (4): 308–312, doi: 10.1097/PEP.0b013e318268a4fc
- Buckon CE, Thomas SS, Jakobson-Huston S, Moo M, Sussman M, Aiona M. Comparison of three ankle-foot orthosis configurations for children with spastic diplegia (eng). Developmental medicine and child neurology, 2004; 46 (9): 590–598, doi: 10.1017/S0012162204001008
- Aboutorabi A, Arazpour M, Ahmadi Bani M, Saeedi H, Head JS. Efficacy of ankle foot orthoses types on walking in children with cerebral palsy: A systematic review (eng.). Annals of physical and rehabilitation medicine, 2017; 60 (6) 393–402, doi: 10.1016/j.rehab.2017.05.004
- Dalvand H, Dehghan L, Feizi A, Hosseini SA, Amirsalari S. The Impacts of Hinged and Solid Ankle-Foot Orthoses on Standing and Walking in Children with Spastic Diplegia (eng). Iranian Journal of Child Neurology, 2013; 7 (4):12–19
- Ries AJ, Schwartz MH. Ground reaction and solid ankle-foot orthoses are equivalent for the correction of crouch gait in children with cerebral palsy (eng). Developmental medicine and child neurology. 2019, 61 (2): 219–225 doi: 10.1111/dmcn.13999
- Aboutorabi A, Arazpour M, Ahmadi Bani M, Saeedi H, Head JS. Efficacy of ankle foot orthoses types on walking in children with cerebral palsy: A systematic review (eng.). Annals of physical and rehabilitation medicine, 2017; 60 (6) 393–402, doi: 10.1016/j.rehab.2017.05.004
- Böhm H, Döderlein L, Lewens D, Dussa CU.Was können Unterschenkelorthesen zur Verbesserung des Gangbildes bei Kindern mit Zerebralparese leisten? Orthopädie Technik, 2020; 71 (1): 20–27
- Ries AJ, Schwartz MH. Ground reaction and solid ankle-foot orthoses are equivalent for the correction of crouch gait in children with cerebral palsy (eng). Developmental medicine and child neurology. 2019, 61 (2): 219–225 doi: 10.1111/dmcn.13999
- Kerkum YL, Buizer AI, van den Noort JC, Becher JG, Harlaar J, Brehm MA The Effects of Varying Ankle Foot Orthosis Stiffness on Gait in Children with Spastic Cerebral Palsy Who Walk with Excessive Knee Flexion (eng). PloS ONE, 2015; 10 (11): e0142878, doi: 10.1371/journal.pone.0142878
- Kerkum YL, Harlaar J, Buizer AI, van den Noort JC, Becher JG, Brehm MA. An individual approach for optimizing ankle-foot orthoses to improve mobility in children with spastic cerebral palsy walking with excessive knee flexion (eng). Gait & posture,2016; 46: 104–111, doi: 10.1016/j.gaitpost.2016.03.001
- Ries AJ, Schwartz MH. Ground reaction and solid ankle-foot orthoses are equivalent for the correction of crouch gait in children with cerebral palsy (eng). Developmental medicine and child neurology. 2019, 61 (2): 219–225 doi: 10.1111/dmcn.13999
- Kerkum YL, Buizer AI, van den Noort JC, Becher JG, Harlaar J, Brehm MA The Effects of Varying Ankle Foot Orthosis Stiffness on Gait in Children with Spastic Cerebral Palsy Who Walk with Excessive Knee Flexion (eng). PloS ONE, 2015; 10 (11): e0142878, doi: 10.1371/journal.pone.0142878
- Kerkum YL, Harlaar J, Buizer AI, van den Noort JC, Becher JG, Brehm MA. An individual approach for optimizing ankle-foot orthoses to improve mobility in children with spastic cerebral palsy walking with excessive knee flexion (eng). Gait & posture, 2016; 46: 104–111, doi: 10.1016/j.gaitpost.2016.03.001
- Kerkum YL, Harlaar J, Buizer AI, van den Noort JC, Becher JG, Brehm MA. An individual approach for optimizing ankle-foot orthoses to improve mobility in children with spastic cerebral palsy walking with excessive knee flexion (eng). Gait & posture, 2016; 46: 104–111, doi: 10.1016/j.gaitpost.2016.03.001
- Böhm H, Döderlein L, Lewens D, Dussa CU.Was können Unterschenkelorthesen zur Verbesserung des Gangbildes bei Kindern mit Zerebralparese leisten? Orthopädie Technik, 2020; 71 (1): 20–27
- Ries AJ, Schwartz MH. Ground reaction and solid ankle-foot orthoses are equivalent for the correction of crouch gait in children with cerebral palsy (eng). Developmental medicine and child neurology. 2019, 61 (2): 219–225 doi: 10.1111/dmcn.13999
- Aboutorabi A, Arazpour M, Ahmadi Bani M, Saeedi H, Head JS. Efficacy of ankle foot orthoses types on walking in children with cerebral palsy: A systematic review (eng.). Annals of physical and rehabilitation medicine, 2017; 60 (6) 393–402, doi: 10.1016/j.rehab.2017.05.004
- Böhm H, Döderlein L, Lewens D, Dussa CU.Was können Unterschenkelorthesen zur Verbesserung des Gangbildes bei Kindern mit Zerebralparese leisten? Orthopädie Technik, 2020; 71 (1): 20–27
- Ries AJ, Schwartz MH. Ground reaction and solid ankle-foot orthoses are equivalent for the correction of crouch gait in children with cerebral palsy (eng). Developmental medicine and child neurology. 2019, 61 (2): 219–225 doi: 10.1111/dmcn.13999
- Kerkum YL, Buizer AI, van den Noort JC, Becher JG, Harlaar J, Brehm MA The Effects of Varying Ankle Foot Orthosis Stiffness on Gait in Children with Spastic Cerebral Palsy Who Walk with Excessive Knee Flexion (eng). PloS ONE, 2015; 10 (11): e0142878, doi: 10.1371/journal.pone.0142878
- Kerkum YL, Harlaar J, Buizer AI, van den Noort JC, Becher JG, Brehm MA. An individual approach for optimizing ankle-foot orthoses to improve mobility in children with spastic cerebral palsy walking with excessive knee flexion (eng). Gait & posture,2016; 46: 104–111, doi: 10.1016/j.gaitpost.2016.03.001
- Sabbagh D., Horst R., Fior J., Gentz R. Ein interdisziplinäres Konzept zur orthetischen Versorgung von Gangstörungen nach einem Schlaganfall. Orthopädie Technik, 2015; 65 (7): 44–49
- Sabbagh D., Fior J., Gentz R. Klassifizierung von Gangtypen bei Schlaganfall zur Standardisierung der orthetischen Versorgung. Orthopädie Technik, 2015; 65 (3): 52–57
- Zollo L., Zaccheddu N., Ciancio A. L. Comparative analysis and quantitative evaluation of ankle-foot orthoses for foot drop in chronic hemiparetic patients. Eur J Phys Rehabil Med, 2015; 51 (2): 185–196
- Farmani F, Mohseni-Bandpei MA, Bahramizadeh M, Aminian G, Abdoli A, Sadeghi-Goghari M. The Influence of Rocker Bar Ankle Foot Orthosis on Gait in Patients with Chronic Hemiplegia (eng). Journal of stroke and cerebrovascular diseases: the official journal of National Stroke Association, 2016; 25 (8): 2078–2082, doi: 10.1016/j.jstrokecerebrovasdis.2016.02.021
- Lairamore C, Garrison MK, Bandy W, Zabel R. Comparison of tibialis anterior muscle electromyography, ankle angle, and velocity when individuals post stroke walk with different orthoses (eng) Prosthetics and orthotics international, 2011; 35 (4): 402–410, doi: 10.1177/0309364611417040
- Böing T. Ein Leitfaden zu Versorgungsoptionen bei Fußheberschwäche. Orthopädie Technik, 2019; 70 (3): S. 16–22
- Slijper A, Danielsson A, Willén C. Ambulatory Function and Perception of Confidence in Persons with Stroke with a Custom-Made Hinged versus a Standard Ankle Foot Orthosis (eng). Rehabilitation research and practice, 2012: 206495, doi: 10.1155/2012/206495
- Mulroy SJ, Eberly VJ, Gronely JK, Weiss W, Newsam CJ. Effect of AFO design on walking after stroke: impact of ankle plantar flexion contracture (eng). Prosthetics and orthotics international, 2010; 34 (3): 277–292, doi: 10.3109/03093646.2010.501512
- Kim HJ, Chun MH, Kim HM, Kim BR. Effects on foot external rotation of the modified ankle-foot orthosis on post-stroke hemiparetic gait (eng). Annals of rehabilitation medicine, 2013; 37 (4): 516–522, doi: 10.5535/arm.2013.37.4.516
- Zollo L., Zaccheddu N., Ciancio A. L. Comparative analysis and quantitative evaluation of ankle-foot orthoses for foot drop in chronic hemiparetic patients. Eur J Phys Rehabil Med, 2015; 51 (2): 185–196
- Lairamore C, Garrison MK, Bandy W, Zabel R. Comparison of tibialis anterior muscle electromyography, ankle angle, and velocity when individuals post stroke walk with different orthoses (eng) Prosthetics and orthotics international, 2011; 35 (4): 402–410, doi: 10.1177/0309364611417040
- Mulroy SJ, Eberly VJ, Gronely JK, Weiss W, Newsam CJ. Effect of AFO design on walking after stroke: impact of ankle plantar flexion contracture (eng). Prosthetics and orthotics international, 2010; 34 (3): 277–292, doi: 10.3109/03093646.2010.501512
- Chern JS, Chang HS, Lung CW, Wu CY, Tang SFD. Static ankle-foot orthosis improves static balance and gait functions in hemiplegic patients after stroke (eng). Annual International Conference of the IEEE Engineering in Medicine and Biology Society. IEEE Engineering in Medicine and Biology Society. Annual International Conference, 2013: 5009–5012, doi: 10.1109/EMBC.2013.6610673
- Kim JH, Sim WS, Won BH. Effectiveness of elastic band-type ankle-foot orthoses on postural control in poststroke elderly patients as determined using combined measurement of the stability index and body weight-bearing ratio (eng). Clinical interventions in aging, 2015; 10: 1839–1847, 2015, doi: 10.2147/CIA.S92888
- Lee JH, Choi IR, Choi HS. Immediate Effects of Ankle-Foot Orthosis Using Wire on Static Balance of Patients with Stroke with Foot Drop: A Cross-Over Study (eng). Healthcare (Basel, Switzerland), 2020; 8 (2), doi: 10.3390/healthcare8020116
- Chen CL, Chen FF, Lin CH, Lou SZ, Chang HY, Yeung KT. Effect of Anterior Ankle-Foot Orthoses on Weight Shift in Persons With Stroke (eng). Archives of physical medicine and rehabilitation, 2015; 96 (10): 1795–1801, doi: 10.1016/j.apmr.2015.05.003
- NHS Quality Improvement Scotland, Best Practice Statement — Use of ankle-foot orthoses following stroke, 2009
- Zollo L., Zaccheddu N., Ciancio A. L. Comparative analysis and quantitative evaluation of ankle-foot orthoses for foot drop in chronic hemiparetic patients. Eur J Phys Rehabil Med, 2015; 51 (2): 185–196
- Lairamore C, Garrison MK, Bandy W, Zabel R. Comparison of tibialis anterior muscle electromyography, ankle angle, and velocity when individuals post stroke walk with different orthoses (eng) Prosthetics and orthotics international, 2011; 35 (4): 402–410, doi: 10.1177/0309364611417040
- NHS Quality Improvement Scotland, Best Practice Statement — Use of ankle-foot orthoses following stroke, 2009
- Chern JS, Chang HS, Lung CW, Wu CY, Tang SFD. Static ankle-foot orthosis improves static balance and gait functions in hemiplegic patients after stroke (eng). Annual International Conference of the IEEE Engineering in Medicine and Biology Society. IEEE Engineering in Medicine and Biology Society. Annual International Conference, 2013: 5009–5012, doi: 10.1109/EMBC.2013.6610673
- Kim JH, Sim WS, Won BH. Effectiveness of elastic band-type ankle-foot orthoses on postural control in poststroke elderly patients as determined using combined measurement of the stability index and body weight-bearing ratio (eng). Clinical interventions in aging, 2015; 10: 1839–1847, 2015, doi: 10.2147/CIA.S92888
- Lee JH, Choi IR, Choi HS. Immediate Effects of Ankle-Foot Orthosis Using Wire on Static Balance of Patients with Stroke with Foot Drop: A Cross-Over Study (eng). Healthcare (Basel, Switzerland), 2020; 8 (2), doi: 10.3390/healthcare8020116
- Kim HJ, Chun MH, Kim HM, Kim BR. Effects on foot external rotation of the modified ankle-foot orthosis on post-stroke hemiparetic gait (eng). Annals of rehabilitation medicine, 2013; 37 (4): 516–522, doi: 10.5535/arm.2013.37.4.516
- Chen CL, Chen FF, Lin CH, Lou SZ, Chang HY, Yeung KT. Effect of Anterior Ankle-Foot Orthoses on Weight Shift in Persons With Stroke (eng). Archives of physical medicine and rehabilitation, 2015; 96 (10): 1795–1801, doi: 10.1016/j.apmr.2015.05.003
- Lee JH, Choi IR, Choi HS. Immediate Effects of Ankle-Foot Orthosis Using Wire on Static Balance of Patients with Stroke with Foot Drop: A Cross-Over Study (eng). Healthcare (Basel, Switzerland), 2020; 8 (2), doi: 10.3390/healthcare8020116
- NHS Quality Improvement Scotland, Best Practice Statement — Use of ankle-foot orthoses following stroke, 2009
- Slijper A, Danielsson A, Willén C. Ambulatory Function and Perception of Confidence in Persons with Stroke with a Custom-Made Hinged versus a Standard Ankle Foot Orthosis (eng). Rehabilitation research and practice, 2012: 206495, doi:10.1155/2012/206495
- NHS Quality Improvement Scotland, Best Practice Statement — Use of ankle-foot orthoses following stroke, 2009
- Sabbagh D., Horst R., Fior J., Gentz R. Ein interdisziplinäres Konzept zur orthetischen Versorgung von Gangstörungen nach einem Schlaganfall. Orthopädie Technik, 2015; 65 (7): 44–49
- Sabbagh D., Horst R., Fior J., Gentz R. Ein interdisziplinäres Konzept zur orthetischen Versorgung von Gangstörungen nach einem Schlaganfall. Orthopädie Technik, 2015; 65 (7): 44–49
- Reichelt A, Baumgartner R (Hg). Orthopädie: Mit 44 Tabellen. Darmstadt: Steinkopff, 2000
- Singer N. Eine Silikon-Knöchel-Fuß-Orthese als alternatives und ergänzendes Konzept für die Versorgung von Fußheberschwäche. Orthopädie Technik, 2015; 66 (7): 50–52
- Waterval NFJ, Brehm MA, Harlaar J, Nollet F. Description of orthotic properties and effect evaluation of ankle-foot orthoses in non-spastic calf muscle weakness (eng). Journal of rehabilitation medicine, 2020; 52 (3): jrm00026, doi: 10.2340/16501977–2642
- Guillebastre B, Calmels P, Rougier PR. Assessment of appropriate ankle-foot orthoses models for patients with Charcot-Marie-Tooth disease (eng). American journal of physical medicine & rehabilitation, 2011; 90 (8): 619–627, doi: 10.1097/PHM.0b013e31821f7172
- Ploeger HE, Bus SA, Brehm MA, Nollet F. Ankle-foot orthoses that restrict dorsiflexion improve walking in polio survivors with calf muscle weakness (eng). Gait & posture, 2014; 40 (3): 391–398, doi: 10.1016/j.gaitpost.2014.05.016
- Wühr J, Tiemeyer K, Hafkemeyer U. Überprüfung der Wirksamkeit dynamischer Unterschenkelorthesen in Prepreg-Technik mittels 3‑D-Ganganalyse. Orthopädie Technik; 66 (12): 26–31
- Singer N. Eine Silikon-Knöchel-Fuß-Orthese als alternatives und ergänzendes Konzept für die Versorgung von Fußheberschwäche. Orthopädie Technik, 2015; 66 (7): 50–52
- Waterval NFJ, Brehm MA, Harlaar J, Nollet F. Description of orthotic properties and effect evaluation of ankle-foot orthoses in non-spastic calf muscle weakness (eng). Journal of rehabilitation medicine, 2020; 52 (3): jrm00026, doi: 10.2340/16501977–2642
- Guillebastre B, Calmels P, Rougier PR. Assessment of appropriate ankle-foot orthoses models for patients with Charcot-Marie-Tooth disease (eng). American journal of physical medicine & rehabilitation, 2011; 90 (8): 619–627, doi: 10.1097/PHM.0b013e31821f7172
- Ploeger HE, Bus SA, Brehm MA, Nollet F. Ankle-foot orthoses that restrict dorsiflexion improve walking in polio survivors with calf muscle weakness (eng). Gait & posture, 2014; 40 (3): 391–398, doi: 10.1016/j.gaitpost.2014.05.016
- van der Wilk D, Dijkstra PU, Postema K, Verkerke GJ, Hijmans JM. Effects of ankle foot orthoses on body functions and activities in people with floppy paretic ankle muscles: a systematic review (eng). Clinical biomechanics (Bristol, Avon), 2015; 30 (10): 1009–1025, doi: 10.1016/j.clinbiomech.2015.09.013
- Arazpour M, Tajik HR, Aminian G, Bani MA, Ghomshe FT, Hutchins SW. Comparison of the effects of solid versus hinged ankle foot orthoses on select temporal gait parameters in patients with incomplete spinal cord injury during treadmill walking(eng). Prosthetics and orthotics international, 2013; 37 (1): 70–75, doi: 10.1177/0309364612448511
- Singer N. Eine Silikon-Knöchel-Fuß-Orthese als alternatives und ergänzendes Konzept für die Versorgung von Fußheberschwäche. Orthopädie Technik, 2015; 66 (7): 50–52
- Waterval NFJ, Brehm MA, Harlaar J, Nollet F. Description of orthotic properties and effect evaluation of ankle-foot orthoses in non-spastic calf muscle weakness (eng). Journal of rehabilitation medicine, 2020; 52 (3): jrm00026, doi: 10.2340/16501977–2642
- Ploeger HE, Bus SA, Brehm MA, Nollet F. Ankle-foot orthoses that restrict dorsiflexion improve walking in polio survivors with calf muscle weakness (eng). Gait & posture, 2014; 40 (3): 391–398, doi: 10.1016/j.gaitpost.2014.05.016
- Böing T. Ein Leitfaden zu Versorgungsoptionen bei Fußheberschwäche. Orthopädie Technik, 2019; 70 (3): S. 16–22
- Singer N. Eine Silikon-Knöchel-Fuß-Orthese als alternatives und ergänzendes Konzept für die Versorgung von Fußheberschwäche. Orthopädie Technik, 2015; 66 (7): 50–52
- Guillebastre B, Calmels P, Rougier PR. Assessment of appropriate ankle-foot orthoses models for patients with Charcot-Marie-Tooth disease (eng). American journal of physical medicine & rehabilitation, 2011; 90 (8): 619–627, doi: 10.1097/PHM.0b013e31821f7172
- van der Wilk D, Dijkstra PU, Postema K, Verkerke GJ, Hijmans JM. Effects of ankle foot orthoses on body functions and activities in people with floppy paretic ankle muscles: a systematic review (eng). Clinical biomechanics (Bristol, Avon), 2015; 30 (10): 1009–1025, doi: 10.1016/j.clinbiomech.2015.09.013
- Waterval NFJ, Brehm MA, Harlaar J, Nollet F. Description of orthotic properties and effect evaluation of ankle-foot orthoses in non-spastic calf muscle weakness (eng). Journal of rehabilitation medicine, 2020; 52 (3): jrm00026, doi: 10.2340/16501977–2642
- Waterval NFJ, Brehm MA, Harlaar J, Nollet F. Description of orthotic properties and effect evaluation of ankle-foot orthoses in non-spastic calf muscle weakness (eng). Journal of rehabilitation medicine, 2020; 52 (3): jrm00026, doi: 10.2340/16501977–2642
- Ploeger HE, Bus SA, Brehm MA, Nollet F. Ankle-foot orthoses that restrict dorsiflexion improve walking in polio survivors with calf muscle weakness (eng). Gait & posture, 2014; 40 (3): 391–398, doi: 10.1016/j.gaitpost.2014.05.016
- van der Wilk D, Dijkstra PU, Postema K, Verkerke GJ, Hijmans JM. Effects of ankle foot orthoses on body functions and activities in people with floppy paretic ankle muscles: a systematic review (eng). Clinical biomechanics (Bristol, Avon), 2015; 30 (10):1009–1025, doi: 10.1016/j.clinbiomech.2015.09.013
- Arazpour M, Tajik HR, Aminian G, Bani MA, Ghomshe FT, Hutchins SW. Comparison of the effects of solid versus hinged ankle foot orthoses on select temporal gait parameters in patients with incomplete spinal cord injury during treadmill walking(eng). Prosthetics and orthotics international, 2013; 37 (1): 70–75, doi: 10.1177/0309364612448511
- van der Wilk D, Dijkstra PU, Postema K, Verkerke GJ, Hijmans JM. Effects of ankle foot orthoses on body functions and activities in people with floppy paretic ankle muscles: a systematic review (eng). Clinical biomechanics (Bristol, Avon), 2015; 30 (10):1009–1025, doi: 10.1016/j.clinbiomech.2015.09.013
- Malas BS. What variables influence the ability of an AFO to improve function and when are they indicated? (eng). Clinical orthopaedics and related research, 2011; 469 (5): 1308–1314, doi: 10.1007/s11999-010‑1684‑y
- Ridgewell E, Dobson F, Bach T, Baker R. A systematic review to determine best practice reporting guidelines for AFO interventions in studies involving children with cerebral palsy (eng). Prosthetics and orthotics international, 2010; 34 (2):129–145, doi: 10.3109/03093641003674288
- M. Figueiredo E, Ferreira GB, Maia Moreira RC, Kirkwood RN, Fetters L. Efficacy of ankle-foot orthoses on gait of children with cerebral palsy: systematic review of literature (eng). Pediatric physical therapy: the official publication of the Section on Pediatrics of the American Physical Therapy Association, 2008; 20 (3): 207–223, doi: 10.1097/PEP.0b013e318181fb34
- Pourhosseingholi E, Farahmand B, Bagheri A, Kamali M, Saeb M. Efficacy of different techniques of AFO construction for hemiplegia patients: A systematic review (eng). Medical journal of the Islamic Republic of Iran, 2019; 33: 50, doi: 10.34171/mjiri.33.50