Einführung
Seit Menschen den aufrechten Gang gelernt haben, stürzen sie. Selbst Lebewesen, die sich auf vier oder mehr Gliedmaßen bewegen, können die Stabilität in ihrer Fortbewegung verlieren. Die Wahrscheinlichkeit eines Sturzes steigt jedoch mit der Komplexität der Bewegungsform, also auch mit dem aufrechten Gang. Um diesen zu beherrschen, ist neben den entsprechenden motorischen Fähigkeiten eine aufwändige Bewegungskoordination notwendig. Erfolgen Amputationen an der unteren Extremität, wird nicht nur die Motorik aufgrund der fehlenden Gliedmaßenteile eingeschränkt. Gleichzeitig fällt ein Teil der Wahrnehmung, u. a. des Bodenkontaktes, von Bodenunebenheiten oder des Fußabrollvorganges, weg. Ein Teil dieser fehlenden Wahrnehmung kann durch andere Reize, z. B. die Belastung des Stumpfes oder eine verstärkte visuelle Kontrolle, ausgeglichen werden. Dies erfordert jedoch auch die Fähigkeit des Patienten, sich an diese veränderte und immer noch eingeschränkte Wahrnehmung anzupassen. Bei älteren Amputierten ist diese Kapazität oft eingeschränkt, auch die motorischen Fähigkeiten nehmen ab.
Mit einem Durchschnittsalter im Bereich des siebenten Lebensjahrzehnts bei Erstamputationen (Durchschnitt von 71,7 Jahren bei 692 nichttraumatisch Amputierten 1) sind Beinamputierte überwiegend ältere Menschen. Für sie ist es besonders schwer, die für Aktivitäten des täglichen Lebens notwendige Bewegungsfähigkeit aufrecht zu erhalten. Die prothetische Versorgung stellt also, gegenüber einer alternativen Mobilisierung im Rollstuhl oder der Nutzung von Gehhilfen über kurze Distanzen, eine besondere Herausforderung dar.
Andererseits kann nur die prothetische Versorgung nach Amputation (mit dem Potenzial einer annähernd physiologischen Bewegung) eine sehr weitgehende Wiedereingliederung ermöglichen. Aussagen von Betroffenen: „ohne Prothese wäre ich behindert“ verdeutlichen, was heute bestenfalls zu erreichen ist. So sollten alle verfügbaren technischen Möglichkeiten genutzt und zukünftig weiter verbessert werden, um auch älteren Amputierten eine sichere prothetische Versorgung mit einer weitgehenden Verringerung der Sturzgefahr und der Sturzfolgen zu ermöglichen. Nachfolgend wird beschrieben, welchen Risiken insbesondere ältere Beinamputierte ausgesetzt sind und wie diesen technisch wirksam begegnet werden kann.
Stürze älterer Menschen
Um Sturzrisiken beschreiben zu können, ist zunächst die Abgrenzung eines Sturzereignisses von anderen Störungen notwendig. Nach Balzer 2 gibt es jedoch keine allgemein anerkannte Definition eines Sturzes, weil dieser sehr unterschiedliche Ursachen und Folgen haben kann. Nachfolgend werden alle unbeabsichtigten Fallsituationen in Anlehnung an die ICD-Diagnoseschlüssel W00 bis W19 nach International Statistical Classification of Diseases and Related Health Problems 3 als Sturz verstanden, selbst wenn diese auf der gleichen Ebene stattfinden, und unabhängig davon, welche Gegenstände (Möbel, Rollstühle, etc.) beteiligt waren.
Stürze werden zu den allgemeinen Lebensrisiken gezählt. Allerdings liegt das Risiko, mindestens einmal im Jahr zu stürzen, im jungen Erwachsenenalter bei nur 20 % 4, während rund 30 % der Menschen im Alter über 65 Jahren mindestens einmal jährlich stürzen 5 6. Ab einem Alter von 80 Jahren ist sogar bei jedem zweiten Menschen (50 %) mit einem Sturz pro Jahr zu rechnen 7. Die Statistik der 9.722 sturzbedingten Todesursachen in Deutschland im Jahr 2011 zeigt ebenfalls eine sehr starke Abhängigkeit vom Lebensalter. Zu Hause lebende ältere Menschen haben ein Risiko von 27 %, im Folgejahr mindestens einmal zu stürzen, während das Risiko von Mehrfachstürzen in diesem Zeitraum 10 % beträgt 8. In Langzeitpflegeeinrichtungen kann die jährliche Sturzinzidenz der Bewohner bis zu rund 50 % betragen 9.
Stürze älterer Menschen resultieren oft aus dem Zusammenwirken mehrerer Risikofaktoren. Nach Balzer 10 ist es sinnvoll, zwischen intrinsischen und extrinsischen Sturzrisiken zu unterscheiden. Unter intrinsischen Faktoren werden solche verstanden, die im Alter einer Person begründet liegen und nachweislich mit einem erhöhten Sturzrisiko in Verbindung stehen. Extrinsische Risikofaktoren fassen äußere Einflüsse zusammen, die die Sturzgefahr erhöhen können. Nachfolgend sind die wichtigsten Sturzrisikofaktoren älterer Menschen zusammengefasst 11:
Intrinsische Sturzrisikofaktoren
- Funktionseinbußen und Funktionsbeeinträchtigungen: mit besonders hoher Relevanz für Amputierte, denn dazu gehören insbesondere Gangstörungen neben Balancestörungen, einer beeinträchtigten Bewegungsfähigkeit und anderen Erkrankungen, die mit veränderter Mobilität, Motorik und Sensibilität einhergehen (auch Multiple Sklerose, Morbus Parkinson, Apoplex, Polyneuropathie, Osteoarthritis, onkologische Erkrankungen usw.),
- Beeinträchtigungen der Sehfunktion,
- Beeinträchtigungen der Kognition und Stimmung: Depressive Phasen kennzeichnen oft den Beginn der Auseinandersetzung eines Amputierten mit seiner veränderten Lebenssituation,
- Erkrankungen, die zu kurzer Ohnmacht führen: u. a. Diabetes mit Hypoglykämie (zwei Drittel aller Amputierten sind Diabetiker 12), orthostatische Hypotension, Herzrhythmusstörungen, Transitorische Ischämische Attacke und Epilepsie,
- medikamentöse Einflüsse (Psychopharmaka, Sedativa und Hypnotika),
- Ausscheidungsverhalten: Sturzursache sind u. a. die mit häufigen oder dringenden Toilettengängen einhergehende Eile oder Unruhe,
- Sturzangst und Sturzvorgeschichte: ein „Teufelskreis“, wie unten bei den Sturzfolgen erläutert.
Extrinsische Risikofaktoren
- Kleidung, insbesondere Schuhe: Das Tragen von Slippern oder Schuhen ohne Halteriemen erhöht das Stolperrisiko 13,
- Gefahren in der Umgebung: Innerhalb der Wohnung oder des Hauses können die Beleuchtung (z. B. zu dunkel, zu blendend), Treppen (Stufenhöhe, Sichtbarkeit der Stufenkanten), fehlende Haltemöglichkeiten, schlechte Bodenbeschaffenheit (z. B. Unebenheiten, Kanten, rutschiger Belag) gefahrenträchtig sein, im Außenbereich besonders die Beleuchtungsverhältnisse sowie die Beschaffenheit von Wegen und wetterbedingte Einflüsse,
- Risikofaktoren in Abhängigkeit von der Population: Diese fassen u. a. Einflüsse des Lebensumfeldes, altersbedingter Krankheiten und der Pflegeabhängigkeit zusammen,
- Hilfsmittel: Wie unten im Zusammenhang mit der Funktionsweise prothetischer Kniegelenke erläutert, kann es bei Oberschenkelamputierten mit spezifischen Versorgungen (Kniegelenke mit mechanischer Auslösung der Standphasensicherung) zu Hilfsmittel-assoziierten Stürzen kommen. Deutlich häufiger sind jedoch bei älteren Menschen andere Hilfsmittel zur Förderung der Mobilität, wie z. B. Gehhilfen, Gehwagen oder Rollstühle, an Stürzen beteiligt. Im Jahr 2011 starben in Deutschland 111 Menschen (davon 106 älter als 60 Jahre) an den Folgen eines Sturzes im Zusammenhang mit einem Rollstuhl 14. Tragisch ist, dass Mobilitätshilfsmittel den Betroffenen eine bessere Fortbewegung ermöglichen sollen, jedoch auch selbst in einen Zusammenhang mit einem erhöhten Sturzrisiko gebracht werden müssen. Nach Balzer 15 verwenden ein Drittel bis die Hälfte der Nutzer von Hilfsmitteln diese falsch. Ebenso ist die Hälfte der beim Gebrauch von Fortbewegungshilfsmitteln auftretenden Probleme auf unsachgemäße oder gefahrenträchtige Nutzung zurückzuführen.
Die Sturzfolgen haben körperliche und psychosoziale Auswirkungen. Körperliche Sturzfolgen sind geringe und schwere Verletzungen, die bis zum Tode führen können. Unter den schweren Verletzungen sind besonders hüftgelenksnahe Frakturen von großer epidemiologischer und klinischer Bedeutung 16.
Eine psychosoziale Folge von Stürzen ist besonders die Sturzangst. Unabhängig davon, ob ein Sturz mit körperlichen Folgen verbunden ist oder nicht, kann die Sturzangst zu einer Einschränkung des Aktionsradius, zum nachlassenden Vertrauen in die eigenen Kräfte und zu Einsamkeit führen 17. Dieses Post-Sturz-Syndrom ist gekennzeichnet von Abhängigkeit, Verlust von Autonomie, Immobilität, psychischen Veränderungen und Einschränkungen in den Aktivitäten des täglichen Lebens 18. Ein Drittel gestürzter älterer Menschen hat Angst vor weiteren Stürzen, nach Mehrfachstürzen leiden sogar mehr als 40 % der Betroffenen unter Sturzangst 19 20. Tatsächlich haben sich vorangegangene Stürze in mehreren Studien als unabhängiger Risikofaktor für weitere Stürze erwiesen 21 22. Sturzangst kann das Risiko weiterer Stürze erhöhen sowie den Verlust von motorischen Funktionen, Selbstständigkeit und sozialer Partizipation begünstigen 23. Dies ist ein selbstverstärkender Effekt, der eine Sturzprophylaxe besonders wichtig macht.
Nach Balzer 24 führen 30 % bis über 70 % der Stürze älterer Menschen zu einer Verletzung, wobei der Großteil davon keine medizinische Versorgung erfordert. Bei zu Hause lebenden älteren Personen in Deutschland ist nach den Ergebnissen von Freiberger 25 bei 47 % der Stürze mit einer Verletzung, darunter 4,5 % Frakturen, zu rechnen. Am häufigsten sind dabei hüftgelenksnahe Frakturen. In einer Erhebung bei Pflegeheimbewohnern in Deutschland 2007 erlitten rund 10 % der gestürzten Bewohner eine behandlungsbedürftige Verletzung beim Sturz, zu rund 50 % waren das hüftgelenksnahe Frakturen 26.
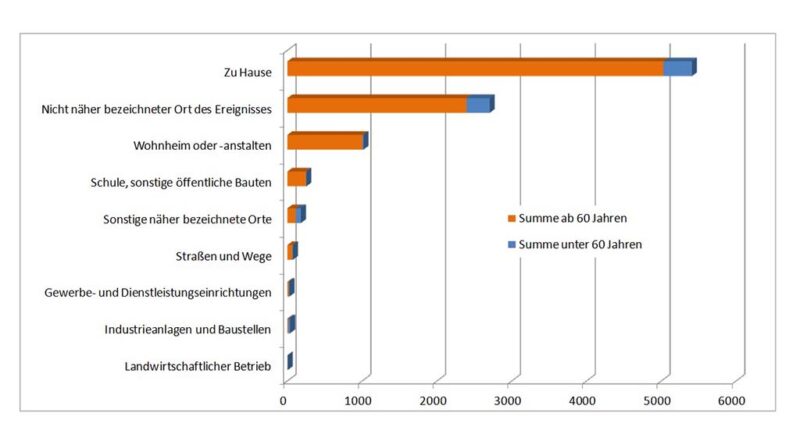
Die schlimmste körperliche Sturzfolge ist jedoch der Tod. Die internationale Klassifikation der Krankheiten 27 wird mit den sturzbezogenen Diagnoseschlüsseln W00 bis W19 in Deutschland ausschließlich für Todesursachen verwendet. Sie unterscheidet Stürze von Unfallverletzungen und codiert auch den Sturzort und die Sturzursache. Am häufigsten waren im Jahr 2011 (Anzahl der Todesfälle in Deutschland) Stürze im Zusammenhang mit Betten (270), von, aus oder durch Gebäude oder Bauwerke (268), von Leitern (128), von einer Ebene auf eine andere (128), im Zusammenhang mit Rollstühlen (111), mit sonstigem Mobiliar (61) und mit Stühlen (47) 28. Einschränkend muss jedoch darauf verwiesen werden, dass in den meisten sturzbedingten Todesfällen die genaue Ursache nicht näher bezeichnet wurde (in 68 % der Fälle).
In Abbildung 1 werden die Häufigkeiten der Sturzorte mit Todesfolge in Deutschland 2011 dargestellt. Es ist der deutlich überwiegende Anteil älterer Menschen an den sturzbedingten Todesursachen zu erkennen. Entsprechend der Wahrscheinlichkeit ihres Aufenthaltes versterben die meisten Personen bei Stürzen im Haus oder im Wohnheim. Öffentliche Gebäude, Straßen und Wege spielen hier eine untergeordnete Rolle. Auch wenn Stürze nicht katastrophal mit dem Tod enden, kommt es zu einer Häufung im Wohnumfeld (inner- und außerhäuslich), beim Gehen und bei Aktivitäten des täglichen Lebens sowie am Morgen und am Nachmittag (in Zeiten großer Aktivität) 29.
Stürze prothetisch versorgter Menschen
Die Verschlüsselung von Diagnosen in der stationären und der ambulanten Versorgung erfolgt auf der Basis der jährlich aktualisierten Internationalen Klassifikation der Krankheiten. In der ICD-10-GM-Version 2011 sind die Diagnoseschlüssel W00–W19 für Stürze nicht enthalten. Sie werden, wie oben beschrieben, nur zur Kodierung von Todesursachen genutzt. So werden Stürze über etwaige Verletzungen (Schlüsselnummern S00–T98) gemeinsam mit zahlreichen anderen Verletzungsursachen erfasst 30. In Kooperation mit einem Kostenträger (Techniker Krankenkasse) wurde nach signifikanten Unterschieden in der Diagnose- und Behandlungsstatistik zwischen beinamputierten Patienten und einer weitgehend identischen Vergleichsgruppe gesucht (die randomisierte Vergleichsgruppenbildung berücksichtigte die Altersklasse, das Geschlecht und die Arzneimittelausgaben der Versorgten bzw. Vergleichsgruppenversicherten).
Die Selektion aller Unter‑, Oberschenkel- und Knieexartikulationsprothesenversorgten erfolgte aus den Abrechnungsdaten des Kostenträgers für alle Versorgungen ab dem Jahr 2008. Ein Versicherter galt als versorgt, wenn er eine Leistung aus den Produktgruppen der drei genannten Amputationsniveaus bezogen hat. Bei einer Leistung musste es sich nicht zwangsläufig um eine komplette Prothese handeln. Reparaturen, Anpassungen oder andere Serviceleistungen, die aufgrund ihrer Hilfsmittel-Produktgruppennummer einen Rückschluss auf eine Prothesenversorgung zuließen, wurden ebenso berücksichtigt. In die Analysen wurden auch Versorgte einbezogen, die im Laufe des betrachteten Zeitraumes durch Tod oder Kassenwechsel das Versicherungsverhältnis mit dem Kostenträger beendet haben und somit nicht durchgängig versichert waren. Für jeden Versorgten wurden die ihm im stationären und ambulanten Bereich gestellten Diagnosen ab 1. Januar 2008 selektiert.
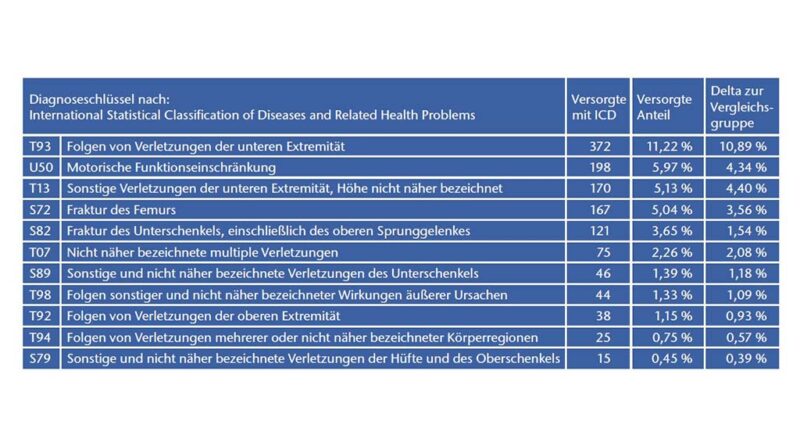
In einer ersten Auswertung sind auf ICD 3‑Steller-Ebene Häufigkeitsverteilungen erstellt worden. Ggf. mehrfach vorkommende Diagnosen wurden hierbei nur einfach für jeden Versorgten berücksichtigt. In einem weiteren Analyseschritt wurden diese Häufigkeiten denjenigen gegenüberstellt, die im Rahmen der Vergleichsgruppenauswertung ermittelt wurden. Ziel war es, zu prüfen, ob bestimmte für die Untersuchung relevante Diagnosen in der Gruppe der Versorgten statistisch signifikant häufiger oder seltener auftreten als in der Vergleichsgruppe mit den Unversorgten. Der Vergleich der Häufigkeitsverteilung erfolgt mittels eines Chi-Quadrat Tests (P<0,05). Unter den 3.316 Beinamputierten des Kostenträgers (seit 2008) wurden signifikante Unterschiede gegenüber der Vergleichsgruppe für verschiedene ICD gefunden, die im Zusammenhang mit Stürzen stehen könnten. Diese sind in Tabelle 1 dargestellt.
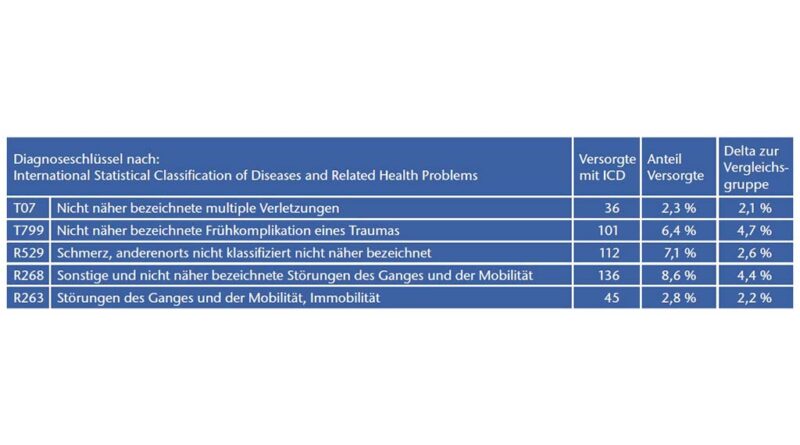
Um den potenziellen Zusammenhang dieser Verletzungen mit Stürzen genauer zu untersuchen, erfolgte eine weitere Analyse der Daten auf der ICD 4‑Steller Ebene. Dabei wurde die Gruppe der Versorgten auf Oberschenkel- und Knieexartikulationsprothesenversorgte begrenzt (keine Unterschenkelamputierten). So reduzierte sich die Größe der Versorgtengruppe (und damit auch der Vergleichsgruppe) auf 1.580 Versicherte. Die Methodik zur Analyse (Vergleichsgruppenbildung, Signifikanztests) entsprach der oben beschriebenen. Es fanden sich erneut einige signifikante Unterschiede gegenüber der Vergleichsgruppe unter den Diagnosestellungen, die im Zusammenhang mit Stürzen stehen könnten, wie in Tabelle 2 gelistet.
Allerdings gab es auch zahlreiche signifikante Abweichungen bei verletzungsbedingten Diagnosen zwischen der Gruppe der Versorgten und der Vergleichsgruppe, die durch die Amputation und nicht durch einen Sturz oder sonstige Ereignisse bedingt sind. Es war auch in dieser zweiten Analyse keine bessere Sturzfolgenaufklärung möglich, die genannten Indizien lassen keine gesicherten Schlüsse zu.
Die Ergebnisse dieser Datenanalyse in Kooperation mit einem Kostenträger waren also in der Summe weniger aufschlussreich als die oben zitierte Statistik sturzbedingter Todesursachen (ohne Bezug auf Prothesenversorgungen) und die Ergebnisse einer in den Jahren 2009/2010 mit Unterstützung des Bundesverbandes „Amputierten – Initiative e. V.“ durchgeführten und bereits publizierten eigenen Studie 31. In diese postalische, telefonische und Online-Befragung waren 370 Beinprothesenträger eingeschlossen, von denen wir 97 Rückmeldungen (26,2 %) erhielten. Das Alter der Beteiligten lag zwischen 30 und 82 Jahren, der Mittelwert lag bei 60,2 Jahren (40 % waren älter als 65 Jahre, 30 % waren zwischen 50 und 65 Jahre alt und bei weiteren 30 % lag das Alter zwischen 30 und 50 Jahren). 63 % der Befragten waren männlich und 37 % weiblich, 17 % waren berufstätig, 70 % waren im Ruhestand und 13 % gingen keiner Tätigkeit nach. Der Zeitpunkt der Amputation lag zwischen 10 Monaten und 60 Jahren zurück. Das Amputationsniveau war bei 40 % transtibial, bei 49 % transfemoral, bei 7 % eine Knieexartikulation. 58,5 % der Beteiligten trugen die Prothese mehr als zehn Stunden am Tag, 65,9 % trugen ihre Prothese mehr als vier Stunden außerhalb der Wohnung.
Es gaben 59,8 % der Befragten an, dass sie in dem zurückliegenden Jahr mehr als einmal mit ihrer Prothese gestürzt sind. Damit stürzen sie ungefähr doppelt so häufig wie ältere Menschen insgesamt (siehe oben) und dreifach so oft wie jüngere Erwachsene. Diese Daten decken sich weitgehend mit den Ergebnissen anderer Autoren. Miller 32 befragte 435 Amputierte (27 % mit Unterschenkelamputation, 73 % mit Oberschenkelamputation) nach ihren Sturzerfahrungen. 52 % berichteten, dass sie im letzten Jahr gefallen sind. Angst vor dem Fallen hatten 49 % der Befragten. Greitemann 33 befragte 71 Amputierte (47 % mit Unterschenkelamputation, 40 % mit Oberschenkelamputation) nach ihren Sturzerfahrungen. 46,5 % gaben mindestens einen Sturz und 42 % von ihnen 2–10 Stürze im Jahr an. Ein einzelner Patient stürzte sogar 15-mal. Gauthier-Gagnon stellte in einer Befragung von 396 transtibial bzw. transfemoral Amputierten fest, dass innerhalb eines Monats 50 % der Patienten gestürzt waren 34.
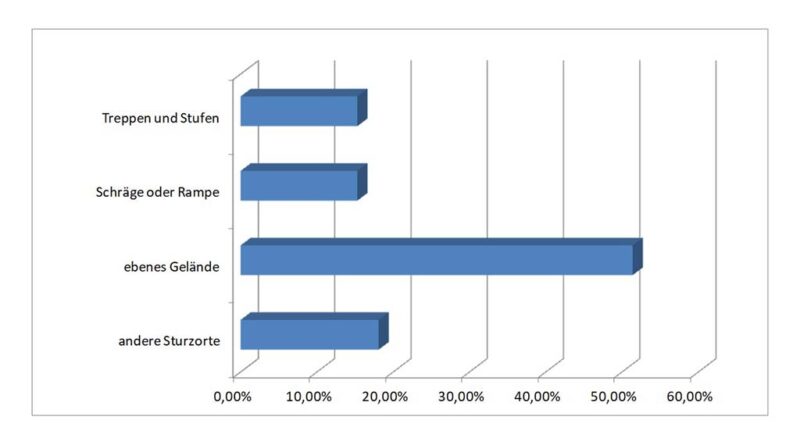
Die Mehrheit der von uns befragten Amputierten 35 stürzte während des Gehens auf ebenem Untergrund (Abb. 2).
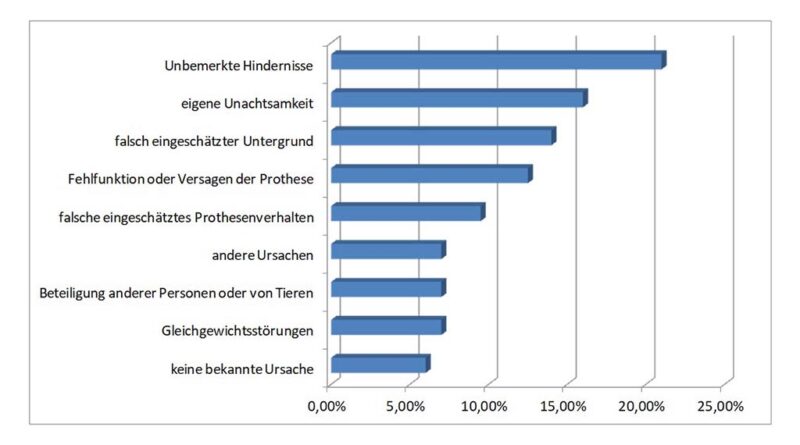
Unbemerkte Hindernisse gaben 21 % unserer Umfrageteilnehmer als Hauptursachen für Stürze an (Abb. 3), 16 % der Befragten benannten die eigene Unaufmerksamkeit und 14 % eine Fehleinschätzung des Untergrundes 36.
Einige Patienten (12,50 %) führten ihren Sturz direkt auf eine Fehlfunktion oder das Versagen der Prothese zurück, andere sahen die Ursache auch im Zusammenhang mit der Prothese, jedoch eher bei sich, indem sie das Prothesenverhalten falsch einschätzten (9,50 %). Hier ergeben sich direkt Ansatzpunkte für die Verringerung der Sturzgefahr. Zusätzlich sind auch zahlreiche Stürze aufgrund anderer Ursachen (z. B. Stolpern nach Kontakt mit unbemerkten Hindernissen) durch eine optimale Reaktion der Prothese vermeidbar 37.
Während Unterschenkelprothesen relativ einfach aufgebaut sind (aus Fuß, Schaft und Strukturelementen bestehend), benötigen höher am Bein amputierte Patienten ein exoprothetisches Kniegelenk. Dessen Funktion hat einen wesentlichen Einfluss auf die Sturzgefahr. Diese Gelenke sollen, sofern sie nicht in der einfachsten Ausführung mit Kniesperre genutzt werden, einerseits eine sichere Standphase und andererseits eine natürliche Schwungphase ermöglichen. Dazu ist es erforderlich, dass die Gelenke in der Standphase einen hohen Flexionswiderstand aufbringen und in der Schwungphase die Flexions- und anschließende Extensionsbewegung steuern. Das Umschalten zwischen hohem Flexionswiderstand in der Standphase und geringem Widerstand in der Schwungphase kann last‑, situations- oder gangphasenabhängig erfolgen und ist bei konventionellen exoprothetischen Kniegelenken konstruktionsbedingt festgelegt. Bei mikroprozessorgesteuerten Kniegelenken erfolgt eine Auswertung von Sensorsignalen, anhand derer die aktuelle Phase im Gangzyklus berechnet wird 38. Im Gegensatz zu konventionellen Kniegelenken bietet eine Mikroprozessorsteuerung die Möglichkeit, den Schwungphasenwiderstand dynamisch den Bedürfnissen anzupassen und zusätzlich auf Unregelmäßigkeiten wie z. B. Stolpern geeignet zu reagieren. Fehler in der Auslösung der kniesichernden Funktion eines konventionellen mechanischen Kniegelenks (z. B. infolge einer zu geringen oder falsch gerichteten Belastung) werden bei mikroprozessorgesteuerten Kniegelenken vermieden.
Nach der Einführung der ersten mikroprozessorgesteuerten Kniegelenke mit Stand- und Schwungphasensteuerung standen ein harmonischerer Gang, ein verringerter Energieverbrauch und eine erhöhte Gehgeschwindigkeit im Vordergrund der Untersuchungen 39 40. Im Jahre 2001 stellte Köcher 41 bei einer Befragung von Patienten und Orthopädie-Technikern fest, dass der Sicherheitszuwachs durch die Versorgung mit dem mikroprozessorgesteuerten Kniegelenk C‑Leg (Fa. Otto Bock HealthCare, Duderstadt) zu angstfreier Aktivität führt. In der Folge wurden verschiedene Untersuchungen zur Sicherheit von exoprothetischen Kniegelenken durchgeführt.
Die Studie von Köcher 42 untersuchte 108 der ersten 150 mit dem C‑Leg versorgten Patienten. Dabei gaben 40 Patienten bei der allgemeinen Frage nach Verbesserungen eine erhöhte Sicherheit an. Drerup 43 konnte bei der Mehrheit von 58 Amputierten einen Zugewinn des Sicherheitsgefühls mit dem C‑Leg gegenüber konventioneller Versorgung feststellen. Insbesondere Patienten der Aktivitätsklasse 2 und 3 profitieren demnach von der erhöhten Sicherheit. In einer Studie von Michael/Orendurff et al. 44 gaben alle acht Amputiertendie Sturzprävention beim Stolpern als wichtigste Eigenschaft des C‑Legs an.
Aufgrund der Anzahl an Studienteilnehmer ist die Studie von Berry 45 mit 358 Teilnehmern herausragend. Hinsichtlich ihrer Angst vor einem unbeabsichtigt einknickenden Kniegelenk im Stehen empfanden 69,4 % der Befragten eine Verbesserung mit dem C‑Leg gegenüber der konventionellen Versorgung. 9,4 % der Befragten fühlten sich hingegen auf dem konventionellen Kniegelenk sicherer. 58 von Drerup 46 befragte C‑Leg-Träger gaben einen Rückgang der Sturzereignisse an, ohne dass dies genauer quantifiziert wurde. Zu einem ähnlichen Ergebnis kam Swanson 47 bei der Befragung von 8 Probanden, 50 % der Befragten gaben eine Verbesserung der Sicherheit an, 3 Probanden berichteten von einer Reduktion der Sturzhäufigkeit. Hafner 48 führte eine Studie an 21 Oberschenkelamputierten durch, in der die Auswirkungen eines Wechsels von einem konventionell mechanischen Kniegelenk auf das mikroprozessorgesteuerte C‑Leg untersucht wurde.
Die Probandenbefragung ergab eine signifikante (p<0,05) Verringerung von Stolper- und Sturzereignissen. Kahle 49 und Hafner 50 quantifizierten die Anzahl der Sturzereignisse, dabei stellte Hafner mit dem C‑Leg eine Reduktion von Stolperern, semi-kontrollierten Stürzen und unkontrollierten Stürzen von 20 bis 80 % fest. Aufgrund der großen Streuung war dieses Ergebnis nur für unkontrollierte Stürze der Aktivitätsklasse 2 (n=8) bzw. der Vereinigung der beiden Aktivitätsklassen 2 und 3 (n=17) signifikant. Kahle konnte bei einer Untersuchung mit 19 Probanden eine signifikante Reduktion der Stolper- und Sturzereignisse feststellen. Die mittlere Reduktion dieser Ereignisse betrug 59 bzw. 64 Prozent 51.
Für andere mikroprozessorgesteuerte Kniegelenke als das C‑Leg ist die Studienlage zur Sturzprophylaxe weniger umfangreich. Greitemann konnte in einer Befragung von 12 Probanden beim Wechsel von einem konventionell mechanischen Kniegelenk auf das mikroprozessorgesteuerte Rheo Knee (Fa. Össur, Reykjavík, Island) eine Erhöhung des Sicherheitsgefühls feststellen 52. Baty führte nach Versorgungen mit dem mikroprozessorgesteuerten Plié 2.0 (Fa. Freedom Innovations, Irvine, USA) eine Befragung von 40 Amputierten durch 53. Beim Wechsel von einem konventionell mechanischen Kniegelenk auf das Plié 2.0 (n=31) meldeten 95 % der Befragten eine Verringerung von Stolper- und Sturzereignissen.
Blumentritt führte eine Studie durch, in der die dynamische Sicherheit von verschiedenen konventionell mechanischen und mikroprozessorgesteuerten Kniegelenken miteinander verglichen wurde 54. Vier Alltagssituationen, die Prothesenträger als sturzkritisch einstufen, konnten im Ganglabor nachgestellt werden: plötzliches Stoppen beim Gehen, Treten auf ein nicht wahrgenommenes Hindernis, Hängenbleiben während der Schwungphase der Prothese und Treppen hinabgehen. Mit 11 Probanden wurden fünf konventionell mechanische und vier mikroprozessorgesteuerte Kniegelenke (C‑Leg der Fa. Otto Bock HealthCare, Duderstadt, Rheo Knee der Fa. Össur, Adaptive 2 der Fa. Endolite, Miamisburg, USA, Hybrid Knee der Fa. Nabtesco, Kobe, Japan) getestet, wobei nicht jeder Proband mit allen Gelenken lief. Bis auf das Adaptive 2 Kniegelenk waren die mikroprozessorgesteuerten den konventionell mechanischen Kniegelenken in allen Tests überlegen, wobei auch zwischen den restlichen MPKs Unterschiede festgestellt werden konnten. Das C‑Leg wurde als das Kniegelenk mit der höchsten Sicherheit identifiziert.
In einer weiteren Studie vergleicht Blumentritt das mikroprozessorgesteuerten Genium Kniegelenk (Fa. Otto Bock HealthCare, Duderstadt) mit dem C‑Leg 55. Neben einer erweiterten Funktionalität konnte in Tests an 11 Amputierten auch ein vergrößertes Sicherheitspotenzial festgestellt werden. Durch eine verbesserte Schwungphasenregelung ermöglicht das Genium eine größere Bodenfreiheit beim Gehen in der Ebene und auf Schrägen und schützt den Amputierten dadurch vor dem Stolpern. Außerdem konnten das Umschaltverhalten beim kleinschrittigen Gehen und beim Rückwärtsgehen verbessert werden. Das Stehen auf schrägem Untergrund ist mit diesem Gelenk problemlos möglich.
In einer kürzlich publizierten Studie untersuchten Merbold et al. die Versorgung von 10 aktiven Patienten (Mobilitätsgrad 3), die mit einer Kombination aus mikroprozessorgesteuertem Kniegelenk und mikroprozessorgesteuertem Fuß (Symbionic Leg der Fa. Össur) versorgt wurden 56. Im Vergleich mit der vorausgehenden Versorgung (Karbonfederfuß, verschiedene Kniegelenke) konnten signifikante Verbesserungen im Timed-Up-and-Go-Test erreicht werden, der zur Abschätzung eines Sturzrisikos dient. Weiterhin verbesserte sich das Sicherheitsempfinden der Patienten um durchschnittlich 11,3 % 57.
Die zitierten Studien zu Stürzen bzw. zur Sturzgefahr von transfemoral Amputierten belegen, dass mikroprozessorgesteuerte Systeme die Sicherheit des Prothesenträgers verbessern können. Da jedoch die Kosten von mikroprozessorgesteuerten Kniegelenken höher als die konventioneller mechanischer Gelenke sind, ist auch die Aufwand-Nutzen-Relation im Zusammenhang mit unterschiedlichen Mobilitätsgraden betroffener Patienten zu berücksichtigen. Einige aktuelle Studien haben sich mit dem Thema der optimalen Versorgung von Amputierten mit geringer Mobilität beschäftigt 58 59 60 61 62. Die Gruppe der Amputierten geringer Mobilitätsgrade (Level‑2 in den USA) ist sehr heterogen 63. Theeven stellte in einer Studie mit 31 unilateral, transfemoral Amputierten geringer Mobilitätsgrade fest, dass Alter, Gewicht und die Amputationsursache und geringer Mobilität entscheidende Faktoren für die Aktivität eines Patienten sind 64. Patienten mit vaskulärer Amputationsursache und geringer Mobilität hatten besonders oft Probleme, sich an mikroprozessorgesteuerte Kniegelenke zu gewöhnen. Allerdings wurden ihnen von Theeven 65 nur zwei Stunden Eingewöhnungszeit zugestanden, weshalb eine Verallgemeinerung dieser Ergebnisse eingeschränkt ist.
In einer weiteren Studie mit 30 Patienten geringen Mobilitätsgrades (Level‑2, unilateral, transfemoral) untersuchte Theeven 66 u. a. die Aktivität bei Versorgung mit konventionell mechanischen und verschiedenen mikroprozessorgesteuerten Kniegelenken, jedoch konnten keine signifikanten Unterschiede gefunden werden. 11 der 14 Probanden (Level‑2, unilateral, transfemoral, vaskuläre Amputationsursache), die Delvin befragte 67, bevorzugten ein gesperrtes gegenüber einem freischwingenden Kniegelenk und begründeten diese Entscheidung unter anderem damit, dass sie sich sicherer fühlten und sie sich nicht so stark konzentrieren müssten.
Die letztgenannten Studien zeigten, dass auch sperrbare Kniegelenke für Patienten geringer Mobilitätsgrade Vorteile haben können. Sie werden bei unvorhergesehenen Ereignissen nie instabil. Allerdings ist mit ihnen kein harmonisches Gangbild erreichbar. Das notwendige Anheben der Hüfte für das Durchschwingen des (steifen) Prothesenbeins ist mit der Gefahr instabiler Situationen in der Schwungphase (bei Bodenberührung) verbunden und bei längeren Gehstrecken nicht tolerierbar.
Fazit
Zahlreiche Ursachen können zu einem Sturz führen. Amputierte sind in besonderer Weise sturzgefährdet, jedoch steht eine Vielfalt technischer Lösungen zur Verringerung der Sturzgefahr bzw. der Sturzfolgen von prothetisch versorgten Amputierten zur Verfügung. Deren Auswahl muss in Abhängigkeit von der Indikationsstellung erfolgen. Während transfemoral amputierte Patienten mit sehr geringen Mobilitätsgraden die Sicherheit eines gesperrten Kniegelenks schätzen, können mikroprozessorgesteuerte Kniegelenke die Sturzgefahr aktiver Patienten verringern.
Für die Autoren:
Prof. Dr.-Ing. Marc Kraft
Fachgebiet Medizintechnik
Technische Universität Berlin
Dovestraße 6
10587 Berlin
marc.kraft@tu-berlin.de
Begutachteter Beitrag/Reviewed paper
Kraft M, Westebbe B, Zickerow M, Bunke S, Thiele J, Tremer N, Timpner M, Flemming W. Stürze prothetisch versorgter Beinamputierter. Orthopädie Technik, 2013; 64 (10): 17–25
- Vergleichende Prüfung konventioneller und additiv gefertigter Prothesenschäfte in Anlehnung an DIN EN ISO 10328:2016 — 10. März 2026
- Easypreg – ein Faserverbundwerkstoff zum Tiefziehen — 9. März 2026
- Konservative Versorgung einer adulten Skoliose mit einem modularen Bausatz – ein Versorgungsbeispiel — 6. März 2026
- Trautner Ch, Haastert B, Mauckner P, Gätcke L‑M, Giani G. Reduced Incidence of Lower-Limb Amputations in the Diabetic Population of a German City, 1990–2005. In: Diabetes Care, 2007; 30 (10): 2633–2637
- Balzer K, Bremer M, Schramm S, Lühmann D, Raspe H. Sturzprophylaxe bei älteren Menschen in ihrer persönlichen Wohnumgebung (HTA). DIMDI, Köln, 2012
- Weltgesundheitsorganisation (WHO). International Statistical Classification of Diseases and Related Health Problems 10th Revision, http://apps.who.int/classifications/icd10/browse/2010/en#/W19 (02.01.2013)
- Talbot LA, Musiol RJ, Witham EK, Metter EJ. Falls in young, middle-aged and older community dwelling adults: perceived cause, environmental factors and injury. BMC Public Health, 2005; 5: 86
- Balzer K, Bremer M, Schramm S, Lühmann D, Raspe H. Sturzprophylaxe bei älteren Menschen in ihrer persönlichen Wohnumgebung (HTA). DIMDI, Köln, 2012
- Tinetti ME. Clinical Practice. Preventing falls in elderly persons. New England: Journal of medicine, 2012; 348, 2003/1, 42–49, zitiert in: Frenken, T.: Technischer Ansatz zur unaufdringlichen Mobilitätsanalyse im Rahmen geriatrischer Assessments, Dissertation, Fortschritt-Berichte VDI, Reihe 10 – Informatik/Kommunikation, VDI Verlag, 2013
- Tinetti ME. Clinical Practice. Preventing falls in elderly persons. New England: Journal of medicine, 2012; 348, 2003/1, 42–49, zitiert in: Frenken, T.: Technischer Ansatz zur unaufdringlichen Mobilitätsanalyse im Rahmen geriatrischer Assessments, Dissertation, Fortschritt-Berichte VDI, Reihe 10 – Informatik/Kommunikation, VDI Verlag, 2013
- Ganz DA, Bao Y, Shekelle PG, Rubenstein LZ. Will my patient fall? Journal of the American Medical Association, 2007; 297 (1):77–86
- Masud T, Morris RO. Epidemiology of falls. Age and Ageing, 2001; 30: 3–7
- Balzer K, Bremer M, Schramm S, Lühmann D, Raspe H. Sturzprophylaxe bei älteren Menschen in ihrer persönlichen Wohnumgebung (HTA). DIMDI, Köln, 2012
- Balzer K, Bremer M, Schramm S, Lühmann D, Raspe H. Sturzprophylaxe bei älteren Menschen in ihrer persönlichen Wohnumgebung (HTA). DIMDI, Köln, 2012
- Icks A, Haastert B; Trautner Ch, Giani G, Glaeske G, Hoffmann F. Incidence of Lower-limb Amputations in the Diabetic Compared to the Non-diabetic Population. Findings from Nationwide Insurance Data, Germany: 2005–2007. In: Experimental and Clinical Endocrinology & Diabetes, 2009; 117 (9): 500–504
- Deutsches Netzwerk für Qualitätsentwicklung in der Pflege (Hrsg.). Expertenstandard Sturzprophylaxe in der Pflege: Entwicklung – Konsentierung – Implementierung. Osnabrück: 2006
- Statistisches Bundesamt, Ergebnisse der Todesursachenstatistik für Deutschland 2011, Wiesbaden 2012, https://www.destatis.de/DE/ZahlenFakten/GesellschaftStaat/Gesundheit/Todesursachen/Todesursachen.html
- Balzer K, Bremer M, Schramm S, Lühmann D, Raspe H. Sturzprophylaxe bei älteren Menschen in ihrer persönlichen Wohnumgebung (HTA). DIMDI, Köln, 2012
- Balzer K, Bremer M, Schramm S, Lühmann D, Raspe H. Sturzprophylaxe bei älteren Menschen in ihrer persönlichen Wohnumgebung (HTA). DIMDI, Köln, 2012
- Todd C, Skelton D. What are the main risk factors for falls among older people and what are the most effective interventions to prevent these falls? www.euro.who.int/document/E82552.pdf (08.03.2013)
- Weltgesundheitsorganisation (WHO). International Statistical Classification of Diseases and Related Health Problems 10th Revision, http://apps.who.int/classifications/icd10/browse/2010/en#/W19 (02.01.2013)
- Gostynski M, Ajdacic-Gross V, Gutzwiller F, Michel JP, Herrmann F. Epidemiologische Analyse der Stürze bei Betagten in Zürich und Genf. Schweizerische Medizinische Wochenschrift, 1999; 129: 270–275
- Masud T, Morris RO. Epidemiology of falls. Age and Ageing, 2001; 30: 3–7
- Scheffer AC, Schuurmanns MJ, van Dijk N, van der Hooft T, de Rooij SE. Fear of falling: measurement strategy, prevalence, risk factors and consequences among older persons. Age and Ageing, 2008; 37 (1): 19–24
- Zijlstra GA, van Haastregt JC, van Eijk JTM, van Rossum E, Staelenhoef PA, Kempden GIJM. Prevalence and correlates of fear of falling and associated avoidance of activity in the general population of community-living older people. Age and Ageing, 2007; 36 (3): 304–309
- Scheffer AC, Schuurmanns MJ, van Dijk N, van der Hooft T, de Rooij SE. Fear of falling: measurement strategy, prevalence, risk factors and consequences among older persons. Age and Ageing, 2008; 37 (1): 19–24
- Balzer K, Bremer M, Schramm S, Lühmann D, Raspe H. Sturzprophylaxe bei älteren Menschen in ihrer persönlichen Wohnumgebung (HTA). DIMDI, Köln, 2012
- Freiberger E, Menz HB. Characteristics of falls in physically active community-dwelling older people: Findings from the „Standfest im Alter“ study. Zeitschrift für Gerontologie und Geriatrie, 2006; 39 (4): 261–267
- Dassen T. Pflegeabhängigkeit, Sturzereignisse, Inkontinenz, Dekubitus. Berlin: Erhebung, 2007
- Weltgesundheitsorganisation (WHO). International Statistical Classification of Diseases and Related Health Problems 10th Revision, http://apps.who.int/classifications/icd10/browse/2010/en#/W19 (02.01.2013)
- Statistisches Bundesamt, Ergebnisse der Todesursachenstatistik für Deutschland 2011, Wiesbaden 2012, https://www.destatis.de/DE/ZahlenFakten/GesellschaftStaat/Gesundheit/Todesursachen/Todesursachen.html
- Balzer K, Bremer M, Schramm S, Lühmann D, Raspe H. Sturzprophylaxe bei älteren Menschen in ihrer persönlichen Wohnumgebung (HTA). DIMDI, Köln, 2012
- Balzer K, Bremer M, Schramm S, Lühmann D, Raspe H. Sturzprophylaxe bei älteren Menschen in ihrer persönlichen Wohnumgebung (HTA). DIMDI, Köln, 2012
- Bunke S, Kraft M. Befragung von Beinamputierten zu Gefährdungssituationen im Alltag. Orthopädie Technik, 2010; 61 (1): 30
- Miller WC, Speechley M, Deathe B. The prevalence and risk factors of falling and fear of falling among lower extremity amputees. Arch Phys Med Rehabil., 2001; 82: 1031–1037
- Greitemann B, Bui-Khac H. Wie häufig stürzen an der unteren Extremität amputierte Patienten? Medizinisch Orthopädische Technik, 2006; 126: 81–86
- Gauthier-Gagnon C, Grise MC, Potvin D., Enabling factors related to prosthetic use by people with transtibial and transfemoral amputation. Arch Phys Med, 1999; 80: 706–713
- Bunke S, Kraft M. Befragung von Beinamputierten zu Gefährdungssituationen im Alltag. Orthopädie Technik, 2010; 61 (1): 30
- Bunke S, Kraft M. Befragung von Beinamputierten zu Gefährdungssituationen im Alltag. Orthopädie Technik, 2010; 61 (1): 30
- Bunke S, Kraft M. Befragung von Beinamputierten zu Gefährdungssituationen im Alltag. Orthopädie Technik, 2010; 61 (1): 30
- Blumentritt S. Biomechanische Aspekte zur Indikation von Prothesenkniegelenken. Orthopädie Technik, 2004; 55 (6): 508–521
- Kastner J, Nimmervoll R, Wagner P. Was kann das C‑Leg? – Ganganalytischer Vergleich von C‑Leg, 3R45 und 3R80. Med. Orth. Tech., 1999; 119 (5): 131–137
- Stinus H. Biomechanik und Beurteilung des mikroprozessorgesteuerten Exoprothesenkniegelenkes C‑Leg. Z Orthop Ihre Grenzgeb, 2000; 138: 278–282
- Köcher L. Das Kniegelenksystem C‑LEG® – Klinische Versorgungsstatistik. Med. Orth. Tech., 2011; 131: 129–134
- Köcher L. Das Kniegelenksystem C‑LEG® – Klinische Versorgungsstatistik. Med. Orth. Tech., 2011; 131: 129–134
- Drerup B, Wetz HH, Bitterle K, Schmidt R. Langzeitergebnisse mit dem C‑Leg – Ergebnisse einer retrospektiven Studie. Orthopädie Technik, 2008; 59 (3): 169–174
- Michael S, Orendurff et al. Gait efficiency using the C‑Leg. J Rehabil Res Dev, 2006; 43: 239–246
- Berry D, Olson MD, Larntz K. Perceived Stability, Function and Satisfaction among Transfemoral Amputees using Microprocessor and Non-microprocessor Controlled Prosthetic Knees: A Multicenter Study. Journal of Prosthetics and Orthotics, 2009; 21 (1): 32–42
- Drerup B, Wetz HH, Bitterle K, Schmidt R. Langzeitergebnisse mit dem C‑Leg – Ergebnisse einer retrospektiven Studie. Orthopädie Technik, 2008; 59 (3): 169–174
- Swanson E, Stube J, Edman P. Function and Body Image Levels in Individuals with Transfemoral Amputations Using the C‑Leg®. Journal of Orthotists and Prothetists, 2005; 17 (3): 80–84
- Hafner B, Smith DG. Evaluation of function, performance, and preference as transfemoral amputees transition from mechanical to microprocessor control of the prosthetic knee. Arch Phys Med Rehabil, 2007; 88
- Kahle JT, Highsmith MJ, Hubbard SL. Comparison of nonmicroprocessor knee mechanism versus C‑Leg on Prosthesis Evaluation Questionnaire, stumbles, falls, walking tests, stair descent, and knee preference. J Rehabil Res Dev, 2008; 45: 1–14
- Hafner B, Smith DG. Differences in function and safety between Medicare Functional Classification Level‑2 and ‑3 transfemoral amputees and influence of prosthetic knee joint control. J Rehabil Res Dev, 2009; 46: 417–433
- Kahle JT, Highsmith MJ, Hubbard SL. Comparison of nonmicroprocessor knee mechanism versus C‑Leg on Prosthesis Evaluation Questionnaire, stumbles, falls, walking tests, stair descent, and knee preference. J Rehabil Res Dev, 2008; 45: 1–14
- Greitemann B, Niemeyer C, Lechler K, Ludviksdottir A. Verbesserung der Teilhabe durch ein mikroprozessorgesteuertes Prothesenkniegelenk – erste Erfahrungen einer Kohortenstudie. Medizinisch Orthopädische Technik, 2011; 131: 1
- Baty C, Collier K. Perceived outcomes associated with the Plié. Las Vegas: Presented at the 2011 American Orthotic and Prosthetic Association National Assembly, 2011
- Blumentritt S, Bellmann M. Potenzielle Sicherheit von aktuellen nicht-mikroprozessor-und mikroprozessorgesteuerten Prothesenkniegelenken. Orthopädie Technik, 2010; 61 (11): 788–799
- Blumentritt S, Bellmann M, Ludwigs E, Schmalz T. Zur Biomechanik des mikroprozessorgesteuerten Prothesenkniegelenks Genium. Orthopädie Technik, 2012; 63 (1):, 24–35
- Merbold D, Hähnel T, Brandenburg J, Müller Ch, Tscherning M. Verbesserte Sicherheit und Mobilität durch ein mikroprozessorgesteuertes Beinprothesensystem. Orthopädie Technik, 2013; 64 (3): 34–39
- Merbold D, Hähnel T, Brandenburg J, Müller Ch, Tscherning M. Verbesserte Sicherheit und Mobilität durch ein mikroprozessorgesteuertes Beinprothesensystem. Orthopädie Technik, 2013; 64 (3): 34–39
- Burnfield JM, Eberly VJ, Gronely JK, Perry J, Yule WJ, Mulroy SJ. Impact of stance phase microprocessor-controlled knee prosthesis on ramp negotiation and community walking function in K2 level transfemoral amputees. Prosthetics & Orthotics International, 2012; 36 (1): 95–104
- Devlin M, Sinclair LB, Colman D, Parsons J, Nizio H, Campbell JE. Patient preference and gait efficiency in a geriatric population with transfemoral amputation using a free-swinging versus a locked prosthetic knee joint. Archives of physical medicine and rehabilitation, 2002; 3 (2): 246–249
- Hafner B, Smith DG. Differences in function and safety between Medicare Functional Classification Level‑2 and ‑3 transfemoral amputees and influence of prosthetic knee joint control. J Rehabil Res Dev, 2009; 46: 417–433
- Theeven P, Hemmen B, Rings F, Meys G, Brink P, Smeets R, Seelen H. Functional Added Value of MicroprocessorControlled Prosthetic Knee Joints in Daily Life Performance of Medicare Functional Classification Level2 Amputees. Journal of Rehabilitation Medicine, 2011; 43 (10): 906–915
- Theeven PJ, Hemmen B, Geers RP, Smeets RJ, Brink PR, Seelen HA. Influence of Advanced Prosthetic Knee Joints on Perceived Performance and Everyday Life Activity Level of Low-Functional Persons with a Transfemoral Amputation or Knee Disarticulation. Journal of Rehabilitation Medicine, 2012; 44 (5): 454–461
- Stevens P. The Knee-ds of the K2 Transfemoral Amputee. The O&P Edge 2012; 12: http://www.oandp.com/articles/2012–12_02.asp
- Theeven P, Hemmen B, Rings F, Meys G, Brink P, Smeets R, Seelen H. Functional Added Value of MicroprocessorControlled Prosthetic Knee Joints in Daily Life Performance of Medicare Functional Classification Level2 Amputees. Journal of Rehabilitation Medicine, 2011; 43 (10): 906–915
- Theeven P, Hemmen B, Rings F, Meys G, Brink P, Smeets R, Seelen H. Functional Added Value of MicroprocessorControlled Prosthetic Knee Joints in Daily Life Performance of Medicare Functional Classification Level2 Amputees. Journal of Rehabilitation Medicine, 2011; 43 (10): 906–915
- Theeven PJ, Hemmen B, Geers RP, Smeets RJ, Brink PR, Seelen HA. Influence of Advanced Prosthetic Knee Joints on Perceived Performance and Everyday Life Activity Level of Low-Functional Persons with a Transfemoral Amputation or Knee Disarticulation. Journal of Rehabilitation Medicine, 2012; 44 (5): 454–461
- Devlin M, Sinclair LB, Colman D, Parsons J, Nizio H, Campbell JE. Patient preference and gait efficiency in a geriatric population with transfemoral amputation using a free-swinging versus a locked prosthetic knee joint. Archives of physical medicine and rehabilitation, 2002; 3 (2): 246–249