Einleitung
Bei einer myoelektrischen Prothesenversorgung an der oberen Extremität spielen mehrere Faktoren eine Rolle, um das Hilfsmittel in den Alltag einzubinden und voll zu akzeptieren. Alle Orthopädietechnikerinnen und ‑techniker kennen aus ihrem Alltag Faktoren, die eine Versorgung stark beeinflussen: ein Verrutschen der Prothese aufgrund erhöhter Schweißbildung, ein sich ständig ändernder Anpressdruck der Elektroden durch mechanische Belastung der Prothese von außen; eventuell ist es auch eine Bandage zur kontralateralen Seite, die den Tragekomfort nicht immer erhöht. Die Trageakzeptanz der Prothese bei Patientinnen und Patienten wird durch Zuverlässigkeit, Komfort und mittlerweile auch durch das Design der Versorgung stark beeinflusst. Die Weichteilsituation des Stumpfes, die ossäre Situation, die muskulären Voraussetzungen, das psychosoziale Umfeld und nicht zuletzt die Compliance der Patienten entscheiden mit über den Erfolg einer prothetischen Versorgung.
Der Artikel klärt zunächst die Grundlagen der beiden Themenbereiche, die bei der hier aufgezeigten Versorgung relevant sind (Osseointegration und TMR) und schildert sodann die einzelnen Schritte des Versorgungsablaufs mit allen Testversorgungen; anschließend werden die wichtigsten Herausforderungen und deren Lösungen sowie Schlussfolgerungen bezüglich weiterer Versorgungen diskutiert.
Grundlagen der kombinierten Versorgung (Osseointegration / TMR)
Osseointegration
Eine konventionelle Versorgung von Menschen mit Amputation an der oberen Extremität besteht in der Regel aus einem Silikon-Interface (HTV-Schaft oder HTV-Silikonliner), das den Stumpf aufgrund der bekannten Eigenschaften ideal bettet, sowie aus einer tragenden Struktur, die in der Regel aus Faserverbundwerkstoff besteht. Bei einer Osseointegration dagegen besteht eine direkt eingeheilte Verbindung zwischen Implantat und Knochen. Somit gibt es eine direkte sensible Rückinformation; damit erlangt der Anwender osseoperzeptive Fähigkeiten. Durch die direkte Anbindung der Prothese an das Implantat ergibt sich eine direkte Kraftübertragung, und aus dem Wegfall des Prothesenschaftes resultiert eine bessere Beweglichkeit im Schultergelenk. Zudem wird eine deutlich verbesserte Kraftübertragung durch das Implantat generiert, woraus eine verbesserte Beweglichkeit resultiert. Das An- und Ablegen der Prothese wird durch die modernen Verschlusssysteme gegenüber einem konventionellen Schaftsystem deutlich erleichtert. Sekundär führen diese Attribute zu einem messbaren Mehrnutzen der orthopädietechnischen Versorgung. Es steigert sich der Komfort und damit die Tragedauer der Versorgung.
Targeted Muscle Reinnervation (TMR)
Selektive Nerventransfers verbliebener Nervenstümpfe führen zu einer wesentlichen Erweiterung der Steuerungsmöglichkeiten einer Prothese. Bei der entsprechenden Operation werden die Nerven, die vormals zur Steuerung der amputierten Extremität zuständig waren, in Muskellogen der verbliebenen Muskulatur im Stumpfbereich transferiert und bekommen somit ein neues Zielorgan. Nach Einwachsen der Nerven in die Muskulatur ist es möglich, kontrolliert und selektiert die einzelnen Muskelbereiche anzusteuern. Ziel der Methode ist es, eine harmonische, intuitive, dem natürlichen Bewegungsmuster entsprechende Steuerung der Prothese zu erreichen, ohne dass der Patient zwischen den Steuerungsebenen durch Umschalten wechseln muss. Gleichzeitig kann eine Reduzierung des Phantomschmerzes erreicht werden. Schlussendlich sind mit einer solchen Prothese sogar kombinierte Bewegungen möglich; es können mehrere Freiheitsgrade parallel angesteuert werden. Durch die erweiterten Steuerungsmöglichkeiten der prothetischen Versorgung steigt der Anspruch an eine stabile Anbindung der Prothese an den Stumpf.
Fallbeispiel
Fallbeschreibung
Der versorgte Patient ist männlich und (Stand: Mai 2022) 35 Jahre alt. Sein Zustand nach einem Polytrauma stellt sich wie folgt dar:
- schlaffe Armparese links mit unterem Plexusschaden;
- Pseudarthrose im Humerus;
- Innervation des N. ulnaris möglich.
Anamnese
Zwei Körperbereiche wurden durch das Polytrauma besonders stark geschädigt: das linke Bein und der linke Arm. Diesbezüglich wurden mehrere Operationen durchgeführt, im Einzelnen:
Linkes Bein:
- Vorfußamputation links (6/2017), Arthrodese links im OSG/USG (6/2017), es besteht zudem eine eingeschränkte KG-Funktion links in Extension und Flexion (0/10/40);
- transfemorale Amputation links (6/2020);
- Osseointegration transfemoral links (12/2021).
Linker Oberarm:
- transhumerale Amputation links (1/2019);
- Osseointegration transhumeral mit TMR links (11/2019; die entsprechende Versorgung steht hier im Mittelpunkt).
Der Patient führt seinen Haushalt selbstständig, ist halbtags berufstätig und dabei überwiegend im Büro tätig. Er ist begeisterter Radfahrer und möchte perspektivisch auch wieder Rennrad fahren.
Versorgungsziele
Das hauptsächliche Versorgungsziel besteht darin, dem Patienten ein bimanuelles Greifen, Tragen und Halten zu ermöglichen. Wichtig ist weiterhin die selbstständige Durchführung seiner Alltagsaktivitäten, die volle Wiedereingliederung ins Berufsleben und das einfache An- und Ablegen der Prothese.
Operation / Erstversorgung
Von Beginn an äußerte der Anwender den Wunsch nach einer Osseointegration am Oberarm mit TMR-Steuerung. Aufgrund des komplexen Polytraumas mit Plexusschaden und in Verbindung mit einer Osteomyelitis im Humerus erfolgte Anfang 2019 im ersten Schritt eine Oberarm-Amputation links mit klassischer Stumpfbildung. Erst im Nachgang wurden sodann die Möglichkeiten für eine Osseointegration und eine TMR-Versorgung ergründet.
Die Erstversorgung Anfang 2019 erfolgte mit einer myoelektrischen Oberarmprothese mit HTV-Silikonliner, Zweikanalsteuerung, „DynamicArm Plus“ (Ottobock, Duderstadt), Drehsteuerung und „bebionic“-Hand (ebenfalls Ottobock). In Absprache mit dem Kostenträger wurden die Passteilkomponenten bereits zu diesem Zeitpunkt vorausschauend für die Versorgung mit einer TMR-Steuerung konfiguriert.
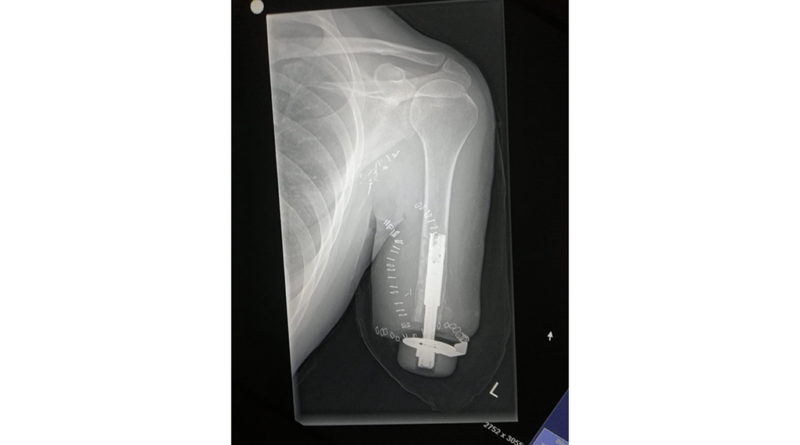
Nach einiger Zeit mit konventionellem Schaftsystem wurde im November 2019 die transhumerale Osseointegration mit selektivem Nerventransfer durchgeführt (Abb. 1). Die Osseointegration erfolgte mit einem Implantat des schwedischen Herstellers Integrum. Bei der TMR-Operation konnten 5 Hotspots zur gezielten Ansteuerung der myoelektrischen Komponenten gebildet werden.
Versorgungsplanung nach Osseointegration und TMR
Der Anwender äußerte klare Vorstellungen bezüglich der Gestaltung der Prothesenversorgung. Es war von Anfang an eine Bedingung, das Anziehen der Versorgung so einfach wie möglich zu gestalten. Bezüglich des Implantats wurde die Vorstellung geäußert, ein möglichst einfaches Einsteigen in die Prothese mit einem Bajonettverschluss oder einem einfachen mechanischen Verriegelungssystem vorzusehen. Gleichzeitig sollten auch die myoelektrischen Signale (Hotspots) zielsicher abgegriffen werden können und die Elektroden fest mit der Prothese verbunden sein. Ein selbstständiges regelmäßiges Positionieren der Elektroden am Stumpf – z. B. durch Aufkleben oder Einstecken – kam für den Anwender nicht in Frage. Zudem bestand der Wunsch nach einer kosmetischen Anpassung der Prothese an die Körpersymmetrie.
Der Versorgungsplan für die Endo-Exo-Prothese mit TMR-Steuerung gestaltete sich daher für die Schafttechnik wie folgt:
- HTV-Silikoninlay mit Rahmenaußenschaft zur Anbindung der Elektroden und mit kosmetischem Cover;
- speziell angefertigter Adapter zur Anbindung an das Abutment von Integrum (Abb. 2).
Versorgungsverlauf
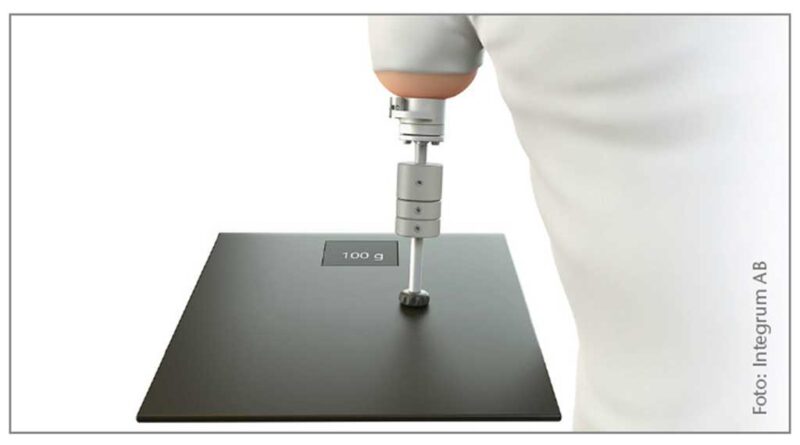
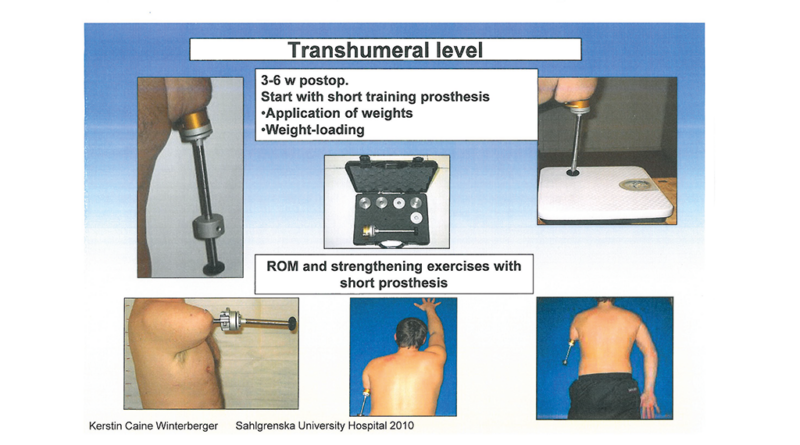
Nach erfolgreicher Einheilung des Implantats konnte mit der Vorbereitung und Konditionierung des OA-Stumpfes begonnen werden. Um hier ein optimales Versorgungsergebnis zu erzielen, ist wie für die gesamte Versorgung eine adäquate interdisziplinäre Zusammenarbeit zwischen Operateur, Ergotherapeut, Physiotherapeut und Orthopädietechniker zwingend erforderlich. Beginnend mit einem speziell von Integrum für die obere Extremität entwickelten „Humerus Training Kit“ (Abb. 3) wird das Implantat mit einem dosierten Belastungsaufbau (Load) mechanischen Belastungen ausgesetzt, wodurch sich die Knochensubstanz entsprechend an die mechanischen Belastungen adaptieren kann. Die Therapie folgte dem Schema des schwedischen Sahlgrenska University Hospital in Göteborg. Das Training wurde mit zunehmenden Gewichten von 50 g pro Woche stetig gesteigert; die Gewichte wurden am Trainings-Kit von proximal nach distal positioniert. Zudem wurde die ROM („range of motion“; Bewegungsumfang) im Schultergelenk weiter trainiert (Abb. 4).
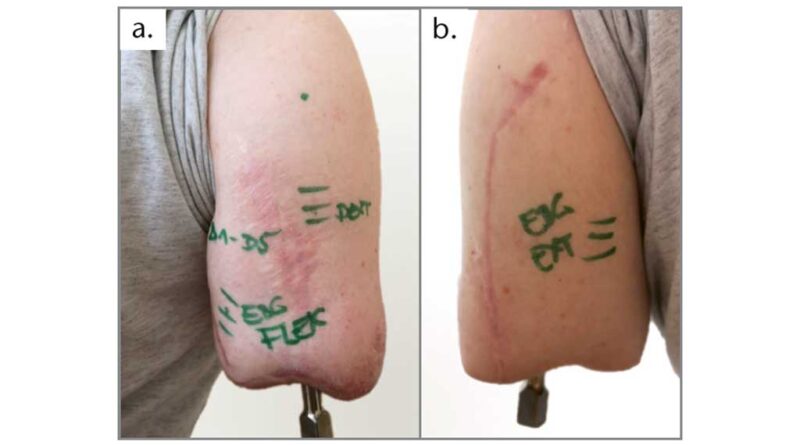
Nach Ablauf von 3 Monaten post-operativ wurden unter therapeutischer Leitung und mit Verwendung eines Bewegungsprotokolls gezielt Hotspots ermittelt, die zur Positionierung der Elektroden genutzt wurden. Jeder Zielmuskel bzw. Hotspot wurde mit der dazugehörigen Bewegungsvorstellung in Kontraktionsstärke und ‑dauer mit dem Ziel der isolierten Aktivierung aktiviert (Abb. 5a u. b). Die Signale des M. biceps brachii und des M. triceps brachii aus der konventionellen Versorgung waren dabei wie gewohnt nutzbar. Das Signaltraining erfolgte über einen Zeitraum von ca. 12 Monaten; in dieser Zeit veränderten sich die Hotspots auch geografisch am Stumpf. Unterstützend wurde ab dem 12. Monat mit einer Table-Top-Prothese (Abb. 6) gearbeitet. Nach Stabilisierung der 5 Hotspots in Signalposition, ‑aktivität und ‑dauer konnte der erste Testschaft angefertigt werden.
Die Testschäfte
Das Maßnehmen für die Erstellung des ersten Testschaftes erfolgte per Scan. Es wurden insgesamt 6 Testschäfte gefertigt. Diese werden im Folgenden genauer vorgestellt.
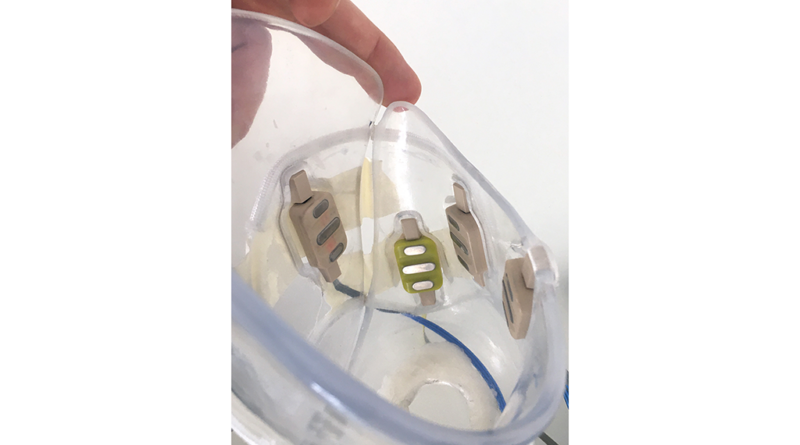
- Der 1. Testschaft wurde im 3D-Druckverfahren mit einem flexiblen Material mit BOA-System für zirkulären Verschluss und 5 integrierten Elektroden gefertigt. Er diente zur Volumenkontrolle für das spätere Silikoninlay, zur Positionierung der Elektroden am Stumpf sowie zur Nutzung und Arretierung am Abutment unter Nutzung des „Humerus Training Kit“ (Abb. 7).
- Beim 2. Testschaft wurde aufgrund fehlender Adhäsion das Material geändert: Der Schaft wurde nun aus einem PETG-Filament (Polyethylenterephthalat) mit 5 integrierten Elektroden mit BOA-System für zirkulären Verschluss gefertigt. Durch die geänderte mechanische Aufnahme für das Abutment wurde in immer gleicher Ausrichtung eine korrekte Elektrodenposition garantiert. Trainiert wurde in der Ergotherapie mit Testschaft und Table-Top-Prothese.
- Der 3. und der 4. Testschaft wurden erneut aus PETG mit BOA-System für zirkulären Verschluss gefertigt, weil sich dies bewährt hatte. Sie wurden jedoch an geänderte Elektrodenpositionen und Stumpfvolumina angepasst. Während dieser Zeit änderte sich die Signalqualität in Signalstärke und ‑dauer kontinuierlich (Abb. 8 u. 9).
- Der 5. Testschaft, ein HTV-Test-Silikoninlay mit stabilisierendem Rahmenschaft sowie mit inkludierter speziell gefertigter Aufnahme für das Abutment, wurde nach Stabilisierung von Stumpfvolumen und Elektrodenposition sowie nach einer Reduzierung von 5 auf 4 Elektroden aufgrund der besseren selektiven Ansteuerung gefertigt. Es erfolgte der erste statische Aufbau mit „DynamicArm Plus“ und „bebionic“-Hand wie bei jeder konventionellen Armprothese mit dem Einrichten der Gelenkachse für den Ellenbogen. Eine Angleichung der Körpersymmetrie fand unter Berücksichtigung der biomechanischen Wirkprinzipien statt.
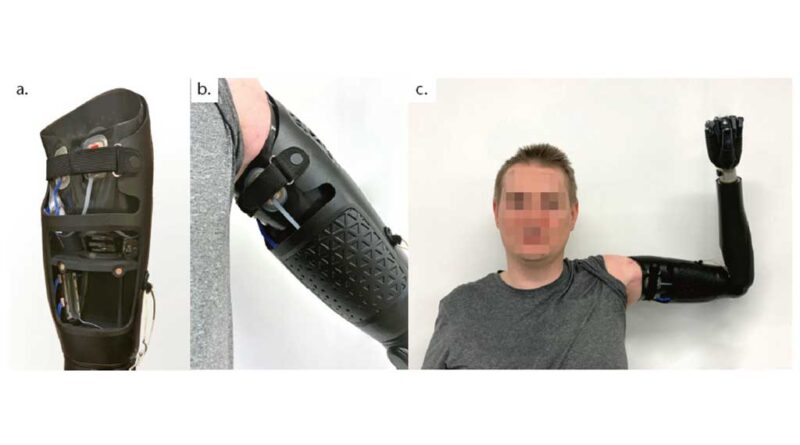
- Der 6. und letzte Testschaft bestand aus HTV-Test-Silikoninlay und 3D-gedrucktem Rahmenschaft nach Übertragung der statischen und dynamischen Anprobe unter Einfluss der Ergebnisse des 5. Testschaftes für die mehrwöchige Erprobung im Alltag (Abb. 10 a–c).
Die Erfahrung mit den sechs Testschäften wurde dazu genutzt, die Definitivversorgung aufzubauen, die im Folgenden vorgestellt wird.
Finales Ansteuerungsprofil
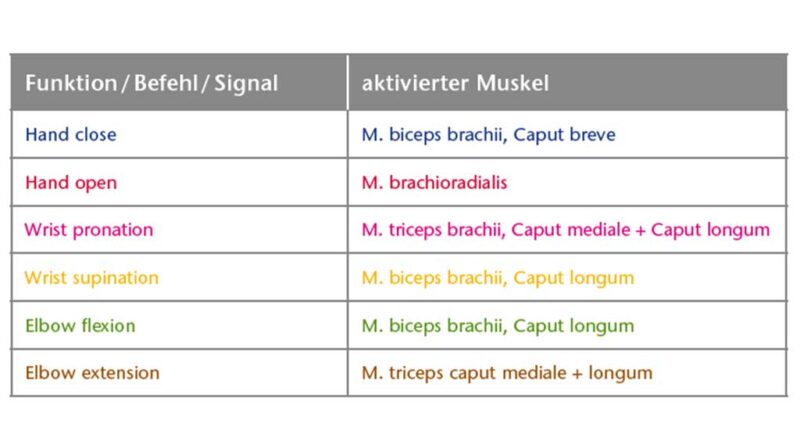
Der Anwender kann selektiv 5 Hotspots ansteuern; im Alltagsgebrauch hat sich die Nutzung aller 5 Signale jedoch nicht bewährt: Das 5. Signal zur Steuerung der Handgelenksrotation überlagerte sich nach längerem Tragen mit anderen Signalen, und es kam zu häufigen Fehlsteuerungen. Hier ist weiterhin gezieltes Training erforderlich, um alle 5 Signale stabil zu nutzen. Für die Prothesenversorgung werden daher aktuell 4 Elektroden zur Ansteuerung genutzt. Diese Signale sind proportional steuerbar; lediglich in großer Abduktion kommt es zu einer geringen Überlagerung der Signale aufgrund der Lage der einzelnen Elektroden am Stumpf. Hand und Ellenbogen können simultan gesteuert werden. Die Umschaltung in die Drehsteuerung erfolgt über eine Ko-Kontraktion. Die Umschaltung der Griffmuster in der „bebionic“-Hand wird über ein „OpenOpen“-Signal generiert.
Die TMR-Matrix in Tabelle 1 zeigt die Zuordnung Nerv – Muskel – Prothesenbewegung auf.
Fertigung der Definitivversorgung
Nach erfolgreicher mehrwöchiger Alltagserprobung unter stetiger Begleitung durch Ergotherapie und Physiotherapie konnte die Fertigung der Definitivversorgung beginnen. Ein erneutes Scannen des Stumpfes und des Oberkörpers war für die Umsetzung erforderlich, um Stumpfvolumen und Körpersymmetrie genau abbilden zu können.
Auf der Grundlage der Scans und der vorhandenen Testprothese (Abb. 2) wurden sowohl das HTV-Definitiv-Silikoninlay als auch ein stabilisierender Rahmenaußenschaft im Multi-Jet-Fusion-Verfahren aus PA 12 mit individuellem integriertem „Custom-made“-Adapter für das Abutment (3D-Druckverfahren) gefertigt. Dieser Adapter ermöglicht ein einfaches Einsteigen in die Prothese nach dem Prinzip „click and go“.
Der 3D-gedruckte Rahmenaußenschaft stellt mittels seiner Formgebung die Körpersymmetrie zur Gegenseite wieder her und nimmt den Master (Steuereinheit des „DynamicArm Plus“) mit allen erforderlichen Elektrodenkabeln auf. Ein weiterer Nutzen des Rahmenaußenschafts ist der Schutz des Stomas vor mechanischer Belastung. Der Rahmenschaft ist konstruktiv perforiert, um eine adäquate Luftzirkulation am Abutment zu gewährleisten. Über ein Gurtsystem auf der medialen Seite lässt sich bei Notwendigkeit der Anpressdruck der Elektroden mechanisch regulieren.
Auf der medialen Seite befindet sich eine technische Wartungsklappe mit magnetischem Verschluss, um bei eventuellen Reparaturen bzw. beim Service problemlos an die technischen Komponenten zu gelangen (Abb. 11a–c).
Fazit
Wie gezeigt wurde, konnten die vom Anwender geforderten Rehabilitationsziele aufgrund einer intensiven und kontinuierlichen Kommunikation zwischen Arzt, Therapeut, Techniker, Physiotherapeut und Kostenträger erreicht werden. Jedoch erfordert eine solche aufwendige Versorgung von allen Beteiligten einen hohen zeitlichen Mehraufwand, der nur durch entsprechendes hohes Engagement geleistet werden kann.
Die Osseointegration erweitert das Spektrum prothetischer Versorgungen der oberen Extremität und kann bei entsprechenden Indikationsstellungen für Menschen mit Amputation nutzbringend zum Einsatz kommen. Konventionelle Schaftsysteme stellen zwar nach wie vor den Goldstandard in der Orthopädietechnik dar. Die Verbindung von Osseointegration und Targeted Muscle Reinnervation ermöglicht aber eine prothetische Versorgung, die vom Anwender viel intuitiver und effektiver eingesetzt werden kann, als es bei üblichen Versorgungen der Fall ist. Aufgrund der Komplexität der hier vorgestellten Versorgung gab es zudem große technische Herausforderungen im Zusammenspiel der gewählten Passteilkomponenten, die noch nicht alle zufriedenstellend gelöst werden konnten.
Eine adäquate Versorgungsplanung und deren Umsetzung waren nur aufgrund der Kombination von klassischen Fertigungsverfahren wie einem HTV-Silikonschaft mit digitaler Modellerfassung, Konstruktion und modernen additiven Fertigungsverfahren möglich.
Gerade die enge Verknüpfung und die gegenseitige Bereicherung von Handwerk und hochmodernen Verfahren und Technologien bei derart komplexen Versorgungen bietet einen Ausblick auf die weitere Entwicklung der Orthopädietechnik, bei der das handwerklich-technische Verständnis der Versorgenden keineswegs eingeschränkt oder ihnen Entscheidungen aus der Hand genommen werden; im Gegenteil wird ein immer breiteres Kompetenzspektrum – von den klassischen Fähigkeiten bis hin zu modernsten Verfahren – verlangt werden, womit die Anforderungen insgesamt zwar steigen, sich die Ergebnisse für die zu Versorgenden aber auch stark verbessern. Dies muss sich auf Dauer allerdings auch in einer entsprechenden Vergütung des Aufwandes durch die Kostenträger widerspiegeln.
Danksagung
An dieser Stelle danken die Autoren dem Therapeuten-Team um Melanie Wittich von der HandAktiv Therapie GmbH Leipzig für ihren großen Einsatz und den Kolleginnen und Kollegen im eigenen Haus für ihr bereitwilliges Mitwirken an der hier vorgestellten Versorgung.
Hinweis
Der Artikel beruht auf einem Vortrag von F. Naumann anlässlich der OTWorld in Leipzig am 10.05.2022.
Die Autoren:
Bernhard Oelßner, OTM
oelssner@orthovital.de
Frank Naumann, OTM
naumann@orthovital.de
Orthovital GmbH
Magdeborner Str. 19
04416 Markkleeberg
Begutachteter Beitrag/reviewed paper
Naumann F, Oelßner B. Prothesenversorgung mit selektivem Nerventransfer (Targeted Muscle Reinnervation) nach transhumeraler Osseointegration – Versorgungsbeispiel. Orthopädie Technik, 2022; 73 (8): 58–63
- Greitemann B, Brückner L, Schäfer M, Baumgartner R. Amputation und Prothesenversorgung. Indikationsstellung – operative Technik – Nachbehandlung – Funktionstraining. 4., vollständig überarbeitete Auflage. Stuttgart, New York: Thieme, 2016: 496–497
- Aszmann OC, Dietl H, Frey M. Selective nerve transfers to improve the control of myoelectric arm protheses. Handchir Mikrochir Plast Chir, 2008; 40 (1): 60–65
- Kuiken TA, Dumanian GA, Lipschutz RD, Miller LA, Stubblefield KA. The use of targeted muscle reinnervation for improved myoelectric prothesis control in a bilateral shoulder disarticulation amputee. Prosthet Orthot Int, 2004; 28 (3): 245–253
- Ernst J, Andres E, Böttiger J, Jäger L, Helbing R, Oelßner B, Reinelt S, Wüstefeld D, Wittich M, Lehmann W, Brånemark R, Braatz F, Felmerer G. Neue Dimensionen in der prothetischen Extremitätenrekonstruktion – TMR meets Osseointegration. Orthopädie Technik, 2020; 71 (8): 40–45
- Hagberg K, Brånemark R. One hundred patients treated with osseointegrated transfemoral amputation prostheses – rehabilitation perspective. J Rehabil Res Dev, 2009; 46 (3): 331–344
- Dumanian GA et al. Targeted muscle reinnervation treats neuroma and phantom pain in major limb amputees: a randomized clinical trial. Annals of Surgery, 2019; 270 (2): 238–246
- Verein zur Qualitätssicherung in der Armprothetik e. V. (Hrsg.). Kompendium Qualitätsstandard im Bereich Prothetik der oberen Extremität. Dortmund: Verlag Orthopädie-Technik, 2014
- Prothesenversorgung nach transhumeraler Osseointegration mit Pattern-Recognition-Steuerung – Fallbericht einer Systemumstellung — 14. Februar 2026
- Technologie und Funktionsweise des Prothesenkniegelenks Genium X4 — 13. Februar 2026
- iOrt – Entwicklung einer überwachenden Orthese mit neuartigem optischen Sensorsystem — 11. Februar 2026