Einführung
Multifunktionale Prothesen (wie z. B. das System “Michelangelo®-Hand Advanced Prosthesis“ von Otto Bock Healthcare Products GmbH, Deutschland, die ilimb Hand von Touch Bionics, Großbritannien, die be-bionics Hand von RSLSteeper, Großbritannien, oder die Vincent-Hand von der Vincent Systems GmbH, Deutschland, um nur einige kommerziell erhältliche zu nennen) bieten dem Prothesenanwender immer mehr Funktionalität, z. B. Handgelenksrotation, ‑flexion, diverse Griffe, Griffmuster, einzeln steuerbare Finger usw.
Bei einer klassischen Zweielektrodensteuerung muss der Anwender allerdings zwischen Gelenken (z. B. mit Kokontraktion) umschalten und sich so sequenziell von Gelenk zu Gelenk vortasten, um dieses zu steuern 1. Um ein anderes Gelenk als das gerade aktive auszuwählen, muss er sich an das zuletzt aktive Gelenk erinnern und eine Reihe von Gelenksumschaltungen vornehmen, um die Kontrolle über das gewünschte Gelenk zu erlangen. Diese Art von Bedienung erweist sich also als nicht sehr intuitiv, kompliziert und auch umständlich.
Eine Mustererkennung dagegen verwendet immer mehrere Elektroden in Form einer Array-Anordnung, die zirkular um einen Arm gelegt wird. Für acht auszuführende Funktionen sind acht Elektroden sinnvoll – einerseits aus mathematischer Sicht, um ein gut definiertes lineares System zu bilden, andererseits aus Sicht einer geometrisch gut definierten Abtastung. Die Abstände der Elektroden sollen nämlich mit den Responsefunktionen der Muskeln derart harmonieren, dass diese Responsefunktionen noch überlappend von benachbarten Elektroden erfasst werden können. Das steigert die Redundanz und damit die Betriebssicherheit der EMG-Aufnahmen. Für ein Array in Verbindung mit Mustererkennung gilt wie sonst auch, dass das Ganze nicht bloß die Summe der Komponenten ist.
Aus neuromotorischer Sicht bewirkt Umschalten ein stark nichtlineares Verhalten im Umgang mit der Prothese, was ebenfalls vom natürlichen Verhalten einer intakten Gliedmaße weit entfernt erscheint. Im Gegensatz dazu zeigt die direkte Ansteuerung von Prothesenfunktionen durch dezidierte und selektive Muskelbewegungen ein lineares Verhalten (d. h. ohne Umschalten), das – wenn es über längere Zeit nachhaltig angewendet wird – leicht durch die Plastizität des Anwendergehirns zur Integration dieser Ansteuerungsaktionen in den Motor-System-Cortex führen kann 2. Der Anwender muss dann nicht mehr an Kontraktionen und Sequenzen denken, um bestimmte Bewegungen der Prothese auszuführen, weil er seine künstlichen Gelenke einfach so bewegen kann, als ob es seine eigenen wären 3. Erreicht werden kann dies durch spezifisches Muskeltraining, das Phantombewegungen als Ausgangspunkt für die Gewinnung von “Mustern“ aus den EMG-Signalen des Elektrodenarrays heranzieht. Demnach werden für jede vereinbarte Phantombewegung bestimmte Muster der Steuerung gelernt, die dann im Betrieb der Prothese vom Steuerungssystem wiedererkannt werden 4.
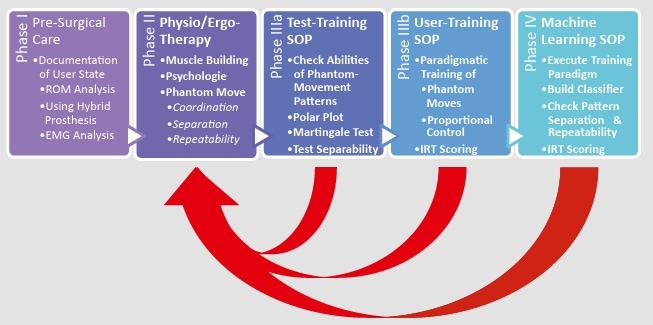
Die Otto Bock Healthcare Products GmbH in Wien (OBHC) hat sich deshalb in den letzten vier Jahren im Zuge eines EU-Forschungsprojekts (AMYO – Advanced Myoelectric Control of Prosthetic Systems) unter anderem mit den Möglichkeiten auseinandergesetzt, wie der Trainingsaufwand durch gezielte Maßnahmen und mit Unterstützung durch geeignete Tools effektiv reduziert werden kann. Das Ergebnis dieser Entwicklung ist ein umfassendes Amputation-Care-Konzept (Abb. 1), das auch den individuellen Anforderungen und Ausprägungen von Amputierten Rechnung trägt. Das Konzept setzt sich mit dem gesamten Amputations- bzw. Versorgungsprozess auseinander und besteht aus vier Phasen, wobei Phase III in zwei Unterphasen aufgeteilt ist, da es sich als vorteilhaft erwiesen hat, zwischen Test-Training und Anwender-Training zu unterscheiden. Beginnend mit Phase I, der vorchirurgischen Phase, werden bereits vor der Behandlung EMG-Daten und der erzielbare Bewegungsumfang (engl. “range of motion“ = “ROM“) des Patienten mit Hilfe einer Hybrid-Prothese vom Ärzteteam erhoben und dokumentiert, natürlich nur, sofern es sich nicht um einen akut-traumatischen Fall handelt. Phase II wird in der Regel im Rehabilitationszentrum wahrgenommen und beschäftigt sich mit dem Aufbau des Patienten, sowohl in physischer (d. h. Muskelaufbau, Bewegungslernen) als auch in psychischer Hinsicht (d. h. Unterstützung, um mit der stark veränderten Lebenssituation fertig zu werden). Mit gezieltem Muskeltraining wird Muskelmasse aufgebaut. Bewegungstraining bereitet auf die Steuerung einer Prothese vor. Phase IIIa stellt die motorischen Fähigkeiten des Prothesenanwenders fest und gestattet die Auswahl der geeigneten Trainingstherapie. Phase IIIb ist dem eigentlichen Anwendertraining gewidmet und hat zum Ziel, den Anwender weiter aufzubauen und seine spezifischen Fähigkeiten zu optimieren. Die in diesem Beitrag beschriebenen Methoden sind prinzipiell in allen Phasen anwendbar, in dieser Phase werden sie verstärkt angewandt und kombiniert, um unterscheidbare und gut wiederholbare Phantombewegungen mit dem Prothesenanwender zu entwickeln. Phase IV ist dem Maschinenlernen und dem eigentlichen Prothesenanpassungsprozess gewidmet; hierbei wird ein weiteres Bewegungstraining mit dem Ziel absolviert, alle Parameter für einen ordnungsgemäßen Betrieb der Prothese festzulegen, damit die Versorgung durchgeführt werden kann. Es hat sich gezeigt, dass sich ein direkter Übergang von Phase II zu Phase IV in den meisten Fällen als unzureichend erweist, da ohne spezifisches Aufbautraining beim Prothesenanwender Defizite bestehen bleiben, was zu einer unbefriedigenden Prothesenfunktion führt.
Das Training
Wie schon in Goebel et al. 5 beschrieben, wird für das Training visuelles Feedback eingesetzt, was dem Prothesenanwender fehlende Rückmeldung der Propriozeption durch eine geeignete visuelle Anzeige (natürlich nur teilweise) ersetzt. Die fehlende Rückmeldung ist auf die meist angewandte Operationstechnik “Myodese“ zurückzuführen (d. h., freie Muskelenden werden am Knochen befestigt, wodurch keine Längenänderungen mehr erfolgen, die sonst über die Muskel-Spindel rückgemeldet werden würden).
Methode
Für jede gewünschte Prothesenbewegung wird also ein “Muster“ gelernt. Das Lernen von Mustern erfolgt in zwei Etappen nach dem Best-PracticePrinzip: 1) “Human Learning“ oder “Humanlernen“ – der Prothesenanwender muss lernen, seine Muster mit möglichst hoher Präzision wiederholbar auszuführen und Ähnlichkeiten zwischen Mustern verschiedener Bewegungen zu minimieren; 2) “Machine Learning“ oder “Maschinenlernen“ – EMG-Signale, die repräsentativ für alle abzudeckenden Betriebsfälle der Prothese gelten können, müssen während eines speziellen Prothesenanwendertrainings aufgezeichnet werden, um für das Maschinentraining der Mustererkennungsalgorithmen als Daten zur Verfügung zu stehen. Diese Daten werden in ein sogenanntes Trainingsset und in ein Testset aufgeteilt, wobei Ersteres für die Parametrierung der Mustererkennung Verwendung findet und Letzteres zur Verifikation der Parametrierung herangezogen wird.
Mustererkennung kann vereinfacht als das “Etikettieren einer Menge von Daten aufgrund von statistischen Merkmalen“ beschrieben werden. Mustererkennung kann durch Klassifikation, also durch eine Methode zur Etikettierung von EMG-Signalmustern in Bewegungskategorien, oder durch die Bildung eines Regressionsmodelles, das den Zusammenhang zwischen EMG-Signalmustern und Bewegungskategorien abbildet, realisiert werden. Auf Klassifikation beruhende Lösungen sind technisch zwar einfacher zu realisieren, bieten jedoch praktisch keine Möglichkeit, auch nur zwei Gelenke simultan zu bewegen, da das dahinterstehende implizite Modell rein aus Trainingsdaten gebildet werden müsste. Das wiederum würde bedeuten, dass auch die kombinierten Bewegungen vom Anwender trainiert werden müssten, was den Trainingsaufwand drastisch in die Höhe schrauben würde. Lösungen auf Regressionsbasis bedienen sich eines expliziten Modells, das schon von Haus aus weniger Trainingsdaten benötigt, um die gleichen Eigenschaften zu erreichen, die eine klassifiziererbasierte Lösung bieten würde. Es sind hier weitaus robustere und vielfältigere Alternativen möglich, doch sind derzeit erst Prototypen mit Erfolg im akademischen Umfeld realisiert worden, siehe etwa Amsuess et al. 6.
Variabilität
Bei vielen Prothesenanwendern und speziell bei frisch Amputierten ist die Stabilität dieser weiter oben erwähnten Merkmale oft nicht besonders gut ausgeprägt; am häufigsten kann der Amputierte die Muster nicht präzise genug wiederholen, oder die verschiedenen Bewegungen sind nicht eindeutig trennbar (d. h. Überlappen der Muster).
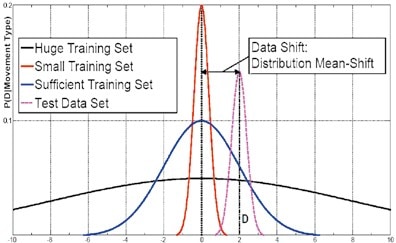
Es kann auch sein, dass neu aufgenommene Daten mit bereits trainierten Mustern vom selben Tag der Aufnahme ausgezeichnet erkennbar sind, dass jedoch zwei Tage oder eine Woche später einzelne oder auch mehrere Bewegungen nicht mehr hinreichend erkannt werden. Grund dafür ist das sogenannte Dataset-Shift-Problem, das Vidovic et al. 7 jüngst in einer Studie analysiert haben, bei dem die statistischen Verteilungen der zum Maschinenlernen verwendeten Daten und die gerade eben aufgenommenen Daten zu unterschiedlich werden. Dies kann durch einen kleinen Elektrodenversatz, der beim Ablegen und neuerlichem Anlegen der Prothese entsteht, durch Schweißbildung auf der Hautoberfläche, das Heben schwerer Lasten und auch durch verschiedene Armpositionen, die nicht explizit trainiert wurden, passieren. Die Auswahl der zum Maschinenlernen verwendeten Daten ist dafür ausschlaggebend. Werden alle Einflussfaktoren bei der Zusammenstellung des Trainingssets inkludiert, ist man auf der sicheren Seite, da die statistische Verteilung relativ breit ausfällt. In Abbildung 2 sind drei Beispiele von Verteilungen verschiedenen Datenumfangs dargestellt – eine (zu) schmale Verteilung, eine (zu) breite Verteilung und eine optimale Verteilung. Die schmale (engl. “small“) Verteilung (in Rot), also mittels sehr kurzen Trainings gebildet, erweist sich bereits bei einer geringen Verschiebung des Testdatensets (in Magentarot) als unzureichend, um eine einwandfreie Funktion der Steuerung zu gewährleisten. Die breite (engl. “huge“) Verteilung (in Schwarz) überdeckt zwar großzügig die Verschiebung, ist jedoch relativ aufwendig in der Generierung, weil diese Daten ja vom Anwender trainiert werden müssten. Das hinreichende (engl. “sufficient“) Trainingsset (in Blau) bildet einen gesunden Kompromiss zwischen Aufwand und Nutzen und überdeckt die Verschiebung gerade so, dass diese nur wenig Einfluss auf die Mustererkennung nehmen kann, was aber von den durch sorgsame Trainingsauswahl aufgebauten Redundanzen leicht, also ohne Fehlfunktion für die Prothese, verkraftet werden kann.
Praktische Durchführung
Zur besseren Analyse und Definierung von Standard-Operationsprozeduren (SOP) werden Prothesenanwender nach ihren Bewegungsmöglichkeiten durch ein Testtraining eingestuft. Entsprechend dem Wunsch des Anwenders nach der Anzahl der zu erreichenden Steuerungsfunktionen wird anhand eines Testtrainings ein Trainingsplan aufgestellt und beschritten. Untersuchungen an einer Gruppe von zwölf Prothesenanwendern ergaben grob drei zu unterscheidende Ausprägungen der Steuerfähigkeiten der Anwender, die unterschiedliche Vorgangsweisen erfordern:
- “unchanged“, wenn keine weiteren Maßnahmen zu treffen sind, um Kontraktionen und erzeugte Muster des Prothesenanwenders zu verbessern;
- “adaptive“, wenn kleine Ergänzungen zu Phantombewegungen ausreichend sind (z. B. weitere Fingerbewegung ergänzen), um Musterüberlappungen zu vermeiden;
- “alternative“, wenn alle Phantombewegungen am besten von Grund auf neu aufgebaut werden müssen (d. h. Anwendung von Muster-Design) – wird auch als “Re-Education“ von Phantombewegungen bezeichnet.
Wie kann nun rasch entschieden werden, welche Steuerfähigkeiten ein angehender Prothesenanwender mitbringt und welcher Trainingsplan individuell die besten Resultate erbringt? Dazu wurde im Forschungsprojekt bei OBHC eine Toolbox erstellt, die Unterstützung für das Training, sowohl fürs Maschinenlernen als auch fürs Humanlernen, bieten soll.
Toolbox
In der Toolbox sind mehrere Visualisierungstools enthalten, die aufeinander aufbauen bzw. sich in ihrer Aussage ergänzen:
-
- Elektroden-Scherengitter 8, ein selbstjustierender Elektrodenträger, der für sehr frühes Training oder Training gedacht ist, wenn noch kein Prothesenschaft zur Verfügung steht oder die Heilung noch nicht so weit fortgeschritten ist, dass ein Schaft angelegt werden kann. Im späteren Trainingsverlauf ist die Verwendung eines definitiven Innenschafts von Vorteil, da damit die Positionierung immer in gleicher Weise gegeben ist.
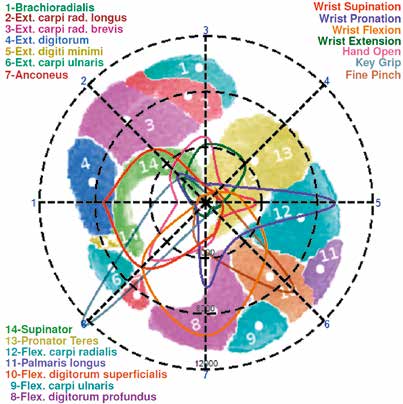
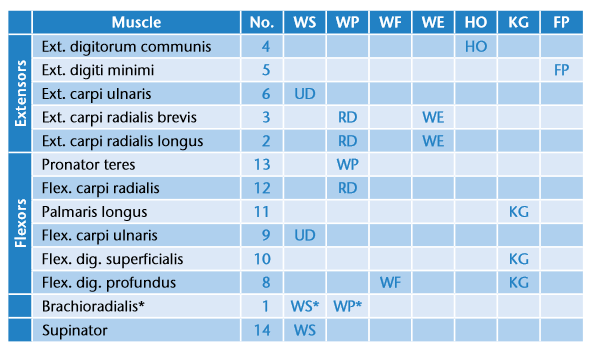
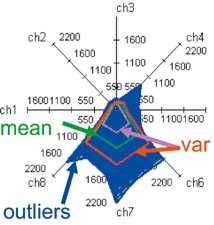
- Online-Polarplot-Visualisierung von EMG-Signalmustern (Abb. 3). Ein Polarplot zeigt sinngemäß einen distalen (d. h. in Richtung zur Hand) Schnitt durch den Arm, mit dem Elektrodenarray am Außenkreis. Es kann ein MRI-Bild überlagert werden, um die Positionen der einzelnen Muskeln (Tab. 1) zu visualisieren. In Abbildung 3 sind zusätzlich niedrigdimensionale EMG-Muster eines Anwenders dargestellt, wobei die Farben mit der Legende rechts oben im Bild korrespondieren. Damit wird es dem Therapeuten ermöglicht, auch nichtstandardisierte Phantombewegungen mit dem Prothesenanwender gemeinsam zu entwickeln und so die erzeugten Muster zu optimieren. Im Polarplot können Überlappungen zwischen Bewegungsklassen leicht abgelesen werden. In Abbildung 4 wurden z. B. alle Bewegungen für “Oppositionsgriff“ eines Trainings übereinander geplottet (in Blau). Der daraus ermittelte Mittelwert ist in Grün dargestellt, die Varianz in Rot bzw. Magentarot. Der blaue Bereich visualisiert somit die “Ausreißer“, die aus dem instabilen Verhalten des Prothesenanwenders herrühren. Für das Maschinenlernen sind die Mittelwerte ausschlaggebend, während die Ausreißer durch das Humanlernen verringert werden sollten. Für den Fall von Typ-II-Anwendern können adaptierte Phantombewegungen entwickelt werden, indem zunächst eine von zwei sich überlappenden Bewegungen durch Hinzunahme einer weiteren Phantombewegung (z. B. Wrist Extension “nach links oben“) derart verändert wird, dass hinreichende Unterschiede zwischen den Mustern entstehen. Es darf dabei natürlich zu keinen neuen Überlappungen kommen. Um mit einem Typ-III-Anwender neue Bewegungsmuster zu konstruieren, werden alle bis dato verwendeten Phantombewegungen am besten vergessen, und der Anwender bekommt die Aufgabe, jede der acht Elektrodenpositionen am Skalenkreis außen nach und nach anzusteuern. Dazu erhält er vom Therapeuten Phantombewegungsvorschläge für jede Position, die er dann selbstständig umzusetzen versucht. Der Therapeut beobachtet die Bemühungen des Anwenders laufend und kann weitere Hinweise geben, um die Muster zu verändern. Hat der Anwender eine gute Steuermöglichkeit für die aktuelle Elektrodenposition gefunden, wird an dieser Position weiter geübt, bis etwa 100 Kontraktionen erreicht werden. Die Art, wie der Anwender diese Kontraktionen erreicht hat, wird mit seinen Worten möglichst ausführlich niedergeschrieben und das so erreichte Muster abgespeichert. Dann geht man zur nächsten Elektrode über und beginnt mit der Methode von vorn. Nach einem Umlauf wird wieder bei der ersten Elektrodenposition begonnen, die niedergeschriebenen Maßnahmen zu wiederholen, und mit dem zuvor gespeicherten Muster überlagert. Typischerweise werden kleinere Korrekturen durch den Therapeuten notwendig sein, um die Muster zu reproduzieren. Dieser Ablauf wird dann weiter wiederholt, bis der Anwender beginnende Ermüdungserscheinungen zeigt oder nicht mehr weitermachen will. Idealerweise wird die Prozedur pro Woche mindestens drei Mal wiederholt und jeder Tag dokumentiert. Es sollte typischerweise dem Anwender immer leichter fallen, die passenden Bewegungen selbstständig anzuwenden, und die Kontraktionsstärken sollten automatisch, also ohne explizite Anweisung vom Therapeuten, größer werden.
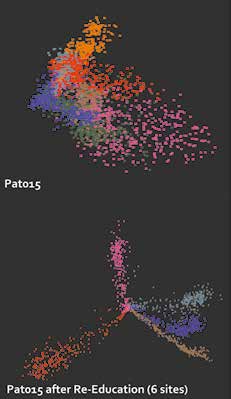
- Die Visualisierung des hochdimensionalen Merkmalsraums (Abb. 5) mit der Dimension = Elektrodenanzahl * statistische Merkmale (typisch 8 * 4 = 32) wird durch eine Projektion auf drei Dimensionen herab ermöglicht. So erhält man einen Eindruck, was im Merkmalsraum passiert. Bei noch nicht gut trainierten Anwendern sieht der Merkmalsraum eher chaotisch aus (im Bild oben), während bei gut trainierten Anwendern (im Bild unten) die trainierten Bewegungen sich als kompakte, langgezogene Punktwolken entwickeln 9. Im Merkmalsraum entspricht jeder Farbe eine Bewegungsart (WS = Rot; WP = Violett; WE = Grün; WF = Gelb; HO = Pink; KG = Grau; FP = Braun, siehe auch Tabelle 1). Man sieht deutlich, dass im Bild unten (nach dem Training) die Punktwolken wesentlich kompakter ausgebildet und praktisch keine Überlappungen mehr vorhanden sind.
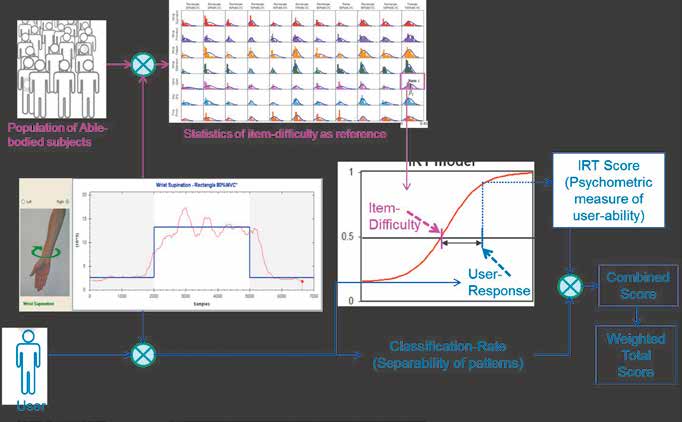
- Der Item Response Model Score 10 (Abb. 6) ist ein psychometrischer Test, der im Wesentlichen die Proportionalsteuerfähigkeiten des Anwenders im Vergleich mit Nichtamputierten feststellt und damit die Frage objektivieren kann, wie gut ein Anwender bereits steuern kann. Im Bild zu sehen ist links oben die Testgruppe von Nichtamputierten, die alle dem Visual-Feedback-Paradigma 11 folgten und deren Fehlbewegungen in die Statistik über die Schwierigkeit von Bewegungsvorgaben (Item-Difficulty) übernommen wurden. Wenn ein Prothesenanwender nun die gleiche Menge von Bewegungsvorgaben absolviert, kann aus der Differenz der Fehlbewegungen zur Populationsstatistik ein relativer Score für ihn berechnet werden, der in fünf Klassen (1 = ausgezeichnet; 2 = gut; 3 = mittelmäßig; 4 = schlecht; 5 = nicht geeignet) seine Proportionalsteuerfähigkeit widerspiegelt. Ab einem Score von 2 gilt der Anwender als hinreichend fähig, eine Prothese zu steuern, ein Score von 3 zeigt ein Defizit, das durch weiteres Training aber ausgeglichen werden kann. Ebenso kann mit einem Score von 4 und 5 verfahren werden; wenn sich aber keine Verbesserungen ergeben, sollte überprüft werden, ob nicht eine konventionelle Prothese besser für den Anwender geeignet ist.
Ergebnisse
Da im Forschungsprojekt die Daten von zwölf Amputierten zur Verfügung standen, konnte das hierin vorgestellte Trainingsverfahren anhand dieser Daten erprobt werden. Im Folgenden werden Endresultate daraus präsentiert – von je einem besonders markanten Amputierten nach Typ I und II, detaillierter für den komplexesten Typ III.
-
-
- Der nach Typ I bewertete Anwender — I) unchanged – erreichte nach fünfmaligem Training eine Steigerung seiner Proportionalsteuerungsfähigkeiten und eine mittlere Klassifikationsrate von 97.3 % mit einem Total Score von 2.06 (gut) 12.
- Der nach Typ II bewertete Anwender — II) adaptive – benötigte 6 Trainings und steigerte seine mittlere Klassifikationsrate von 86.8 auf 97.9 % und seinen Total Score von 2.38 auf 2.21 (gut).
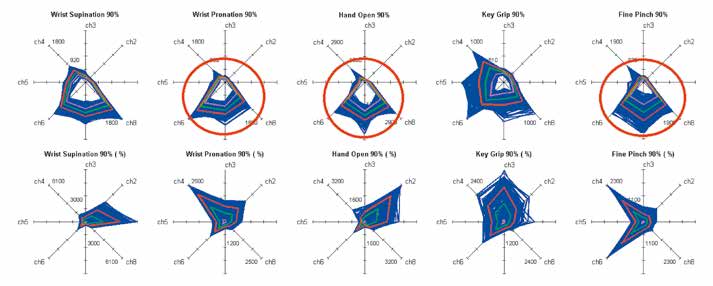
- Der nach Typ III bewertete Anwender — III) alternative (siehe Abb. 5 und 7) – erreichte zu Anfang eine mittlere Klassifikationsrate von 86.5 % und einen IRT-Score von 3.81, der sich primär aus fehlendem Proportionalitätstraining erklärt, sein Total Score lag bei 4.22. Nach dem Muster-Design erfolgte eine Beschränkung auf die Ausbildung von fünf Bewegungen; damit wurde eine mittlere Klassifikationsrate von 99.1 %, ein IRT-Score von 3.53 und ein Total Score von 3.55 erreicht, der nun mit weiterem Proportionalitätstraining verbessert wird. Im Bild (siehe Abb. 7) obere Reihe: Situation des Anwenders vor dem “Alternate“-Training. Man sieht deutlich, dass praktisch alle Muster der verschiedenen Bewegungen geringen Musterabstand voneinander haben, ja es überlappen sich besonders die mit Kreisen markierten Muster. Deshalb wurde der Anwender als Typ III eingestuft. Untere Reihe: Ergebnis des “Alternate“-Trainings – nun treten die Muster deutlich verschieden auf, und die Streuung innerhalb einer Bewegungsklasse ist auch deutlich reduziert worden. Mit diesem Ergebnis konnte der Anwender nun eine Michelangelo®-Hand mit AxonRotation erfolgreich und ohne Umschalten steuern.
-
Konklusion
Ziel der Arbeit von OBHC ist es, intuitive Steuerungen für neue bionische Körperteile zu entwickeln. Forschungen bei OBHC haben ergeben, dass die Trennbarkeit der Muster ein wesentlicher Faktor für den robusten Betrieb einer Prothese ist und dies sehr stark von den motorischen Möglichkeiten des Prothesenanwenders abhängt. Wenn diese unter eine gewisse Grenze fällt, kann keine auch noch so intelligente Maschinenlernmethode Abhilfe schaffen, weil Amputierte oft dieselben Muskeln bei unterschiedlichen Bewegungen mitbewegen. Ein weiterer Punkt ist eine mangelnde Wiederholbarkeit der Muster. Beides kann damit erklärt werden, dass das kortikale innere Bewegungsmodell an die neue Situation “amputiert“ nicht angepasst ist und somit gespeicherte neuronale Parameter, die vor der Amputation richtig waren, bedingt durch das Trauma oder auch erfolgte Operationen (z. B. TMR, Muskeltransplantation, neurologische Schäden usw.) nun einfach falsch sind. Um eine Prothese zu steuern, müssen Amputierte lernen, gut trennbare Muster mit hinreichender Wiederholgüte auszuführen. Das kann durch ausführliches Muskeltraining und Anpassung von Phantombewegungen für jede angestrebte Prothesenbewegung mit visuellem Feedback trainiert werden. OBHC wird diese Methode in der Folge konsequent weiterentwickeln, um bestmögliche Versorgungsunterstützung für Orthopädie-Techniker und Anwender auch in Zukunft anbieten zu können.
Für die Autoren:
Peter Michael Goebel
Otto Bock Healthcare Products GmbH
Kaiserstraße 39
A‑1070 Wien
Österreich
peter.goebel@ottobock.com
Begutachteter Beitrag/reviewed paper
Göbel PM, Kalmar J, van Vliet HW. Pattern Recognition – Funktionsverbesserung bei der Ansteuerung moderner Armprothesen. Orthopädie Technik, 2015; 66 (6): 52–59
- Prothesenversorgung nach transhumeraler Osseointegration mit Pattern-Recognition-Steuerung – Fallbericht einer Systemumstellung — 14. Februar 2026
- Technologie und Funktionsweise des Prothesenkniegelenks Genium X4 — 13. Februar 2026
- iOrt – Entwicklung einer überwachenden Orthese mit neuartigem optischen Sensorsystem — 11. Februar 2026
- Goebel P, et al. Visuelles Biofeedback für anwenderorientiertes Training und Steuerung von multifunktionalen Oberflächen-EMG Prothesen. Orthopädie Technik, 2013; 64 (2): 38–44
- Ramachandran VS, et al. The perception of phantom limbs: The D. O. Hebb lecture. Brain, 1998; 121 (9): 1605–1630
- Moseley GL, et al. Interdependence of movement and anatomy persist when amputees learn a physiologically impossible movement of their phantom limb. PNAS, 2009; 106 (44): 18798–18802
- Goebel P, et al. Visuelles Biofeedback für anwenderorientiertes Training und Steuerung von multifunktionalen Oberflächen-EMG Prothesen. Orthopädie Technik, 2013; 64 (2): 38–44
- Goebel P, et al. Visuelles Biofeedback für anwenderorientiertes Training und Steuerung von multifunktionalen Oberflächen-EMG Prothesen. Orthopädie Technik, 2013; 64 (2): 38–44
- Amsuess S, Gobel P, Graimann B, Farina D. A Multi-Class Proportional Myocontrol Algorithm for Upper Limb Prosthesis Control: Validation in Real-Life Scenarios on Amputees. IEEE Trans Neural Syst Rehabil Eng, 2014 Oct 3 [Epub ahead of print]
- Vidovic M, et al. Covariate Shift Adaptation in EMG Pattern Recognition for Prosthetic Device Control. Engineering in Medicine and Biology Society (EMBC), 36th Annual International Conference of the IEEE, 26–30 Aug. 2014. Conference proceedings, 2014: 4370, 4373
- Goebel P, et al. Visuelles Biofeedback für anwenderorientiertes Training und Steuerung von multifunktionalen Oberflächen-EMG Prothesen. Orthopädie Technik, 2013; 64 (2): 38–44
- Goebel P, et al. Visuelles Biofeedback für anwenderorientiertes Training und Steuerung von multifunktionalen Oberflächen-EMG Prothesen. Orthopädie Technik, 2013; 64 (2): 38–44
- Ge N, et al. Evaluating Upper-Limb EMG-Prosthesis User Performance by Combining Psychometric Measures and Classification-Rates. Proceedings of the 6th IEEE EMBS Conference on Neural Engineering, San Diego, CA, 2013: 359–362
- Goebel P, et al. Visuelles Biofeedback für anwenderorientiertes Training und Steuerung von multifunktionalen Oberflächen-EMG Prothesen. Orthopädie Technik, 2013; 64 (2): 38–44
- Ge N, et al. Evaluating Upper-Limb EMG-Prosthesis User Performance by Combining Psychometric Measures and Classification-Rates. Proceedings of the 6th IEEE EMBS Conference on Neural Engineering, San Diego, CA, 2013: 359–362