Einleitung
Kinder, die ohne erkennbare – also biomechanische, neurologische oder neuromuskuläre – Ursache über einen längeren Zeitraum auf dem Vorfuß laufen, werden „gewohnheitsmäßige Zehenspitzengänger“ (engl. „idiopathic toe walkers“) genannt. Kinder durchlaufen in ihrer Gangentwicklung mehrere Stufen – vom alternierenden Krabbeln über das geführte oder gehaltene breitbasige Gehen mit gestreckten Knien bis hin zum freien Gehen mit Fersenerstkontakt 1 2. Manche überspringen das Krabbeln; andere gehen dafür eine Zeitlang auf den Zehenspitzen. Das reif entwickelte Kind sollte einen Fersen-Zehen-Gang entwickelt haben, der die drei Phasen Fersenerstkontakt, Mittelfußkontakt und Zehenabstoß umfasst 3. Manche Autoren halten den Zehengang für eine normale Gangvariante bis zum Alter von
Die Prävalenz des Zehenspitzengangs liegt bei den Fünfjährigen bei rund 5 %; Jungen sind etwas öfter betroffen 11. Das Gangbild ist in mehrerlei Hinsicht problematisch: Wenn die Angewohnheit des Zehenspitzengehens über einen längeren Zeitraum besteht, kann es zu strukturellen Veränderungen am wachsenden Skelett kommen. Dabei handelt es sich u. a. um Wadenmuskelverkürzung, Hyperlordose, Genu recurvatum, Verbreiterung des Vorfußes und Fersenverschmälerung 12 13 14 15. In der Dynamik können außerdem Ausgleichsbewegungen (etwa eine vermehrte Beckenrotation) sowie Unsicherheit beim Gehen und Stehen auftreten. Belastend kommt hinzu, dass das Gangbild mit fortschreitendem Alter sozial stigmatisierend wirkt.
Die Bewertung des Ausmaßes der Gangveränderung erfolgt oft und vor allem über die Einschätzung der Eltern. Diese wird dann in der Untersuchungssituation durch die klinischen Beobachtungen eines Arztes ergänzt 16. Aussagekräftiger in Bezug auf Quantität und Qualität der Gangveränderung sind Untersuchungen im Ganglabor. Da die betroffenen Kinder dort allerdings häufig willentlich – zumindest kurzzeitig – die Gangstörung unterdrücken und ein Gangbild mit Fersenerstkontakt zeigen können, sind die Ergebnisse instrumenteller Ganganalysen unter Umständen nur eingeschränkt bewertbar 17 18.
Die Behandlungsansätze zur Therapie des gewohnheitsmäßigen Zehenspitzengangs sind vielfältig, ebenso ihre Verbreitung und Akzeptanz 19: Krankengymnastik, serielle Gipsredression, Operationen, ggf. jeweils kombiniert mit der Injektion von Botulinumtoxin in die Wadenmuskulatur, außerdem Orthesen, Beeinflussung der motorischen Kontrollfunktionen und akustische Feedbacktherapie 20. In der Zusammenschau der Ergebnisse der einzelnen bzw. kombinierten Therapieansätze lässt sich nach einem Jahr bei 12 bis 75 % der Patienten ein normalisiertes Gangbild beobachten, wobei es sich jeweils um kleine Patientenkollektive handelte 21 22 23 24.
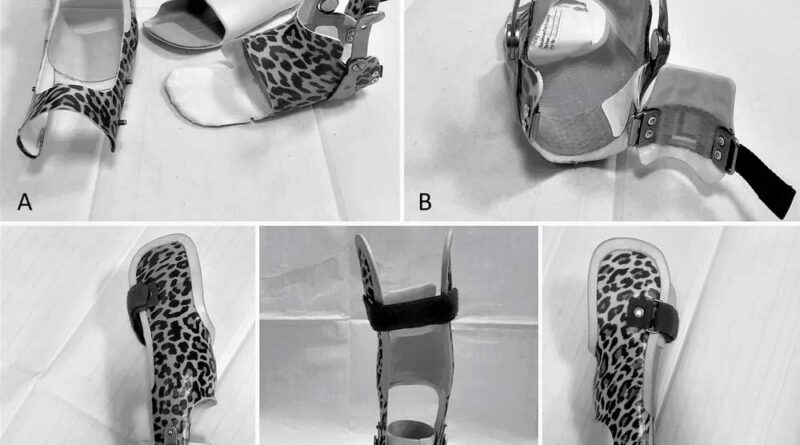
Die Autoren setzen seit sieben Jahren Unterschenkelorthesen in ringförmiger Bauart zur Therapie des gewohnheitsmäßigen Zehengangs ein (Abb. 1) Die Bauweise der Orthese ist bisher international einzigartig, da die herstellende Firma bis vor Kurzem Patente auf zentrale Elemente der Orthese hielt. Charakteristisches Merkmal ist eine ringförmige Fußfassung, die gelenkgeführt mit einer Unterschenkelhülse verbunden wird. Die Orthese hat somit alle Funktionen eines Redressionsgipses 25. Die Versorgung mit der zirkulären Unterschenkelorthese ist sowohl von den gesetzlichen als auch den privaten Krankenversicherungen anerkannt; die Kosten werden übernommen. Die Ansprüche an eine gute Orthesenversorgung zur Behandlung habitueller Zehengänger sind
- die Verbesserung der Beweglichkeit im OSG,
- eine Gangveränderung sowie
- eine Modulation der sensorischen Verarbeitung bzw. eine Verbesserung der motorischen Kontrolle 26.
Primäres Ziel war es zu untersuchen, wie lange der habituelle Zehengang durch eine Behandlung mit Unterschenkelorthesen mit ringförmiger Fußfassung unterdrückt werden kann. Weitere Ziele waren die Beurteilung der OSG-Beweglichkeit und die Erfassung unerwünschter Nebeneffekte.
Technische Ausführung der Orthese
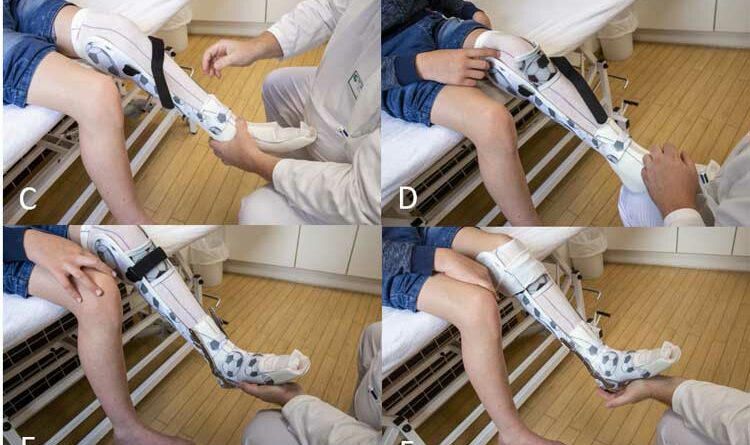
In der Klinik der Autorin wird ein Orthesendesign mit zirkulärer Fußfassung verwendet. Dabei wird über einen polsternden Innenschuh von vorne ein ringförmiges Fußteil geschoben, das an der Ferse mit einer Klappe verschlossen wird (Abb. 1). Der Fuß wird auf diese Weise mit maximaler Kontaktfläche umschlossen. Dadurch ist die Wirkung vergleichbar mit der Anlage eines Gipses: Der Korrekturdruck wird breitflächig verteilt, die Druckstellengefahr minimiert sich, und ein Verrutschen des Fußes in der Orthese wird weniger wahrscheinlich. Über einen Deckel auf Höhe der Tuberositas tibiae wird die Unterschenkelhülse nach dem Dreipunktprinzip fixiert. Der Unterschenkel wird in Bewegung in der Orthese nach dem Sarmiento-Prinzip stabilisiert. In den Innenschuh wird ein Zehenbänkchen eingebaut, das für eine Anhebung der zweiten bis vierten Zehe sorgt.
Die Orthese wird maßgefertigt nach Scan oder Gipsabdruck. Der Orthesenkörper wird aus Faserverbundwerkstoff gefertigt und ist steif. Die Sohle dagegen ist durch eingearbeitete Aramidfasern flexibler. Der Innenschuh besteht aus „Tepefoam“. Der Einsatz eines Schlauchstrumpfs erleichtert den Anziehvorgang (Abb. 2). Auf Höhe des Oberen Sprunggelenks erlauben Gelenkstäbe zum Unterschenkelteil ein Abrollen des Fußes (ca. 10°) in die Dorsalextension; die Plantarflexion hingegen ist gesperrt (Abb. 3).
Behandlung
Die Kinder werden vor Beginn der Behandlung von einer Ärztin mit neuroorthopädischer Zusatzausbildung untersucht, um neurologische Grunderkrankungen auszuschließen. Die Dorsalextensionsfähigkeit im Sprunggelenk wird bei jeder Vorstellung mit gebeugtem und gestrecktem Kniegelenk für jede Seite mit dem Goniometer überprüft und notiert. Die prozentual auf Zehen verbrachte Zeit wird erfragt und notiert.
Die Familien werden angewiesen, die betroffenen Kinder zu veranlassen, die Orthesen zunächst 6 Wochen lang Tag und Nacht zu tragen (bzw. 23 Std./Tag). Während der folgenden 2 bis 4 Wochen werden die Orthesen tagsüber sukzessive abgeschult, bis sie nur noch nachts – für mindestens weitere 6 Wochen – getragen werden. Darüber hinaus steht es den Familien frei, die Tragezeit der Orthesen an die individuellen Bedürfnisse der Kinder anzupassen.
Studiendesign
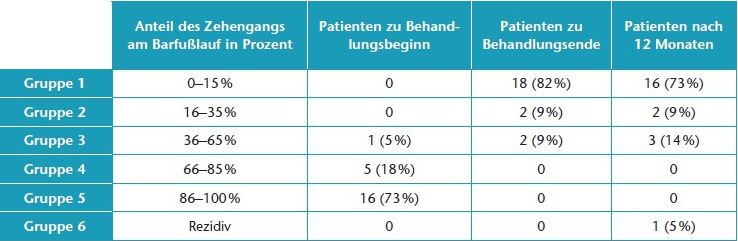
In einer ersten Nachuntersuchung wurden die Patienten in fünf Gruppen eingeteilt, bei denen der jeweilige von den Eltern geschätzte Anteil des Zehengangs am Gangbild an bestimmte Werte angenähert wurde:
- 0 %
- 25 %
- 50 %
- 75 %
- 100 %
Dabei galten folgende Einschlusskriterien:
- idiopathischer Zehengang ohne neuroorthopädische oder strukturelle Ursache,
- Dauer des Zehengangs mindestens 6 Monate,
- Alter bei Behandlungsbeginn mindestens 2 Jahre,
- Follow-up mindestens 24 Monate.
Bei erneuter Versorgung mit (neuen oder vorhandenen) Schienen aufgrund einer deutlichen Verstärkung des Zehengangs nach Therapieende wurde dies als Rezidiv gewertet (Gruppe 6) (Tab. 1).
22 Kinder (8 w, 14 m) wurden in die Studie eingeschlossen. Das Alter bei Behandlungsbeginn betrug durchschnittlich 7,0 Jahre (Range: 2,5–13,1 Jahre). Der Anteil des Zehengangs zu Behandlungsbeginn betrug laut den Eltern im Durchschnitt 89 % (Range: 50–100 %).
Ergebnisse
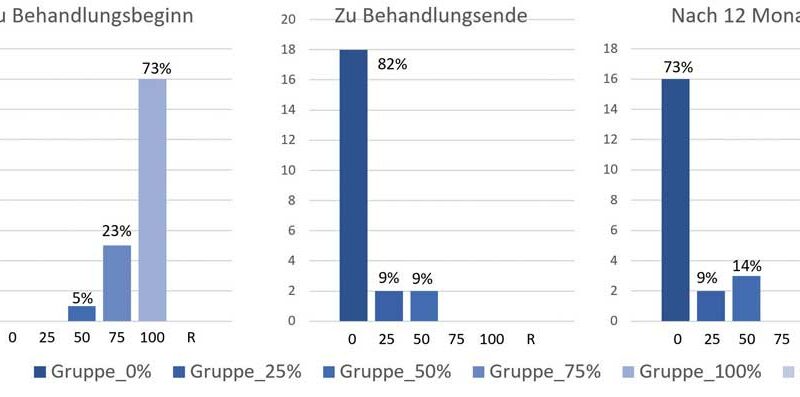
Nach einer viermonatigen Behandlung mit Unterschenkelorthesen betrug die durchschnittliche im Barfußgang auf Zehenspitzen verbrachte Zeit 11 % (Range: 0–50 %), nach 6 Monaten 14 % (Range: 0–50 %). Ein Kind, bei dem die Orthesen nachts bereits abgeschult waren, wurde 8 Monate nach Behandlungsbeginn bei 70 % Zehengang erneut mit Orthesen versorgt. Nach 12 Monaten gingen 73 % der Kinder (16 von 22) nicht mehr oder weniger als 10 % des Tages auf Zehen (Abb. 4). Ein Hinweis auf eine Alters- oder Geschlechtsabhängigkeit des Rückfalls in den Zehengang im 24-Monats-Follow-up ließ sich aus diesen Zahlen nicht ableiten (p = 0,70).
Die Dorsalextensionsfähigkeit (DE) im OSG bei gestrecktem Kniegelenk betrug vor Beginn der Behandlung durchschnittlich 3° (-10°–30°), nach 4 Monaten 16° (10°–30°) und nach 12 Monaten 14° (0°–30°). Bei 6 Kindern traten zwischenzeitlich milde Druckstellen durch die Orthesen auf, die aber behoben werden konnten und zu keiner Therapieunterbrechung führten. Keines der Kinder äußerte während der Beobachtungszeit Schmerzen beim Gehen. Weitere unerwünschte Effekte wurden nicht beobachtet.
Diskussion
Nach einer viermonatigen Behandlung mit Unterschenkelorthesen mit zirkulärer Fußfassung zeigten 73 % (16 von 22) der Kinder nach 12 Monaten keinen oder nur einen sporadischen Zehengang (d. h. weniger als 10 % des Tages). Die Ergebnisse dieser Studie sind damit vergleichbar oder sogar etwas besser als die Erfahrungen anderer Gruppen: Engström et al. versorgten 26 Kinder für 4 Wochen mit einem Unterschenkelgips; 21 weitere Kinder erhielten zusätzlich zum Unterschenkelcast Botulinumtoxin in die Wade injiziert 27. 12 % (Gips) bzw. 29 % der Kinder (Gips plus Botox) gingen nach 12 Monaten mit Fersenerstkontakt. In Finnland therapierten Sätila et al. im Jahr 2016 30 Kinder ein Jahr lang mit einem Stretching-Programm, Indoor-Schuhen mit fester Fersenkappe sowie Nachtlagerungsschienen aus Softcast, die mindestens 5 Nächte in der Woche getragen werden sollten. 16 Kinder erhielten zusätzlich Botulinumtoxin-Injektionen in die Wadenmuskulatur. Nach 12 Monaten gingen 28 % (konservative Gruppe) bzw. 56 % (konservativ plus Botox) mit Fersenerstkontakt, nach 24 Monaten waren es 54 % bzw. 50 % 28. In anderen Studien hingegen zeigen 30 bis 75 % der Patienten nach operativer Korrektur einer Wadenmuskelverkürzung ein normalisiertes Gangbild 29 30 31. Nur Jacks et al. konnten mit einer Kombination aus Botox, 1 bis 3 Wochen Unterschenkelgehgips und Bracing in der Nacht bei 10 Kindern nach 12 Monaten ein hundertprozentiges Sistieren des Zehengangs erreichen 32.
Die ringförmige Bauweise der hier vorgestellten Orthese ist nach Überzeugung der Autoren gut geeignet, die orthopädischen Probleme, die sich bei habituellen Zehengängern ergeben, auf geeignete Weise positiv zu beeinflussen. Vorrangig handelt es sich dabei um die Kontrolle der Rückfußstellung. Das Team hat bei den weit verbreiteten klassischen AFOs („ankle-foot orthoses“,Sprunggelenk-Fuß-Orthesen), die als dorsale Halbschale mit Klettverschlusszügeln auf Höhe des Y‑Maßes und am Unterschenkel gefertigt werden, die Erfahrung gemacht, dass Ferse und Rückfuß dabei ein ausgeprägtes Spiel haben, insbesondere beim Gehen. AFOs konnten bisher bei der Therapie des habituellen Zehengangs insgesamt nur wenig überzeugen 33. Herrin et al. untersuchten in einer Studie mit 18 Kindern den Effekt klassischer AFOs (9 Patienten) auf den Zehengang im Vergleich mit Carbon-Einlegesohlen (9 Patienten; Abb. 5) 34. Sowohl die Eltern der betroffenen Kinder als auch die Autoren stellten nach einer Tragezeit von 6 Wochen weder in der einen noch in der anderen Therapiegruppe eine Veränderung des Zehengangs fest. In der Studie der Autoren schulten die Patienten die Unterschenkelorthese nach einer ersten Tragezeit von 6 Wochen zunächst tagsüber für weitere 2 Wochen ab und trugen sie danach nachts für weitere 6 Wochen, während sie tagsüber bereits normales oder kein Schuhwerk trugen. Zwei Wochen nach Beendigung dieses Schemas (d. h. 4 Monate nach Behandlungsbeginn) berichteten die Eltern von 18 Patienten (82 %) von einem vollständig normalisierten Gangbild; weitere 4 Patienten gingen demnach zu 25 bis 50 % weiter auf Zehenspitzen. Diese Ergebnisse sind deutlich positiver als die Ergebnisse von Herrin et al. Die Autoren vermuten, dass AFOs aufgrund ihrer Bauart in Bewegung und nicht zuletzt im Alltagsgebrauch nicht ausreichend sind, um eine entscheidende Kontrolle über den Fuß zu gewinnen und damit Einfluss auf das Gangbild auszuüben. Für gut anmodellierte, geschlossene Unterschenkel-Gehgipse hingegen wurde nachgewiesen, dass nach der Abnahme zumindest für einige Wochen ein normalisiertes Gangbild erreicht werden kann 35 36. Da naturgemäß die Gipse nicht für einen längeren Einsatz zur Verfügung standen, verloren sich die korrigierenden Effekte allerdings binnen Wochen.
Baise und Pohlig zeigten 2005 erstmals an Kindern mit Infantiler Zerebralparese, dass durch eine Unterschenkelorthese mit ringförmiger Fußfassung der Rückfuß kontrolliert werden kann: Bei 84 % der Patienten mit einer Spastik ließ sich eine Spitzfußstellung dauerhaft korrigieren 37. Die Autorin und ihr Team haben 2018 in einer Studie an Kindern mit Klumpfuß zeigen können, dass die Orthese eine adäquate Kontrolle des Fußes in allen drei Ebenen gewährleistet und dass die Rezidivrate die der herkömmlichen Versorgung mit einer Schiene nach dem Konzept von Denis Browne nicht übersteigt 38.
Im klinischen Alltag hat sich die Bauweise der Orthese bei verschiedensten Indikationen, bei denen eine zuverlässige Kontrolle des Rückfußes benötigt wird, bewährt. Erfahrungsgemäß lässt sich die Position des Fußes in der Orthese durch Ausweichbewegungen des Fußes nicht oder kaum verändern.
Folgende Ansprüche an eine adäquate Orthesenversorgung bestehen bei habituellen Zehengängern:
- Verbesserung der Beweglichkeit im OSG,
- Gangveränderung sowie
- Modulation der sensorischen Verarbeitung bzw.
- Verbesserung der motorischen Kontrolle 39.
Die OSG-Beweglichkeit verbessert sich bei der hier vorgestellten Behandlung durch die Muskeldehnung zum einen der eingelenkigen Soleusmuskulatur beim Abrollen in die Dorsalextension (ermöglicht in der Orthese durch das OSG-Gelenk), zum anderen der zweigelenkigen Muskulatur, wenn bei gesperrter Plantarflexion das Knie beim Gehen gestreckt wird. Die zirkuläre Fußfassung gewährleistet, dass die Ferse in der Orthese nicht bei jedem Schritt hochgezogen wird.
Durch den wochenlangen Einsatz beim Gehen kann unter Umständen ein Umlernen des Gangmusters bzw. eine Verbesserung der Dyspraxie und der motorischen Kontrolle erreicht werden 40 41 42.
Es wurde der Eindruck gewonnen, dass entgegen ersten Vermutungen auch das Tragen der Orthesen in der Nacht einen positiven Einfluss auf die Gangstörung hat – obwohl in der Nacht offensichtlich nicht viel gegangen wird. Im hier vorgestellten Patientenkollektiv behielten die Eltern die Nachtlagerung ihrer Kinder in der Schiene freiwillig teilweise sehr lange bei – im Schnitt 23 Wochen lang, in einem Fall sogar über ein Jahr – und erreichten so weitgehend ein Sistieren des Zehengangs. In diesem Zusammenhang lässt sich eine Beeinflussung der sensorischen Verarbeitung über die Stimulation propriozeptiver und taktiler Rezeptoren durch Bewegungen des Fußes in der Nacht gegen den Widerstand der Schiene vermuten. Eine Dysfunktion der sensorischen Verarbeitung wurde bereits mehrmals mit habituellem Zehengang in Verbindung gebracht 43 44 45 46 47.
2014 ermittelten Williams et al. eine Teildysfunktion und Überempfindlichkeit auf taktile Reize im Sinne einer Unreife oder leichten Einschränkung des Kleinhirns und des Motorkortex 48. Aus diesen Gründen wurde in die hier vorgestellte Orthese ein Zehenbänkchen eingearbeitet, das über die Streckung der zweiten bis vierten Zehe eine Vorspannung der Beugesehnen und eine Stimulierung der Sehnenrezeptoren erreichen soll.
Als Zielparameter wurde die Bewertung des Zehengangs durch die Eltern gewählt, da in der internen Vorstudie die Kinder im Ganglabor teilweise ihr „bestes“ Gangbild zeigten und den Zehengang unterdrückten. Andere Gruppen machten dieselbe Erfahrung (Herrin 2016) bzw. berichten, dass die Kinder, wenn sie sich beobachtet fühlten, weniger auf Zehen gingen 49 50. Diese Meinung wird allerdings nicht von allen Gruppen geteilt 51. Ziel der weiteren Forschung sollte es sein, in Zukunft mit „Smart Wearables“, also Einlegesohlen oder Socken mit Drucksensoren, genauere Informationen über das Gangbild zu erhalten 52.
Die Autoren sehen derzeit in der Literatur keinen Hinweis darauf, dass eine Kombination der Orthesentherapie mit der Infiltration von Botulinumtoxin in die Wadenmuskulatur einen therapeutischen Vorteil erbringt, und werden daher zunächst weiter darauf verzichten 53 54. Aber es besteht die Überlegung, den Eltern anzuraten, bei einem sich abzeichnenden Wachstums- oder Entwicklungsschub ihre Kinder dazu anzuhalten, vorsorglich die Orthesen nachts und zum Beispiel tagsüber ein bis zwei Stunden zu tragen, um einem Rezidiv vorzubeugen. Das Team ist darüber hinaus der Überzeugung, dass fixierte OSG-Kontrakturen und somit operative Korrekturen mit der vorgestellten Orthese verhindert werden können 55.
Fazit
Bei der Behandlung des idiopathischen Zehengangs gibt es aufgrund fehlender qualitativ hochwertiger und aussagekräftiger Studien weiterhin keinen Konsens über ein geeignetes Behandlungskonzept. Mit der hier vorgestellten Studie über den Einsatz von Unterschenkelorthesen mit ringförmigem Fußteil wird der Vielfalt an Behandlungsansätzen ein weiterer hinzugefügt. Im Vergleich mit den Ergebnissen bisher vorgestellter Studien sind diese Ergebnisse positiv zu bewerten.
Für die Autoren:
Dr. med. Nina Berger
Fachärztin für Orthopädie und Unfallchirurgie
Funktionsoberärztin Kinderorthopädie
Klinik für Kinderorthopädie der
TU München
Kölner Platz 1
80804 München
nina.berger@muenchen-klinik.de
PD Dr. Alexander Hapfelmeier
Diplom-Statistiker
Institut für Allgemeinmedizin und Versorgungsforschung
TU München
Orleansstraße 47
81667 München
Institut für Medizinische Informatik,
Statistik und Epidemiologie
TU München
Ismaninger Str. 22
81675 München
Begutachteter Beitrag/reviewed paper
Berger N, Salzmann M, Prodinger P, Hapfelmeier A, Bauer M. Habitueller Zehengang – erste Ergebnisse einer Therapie mit Unterschenkelorthesen. Orthopädie Technik, 2020; 71 (11): 56–63
- Easypreg – ein Faserverbundwerkstoff zum Tiefziehen — 9. März 2026
- Konservative Versorgung einer adulten Skoliose mit einem modularen Bausatz – ein Versorgungsbeispiel — 6. März 2026
- Technologie und Funktionsweise des Prothesenkniegelenks Genium X4 — 13. Februar 2026
- Hallemans A, D’Août K, De Clercq D, Aerts P. Pressure distribution patterns under the feet of new walkers: the first two months of independent walking. Foot & Ankle International, 2003; 24 (5): 444–453
- Norlin R, Odenrick P, Sandlund B. Development of gait in the normal child. J Pediatr Orthop, 1981; 1 (3): 261–266
- Norlin R, Odenrick P, Sandlund B. Development of gait in the normal child. J Pediatr Orthop, 1981; 1 (3): 261–266
- Sala DA, Shulman LH, Kennedy RF, Grant AD, Chu ML. Idiopathic toe-walking: a review. Dev Med Child Neurol, 1999; 41 (12): 846–848
- Sutherland DH, Olshen R, Cooper L, Woo SL. The development of mature gait. The Journal of Bone and Joint Surgery (American volume), 1980; 62 (3): 336–353
- Fox A, Deakin S, Pettigrew G, Paton R. Serial casting in the treatment of idiopathic toe-walkers and review of the literature. Acta Orthop Belg, 2006; 72 (6): 722–730
- Hemo Y, Macdessi SJ, Pierce RA, Aiona MD, Sussman MD. Outcome of patients after Achilles tendon lengthening for treatment of idiopathic toe walking. J Pediatr Orthop, 2006; 26 (3): 336–340
- Stricker SJ, Angulo JC. Idiopathic toe walking: a comparison of treatment methods. J Pediatr Orthop, 1998; 18 (3): 289–293
- Westberry DE, Davids JR, Davis RB, de Morais Filho MC. Idiopathic toe walking: a kinematic and kinetic profile. J Pediatr Orthop, 2008; 28 (3): 352–358
- Kalen V, Adler N, Bleck EE. Electromyography of idiopathic toe walking. J Pediatr Orthop, 1986; 6 (1): 31–33
- Engström P, Tedroff K. Idiopathic Toe-Walking: Prevalence and Natural History from Birth to Ten Years of Age. The Journal of Bone and Joint Surgery (American volume), 2018; 100 (8): 640–647
- McMulkin ML, Gordon AB, Tompkins BJ, Caskey PM, Baird GO. Long term gait outcomes of surgically treated idiopathic toe walkers. Gait & Posture, 2016; 44: 216–220
- Sobel E, Caselli MA, Velez Z. Effect of persistent toe walking on ankle equinus. Analysis of 60 idiopathic toe walkers. J Am Podiatr Med Assoc, 1997; 87 (1): 17–22
- Engström P, Gutierrez-Farewik EM, Bartonek A, Tedroff K, Orefelt C, Haglund-Åkerlind Y. Does botulinum toxin A improve the walking pattern in children with idiopathic toe-walking? Journal of Children’s Orthopaedics, 2010; 4 (4): 301–308
- Caserta A, Morgan P, Williams C. Identifying methods for quantifying lower limb changes in children with idiopathic toe walking: A systematic review. Gait & Posture, 2019; 67: 181–186
- Eastwood DM, Menelaus MB, Dickens DR, Broughton NS, Cole WG. Idiopathic toe-walking: does treatment alter the natural history? Journal of Pediatric Orthopedics (Part B), 2000; 9 (1): 47–49
- Herrin K, Geil M. A comparison of orthoses in the treatment of idiopathic toe walking: A randomized controlled trial. Prosthetics and Orthotics International, 2016; 40 (2): 262–269
- Satila H, Beilmann A, Olsen P, Helander H, Eskelinen M, Huhtala H. Does Botulinum Toxin A Treatment Enhance the Walking Pattern in Idiopathic Toe-Walking? Neuropediatrics, 2016; 47 (3): 162–168
- Williams CM, Gray K, Davies N, Barkocy M, Fahey M, Simmonds J, Accardo P, Eastwood D, Pacey V. Exploring health professionals’ understanding of evidence-based treatment for idiopathic toe walking. Child Care Health Dev, 2020; 46 (3): 310–319
- Williams CM, Pacey V, de Bakker PB, Caserta AJ, Gray K, Engelbert RHH. Interventions for idiopathic toe walking. Cochrane Database Syst Rev, 2016; 2016 (10): CD012363
- McMulkin ML, Gordon AB, Tompkins BJ, Caskey PM, Baird GO. Long term gait outcomes of surgically treated idiopathic toe walkers. Gait & Posture, 2016; 44: 216–220
- Eastwood DM, Menelaus MB, Dickens DR, Broughton NS, Cole WG. Idiopathic toe-walking: does treatment alter the natural history? Journal of Pediatric Orthopedics (Part B), 2000; 9 (1): 47–49
- Satila H, Beilmann A, Olsen P, Helander H, Eskelinen M, Huhtala H. Does Botulinum Toxin A Treatment Enhance the Walking Pattern in Idiopathic Toe-Walking? Neuropediatrics, 2016; 47 (3): 162–168
- Engstrom P, Bartonek A, Tedroff K, Orefelt C, Haglund-Akerlind Y, Gutierrez-Farewik EM. Botulinum toxin A does not improve the results of cast treatment for idiopathic toe-walking: a randomized controlled trial. The Journal of Bone and Joint surgery (American volume), 2013; 95 (5): 400–407
- Berger N, Lewens D, Salzmann M, Hapfelmeier A, Döderlein L, Prodinger PM. Is unilateral lower leg orthosis with a circular foot unit in the treatment of idiopathic clubfeet a reasonable bracing alternative in the Ponseti method? Five-year results of a supraregional paediatricorthopaedic centre. BMC Musculoskelet Disord, 2018; 19 (1): 229
- Caserta AJ, Pacey V, Fahey M, Gray K, Engelbert RH, Williams CM. Interventions for idiopathic toe walking. Cochrane Database Syst Rev, 2019, 10 (10): CD012363–CD012363
- Engstrom P, Bartonek A, Tedroff K, Orefelt C, Haglund-Akerlind Y, Gutierrez-Farewik EM. Botulinum toxin A does not improve the results of cast treatment for idiopathic toe-walking: a randomized controlled trial. The Journal of Bone and Joint surgery (American volume), 2013; 95 (5): 400–407
- Satila H, Beilmann A, Olsen P, Helander H, Eskelinen M, Huhtala H. Does Botulinum Toxin A Treatment Enhance the Walking Pattern in Idiopathic Toe-Walking? Neuropediatrics, 2016; 47 (3): 162–168
- McMulkin ML, Gordon AB, Tompkins BJ, Caskey PM, Baird GO. Long term gait outcomes of surgically treated idiopathic toe walkers. Gait & Posture, 2016; 44: 216–220
- Eastwood DM, Menelaus MB, Dickens DR, Broughton NS, Cole WG. Idiopathic toe-walking: does treatment alter the natural history? Journal of Pediatric Orthopedics (Part B), 2000; 9 (1): 47–49
- Caserta AJ, Pacey V, Fahey M, Gray K, Engelbert RH, Williams CM. Interventions for idiopathic toe walking. Cochrane Database Syst Rev, 2019, 10 (10): CD012363-CD012363
- Alvarez C, De Vera M, Beauchamp R, Ward V, Black A. Classification of idiopathic toe walking based on gait analysis: development and application of the ITW severity classification. Gait & Posture, 2007; 26 (3): 428–435
- Stricker SJ, Angulo JC. Idiopathic toe walking: a comparison of treatment methods. J Pediatr Orthop, 1998; 18 (3): 289–293
- Herrin K, Geil M. A comparison of orthoses in the treatment of idiopathic toe walking: A randomized controlled trial. Prosthetics and Orthotics International, 2016; 40 (2): 262–269
- Jacks LK, Michels DM, Smith BP, Koman LA, Shilt J. Clinical usefulness of botulinum toxin in the lower extremity. Foot Ankle Clin, 2004; 9 (2): 339–348
- Thielemann F, Rockstroh G, Mehrholz J, Druschel C. Serial ankle casts for patients with idiopathic toe walking: effects on functional gait parameters. Journal of Children’s Orthopaedics, 2019; 13 (2): 147–154
- Griffin PP, Wheelhouse WW, Shiavi R, Bass W. Habitual toe-walkers. A clinical and electromyographic gait analysis. The Journal of Bone and Joint Surgery (American volume), 1977; 59 (1): 97–101
- Berger N, Lewens D, Salzmann M, Hapfelmeier A, Döderlein L, Prodinger PM. Is unilateral lower leg orthosis with a circular foot unit in the treatment of idiopathic clubfeet a reasonable bracing alternative in the Ponseti method? Five-year results of a supraregional paediatricorthopaedic centre. BMC Musculoskelet Disord, 2018; 19 (1): 229
- Baise M, Pohlig K. Behandlung des reversiblen dynamischen Spitzfußes mittels Unterschenkelorthesen mit ringförmiger Fußfassung. Ergebnisse bei Kindern mit infantiler Zerebralparese. Med Orth Techn, 2005; (3): 1–19
- Brouwer B, Davidson LK, Olney SJ. Serial casting in idiopathic toe-walkers and children with spastic cerebral palsy. J Pediatr Orthop, 2000; 20 (2): 221–225
- Clark E, Sweeney JK, Yocum A, McCoy SW. Effects of motor control intervention for children with idiopathic toe walking: a 5‑case series. Pediatric Physical Therapy, 2010; 22 (4): 417–426
- Chambers HG. Toxins for toe-walking: should they be used? The Journal of Bone and Joint Surgery (American volume), 2013; 95 (5): e31
- Montgomery P, Gauger J. Sensory dysfunction in children who toe walk. Phys Ther, 1978; 58 (10): 1195–1204
- Dunn W. Performance of typical children on the Sensory Profile: an item analysis. Am J Occup Ther, 1994; 48 (11): 967–974
- Fanchiang HD, Geil MD, Wu J, Ajisafe T, Chen YP. The Effects of Walking Surface on the Gait Pattern of Children With Idiopathic Toe Walking. Journal of Child Neurology, 2016; 31 (7): 858–863
- Williams CM, Michalitsis J, Murphy AT, Rawicki B, Haines TP. Whole-Body Vibration Results in Short-Term Improvement in the Gait of Children With Idiopathic Toe Walking. Journal of Child Neurology, 2016; 31 (9): 1143–1149
- Williams CM, Tinley P, Curtin M. Idiopathic toe walking and sensory processing dysfunction. J Foot Ankle Res, 2010; 3: 16
- Williams CM, Tinley P, Curtin M, Wakefield S, Nielsen S. Is idiopathic toe walking really idiopathic? The motor skills and sensory processing abilities associated with idiopathic toe walking gait. Journal of Child Neurology, 2014; 29 (1): 71–78
- Herrin K, Geil M. A comparison of orthoses in the treatment of idiopathic toe walking: A randomized controlled trial. Prosthetics and Orthotics International, 2016; 40 (2): 262–269
- Satila H, Beilmann A, Olsen P, Helander H, Eskelinen M, Huhtala H. Does Botulinum Toxin A Treatment Enhance the Walking Pattern in Idiopathic Toe-Walking? Neuropediatrics, 2016; 47 (3): 162–168
- Pendharkar G, Percival P, Morgan D, Lai D. Automated method to distinguish toe walking strides from normal strides in the gait of idiopathic toe walking children from heel accelerometry data. Gait & Posture, 2012; 35 (3): 478–482
- Pollind M, Soangra R, Grant-Beuttler M, Aminian A. Customized wearable sensor-based insoles for gait re-training in idiopathic toe walkers. Biomed Sci Instrum, 2019; 55 (2): 192–198
- Engstrom P, Bartonek A, Tedroff K, Orefelt C, Haglund-Akerlind Y, Gutierrez-Farewik EM. Botulinum toxin A does not improve the results of cast treatment for idiopathic toe-walking: a randomized controlled trial. The Journal of Bone and Joint surgery (American volume), 2013; 95 (5): 400–407
- Chambers HG. Toxins for toe-walking: should they be used? The Journal of Bone and Joint Surgery (American volume), 2013; 95 (5): e31
- Hirsch G, Wagner B. The natural history of idiopathic toe-walking: a long-term follow-up of fourteen conservatively treated children. Acta Paediatr, 2004; 93 (2): 196–199