Einleitung
Knochengeführte Prothesensysteme haben sich in den letzten Jahrzehnten mehr und mehr etabliert. Ausgehend von den Ergebnissen in der Zahnmedizin begann man in den 90er Jahren des 20. Jahrhunderts mit der Erforschung und Erprobung solcher Systeme. Besonders bei Menschen mit Amputationen, die Probleme mit den Weichteilen bzw. mit ihren schaftgeführten Prothesen haben, stellen transkutane osseointegrierte Prothesensysteme (TOPS) mittlerweile eine sichere Versorgungsalternative dar 1 2 3. Als Kontraindikationen gelten:
- maligne Erkrankungen,
- Diabetes mellitus,
- wachsendes Skelett,
- Immunsuppression,
- Chemotherapie,
- schlechte Compliance,
- operationstechnische Unmöglichkeit von Step 1 sowie
- Schwangerschaft 4.
Eine Versorgung mit einem TOPS umfasst drei Schritte („Steps“):
- Step 1 besteht in der Implantation des Endomoduls;
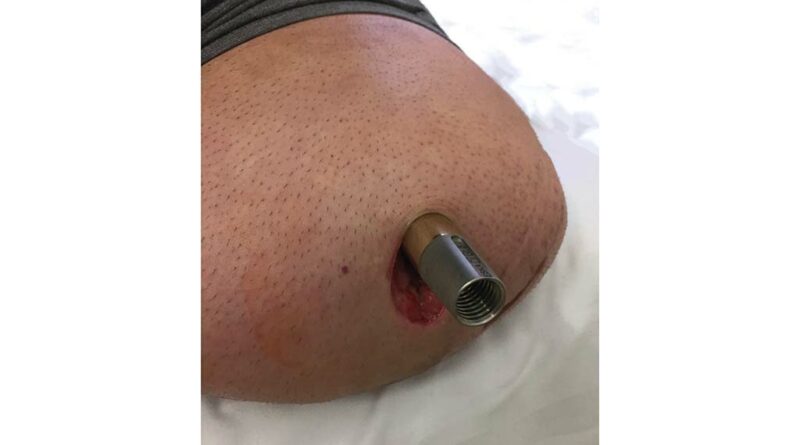
- in Step 2 wird der kreisrunde Hautdurchgang gesetzt und der Doppelkonus (Brückenmodul) mit dem innenliegenden Femurstiel verschraubt (Abb. 1 u. 2);
- in Step 3 erfolgt die exoskelettale Verbindung zum Femurimplantat 5.
4 bis 8 Wochen nach Step 1 kann Step 2 erfolgen, mit Step 3 kann dann bereits nach 2 bis 5 Tagen fortgefahren werden; mit den Übungen zur dosierten Teilbelastung darf jedoch erst nach ärztlicher Freigabe begonnen werden. Die Anbindung der Exo-Prothese, bestehend aus den Hauptkomponenten Prothesenkniegelenk und Prothesenfuß, an das Femurimplantat steht im Mittelpunkt dieses Artikels.
Weltweit gibt es eine Reihe abweichender Konzepte zur Osseointegration von Beinprothesen:
- das OPRA-System („Osseoanchored Prosthesis for the Rehabilitation of Amputees“) in Schweden,
- das OPL-System („Osseointegrated Prosthetic Limb“) in Australien sowie
- das deutsche ILP-System („Integral Leg Prosthesis“) nach Aschoff/Grundei, das hier im Mittelpunkt steht.
Das Grundprinzip dieser Konzepte stimmt aber überein: Ein Implantat wird über Verbindungsmodule und Adapter mit einer Prothese verbunden 6. Beim Endo-Exo-Prothesenkonzept nach Aschoff/Grundei (ILP) stellen folgende Hauptkomponenten die Verbindung zum Femurimplantat (Femurstiel) her:
- Doppelkonus (Brückenmodul),
- Brückenzylinder und
- Knieanschlussadapter (Abb. 3).
Voruntersuchungen
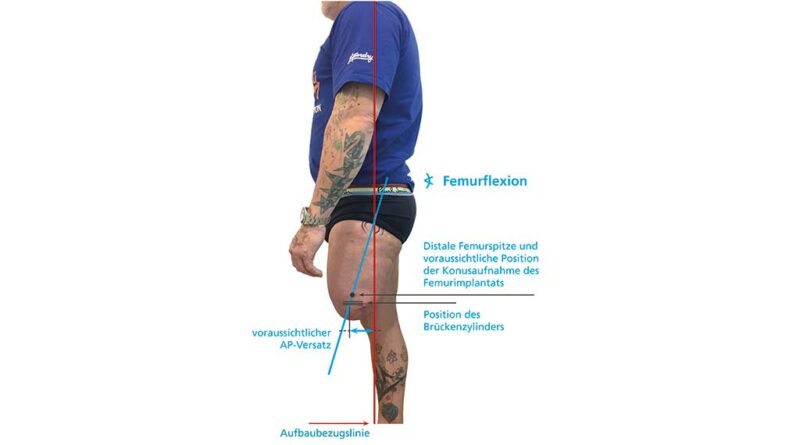
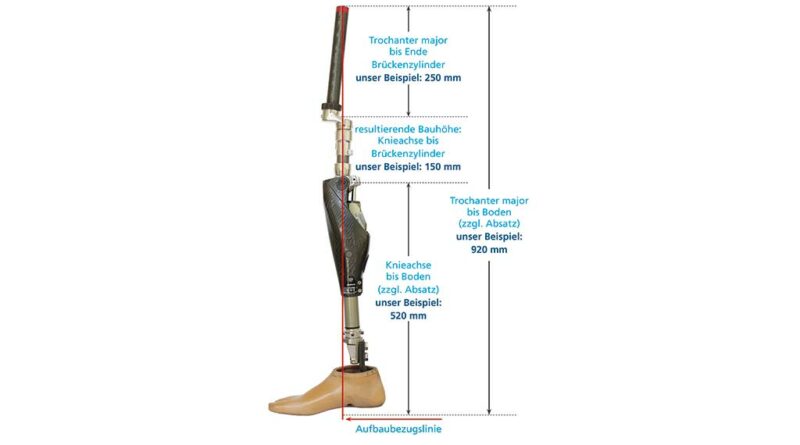
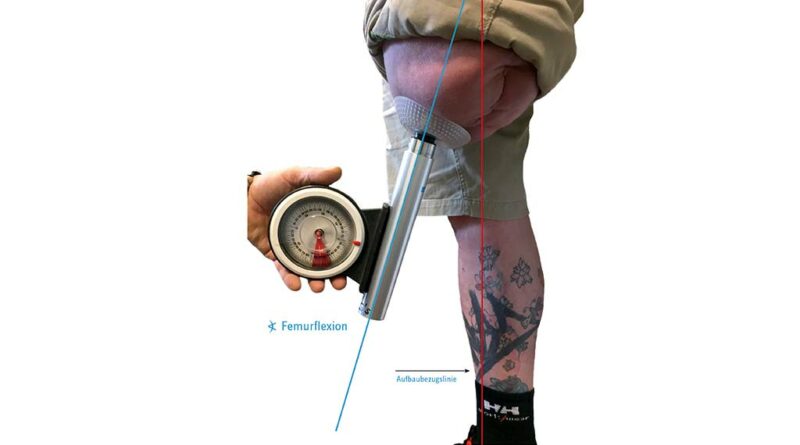
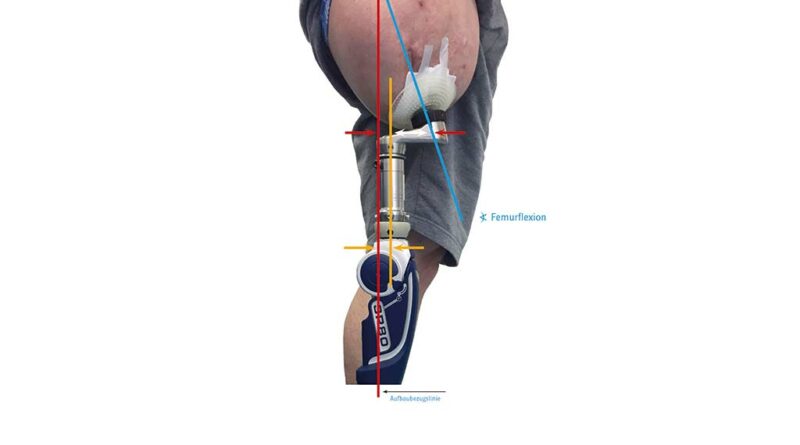
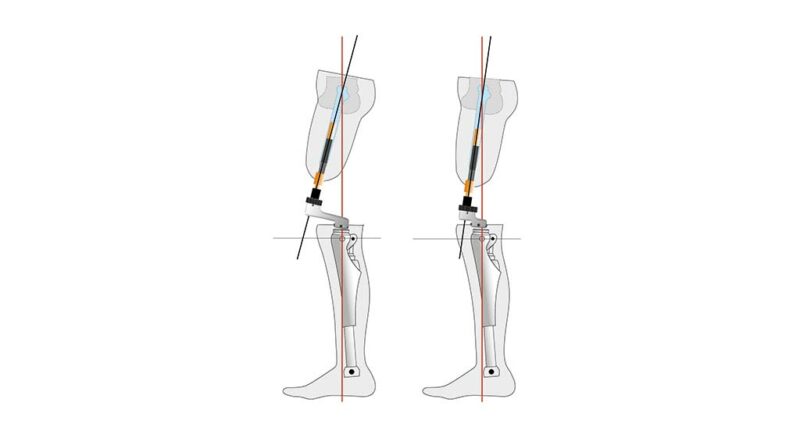
Eine adäquate Versorgungsplanung erfolgt bereits vor Step 2. Dabei wird eine erste Vermessung der individuellen anatomischen Achsen des Patienten durchgeführt. Sie erfolgt bei ausgerichteter Becken- und Rumpfhaltung (geringe Lendenlordose, keine Beckenabkippung nach vorne). Dabei wird vorrangig die initiale Femurflexion gemessen und das Hüftgelenk auf mögliche Kontrakturen untersucht. Zudem muss die ungefähre Länge vom Trochanter bis zur fiktiven Position des Brückenzylinders erfasst werden, auch wenn dabei Messungenauigkeiten nicht vermeidbar sind. Im Abgleich mit den Messergebnissen aus der radiologischen Diagnostik und der geplanten Längenauswahl des Doppelkonus (bzw. des Brückenmoduls), i. d. R. Größe 3, 4 oder 5, kann eine erste ungefähre Position des späteren Brückenzylinders ermittelt werden. Von dieser imaginären Position aus muss nun der Abstand zur Aufbaubezugslinie (Lotsenkrechte in spezieller biomechanischer Position) gemessen werden; dieser Wert bestimmt den Anterior-posterior-Versatz bzw. die Länge des Knieanschlussadapters (Abb. 4). Im Rahmen dieser Konsultation sind auch die sonstigen Baulängen zur exoprothetischen Versorgung zu erfassen. Alternativ zu den üblichen anatomischen Maßen sind aus eigener Erfahrung folgende im Liegen gemessenen Maße zu empfehlen:
- SIAS (Spina iliaca anterior superior) bis Unterkante Taluskopf,
- Trochanter-major-Prominenz bis zur Tuberositas des V. Mittelfußknochen (Basis V).
Bei ungenau tastbarer Trochantermajor-Prominenz ist die deutlich markantere Oberkante der Trochanter-major-Prominenz zu wählen. Verwendet man dieses zusätzliche Kontrollmaß, so ist immer auf eine identische Adduktionsstellung des Stumpfes zu achten – eine Abduktion des Stumpfes vergrößert dieses Längenmaß.
Durchführung der Versorgung
Die exoskelettale Anbindung (Step 3) kann in den meisten Fällen wenige Tage nach Step 2 erfolgen; nur in Ausnahmefällen ist eine längere Wartezeit erforderlich. In jedem Fall sollte zu dieser Zeit bereits mit Übungen zur dosierten Belastung des Implantats begonnen werden. Als Messmittel bzw. Übungsgegenstand hat sich dabei eine hygienisch versiegelte Personenwaage mit einem adäquaten Höhenausgleich bewährt. Im Folgenden werden die einzelnen Schritte beschrieben.
Montage des Brückenzylinders
Nach Entfernung des Kunststoff-Dummys wird am Doppelkonus (bzw. am Brückenmodul) der externe Konus des Doppelkonus (bzw. des Brückenmoduls) sichtbar (Abb. 5), auf den der mehrteilige Brückenzylinder montiert wird. Zuvor muss jedoch der in Step 2 montierte Doppelkonus (bzw. das Brückenmodul) auf festen Sitz im Femurimplantat kontrolliert werden; dazu wird die distale innere Verschlussschraube (Abb. 2) mit dem vorschriftsmäßigen Drehmoment von 16 Nm nachgezogen. Dies ist ein Arbeitsschritt, der innerhalb der ersten 10.000 Schritte wiederholt zu kontrollieren ist und zukünftig bei jedem turnusmäßigen Wartungstermin vom Techniker vorzunehmen ist. Der Brückenzylinder ist das stumpfseitige Kopplungsstück; darüber hinaus fungiert er als primäres Sicherheitselement, und zwar in der Funktion einer Zahnscheiben-/Rutschkupplung (Abb. 6). Zusätzlich blockieren Sperrkörperstifte die Kupplungskomponenten, die im Falle einer Torsions-Überlastung brechen. Ferner ist hier die Rotation der Knieachse einstellbar. Denn an der Verbindung zwischen Doppelkonus (Brückenmodul) und Femurimplantat kann keine Rotationseinstellung vorgenommen werden; auch die Position des Brückenzylinders auf dem Doppelkonus (Brückenmodul) ist nicht justierbar. Um die technische Knieachse des Prothesenkniegelenkes zur Frontalebene funktionsgerecht ausrichten zu können, ist durch Lösen der Verschlussschraube und durch das Verdrehen der kombinierten Rotationssicherungsscheibe/Zahnscheibe eine Rotationsverstellung in 6°-Schritten möglich. Eine Rotationsverstellung um jeweils 3° ist mit einer separaten Rotationssicherungsscheibe möglich. Bei der Auswahl der Sperrkörperstifte werden Körpergewicht und Mobilität des Patienten berücksichtigt; dazu gibt es entsprechende Planungsvorgaben des Herstellers mit Torsionsmomenten von 50 bis 145 Nm.
Der Knieanschlussadapter ist das Kopplungselement am Exo-Prothesensystem; er verbleibt dort später dauerhaft verschraubt (Abb. 7). Dieser Adapter ermöglicht den individuellen Versatz zwischen dem Brückenzylinder und dem Prothesenkniegelenk bzw. einer zusätzlichen modularen Adaption (Verlängerung oder ggf. Drehadapter) über dem Prothesenkniegelenk. Im realen Versorgungsalltag ist der Versatz von 12 mm die kleinste angewendete Dimension des Knieanschlussadapters; erhältlich ist er in Abstufungen von jeweils 6 mm; das Sortiment endet mit einer Adapterlänge von 78 mm. Die intuitive Einhandbedienung des Knieanschlussadapters, realisiert durch den Dreh-Schnellverschluss, garantiert eine sichere und gut handhabbare Verbindung zum Brückenzylinder bzw. zum Femurimplantat.
Statischer Prothesenaufbau
An die Montage des Brückenzylinders schließt sich der statische Prothesenaufbau am Patienten an. Empfehlenswert ist jedoch eine Vorab-Konstruktion der Prothese sowie eine Voreinstellung des Exo-Systems mit einer simulierten Femureinheit unter Beachtung der Längenmaße und der technisch-biomechanischen Aufbauvorgaben (Abb. 8). Begonnen wird mit der Überprüfung der postoperativen Femurflexion. Dazu hat sich eine improvisierte Verlängerung des Implantates bewährt, auf der nun ein genauer Flexionswert gemessen werden kann; dieser ist maßgeblich für das weitere technische Procedere (Abb. 9). Beobachtungen des Autors zufolge kann dieser Wert jedoch nicht vollständig bzw. nicht unkritisch übernommen werden, weil der Zeitabschnitt nach Step 1 von Inaktivität, insbesondere für den Stumpf, geprägt ist. Bei ausbleibender Hüftextension reagieren die Hüftbeuger (insbesondere M. psoas major, M. iliacus und M. rectus femoris) mit einer Verkürzung. Aber auch bei einer Kontrollmessung innerhalb der ersten Wochen ist der gemessene Wert der Femurflexion i. d. R. deutlich höher, als er bei Belastung mit der Exo-Prothese wäre. Dafür gibt es vermutlich mehrere Gründe: Im einbeinigen Stand – ohne seine Prothese – wird der Anwender immer seine Körperspannung asymmetrisch aufbauen, wobei die verkürzte Hüftbeugemuskulatur (s. Hüftbeuger) die Femurflexion verstärken wird. Beim Belasten der Exo-Prothese ist eine stärkere Lordosehaltung im Bereich der Lendenwirbelsäule zu beobachten, denn die Mehrzahl der Prothesenanwender drückt den Stumpf unwillkürlich nach hinten, um damit zusätzlich das Prothesenkniegelenk zu sichern. Auch eine geschwächte Bauchmuskulatur (insbesondere M. obliquus externus abdominis, M. obliquus internus abdominis und M. rectus abdominis) begünstigt die Beckenkippung nach vorn.
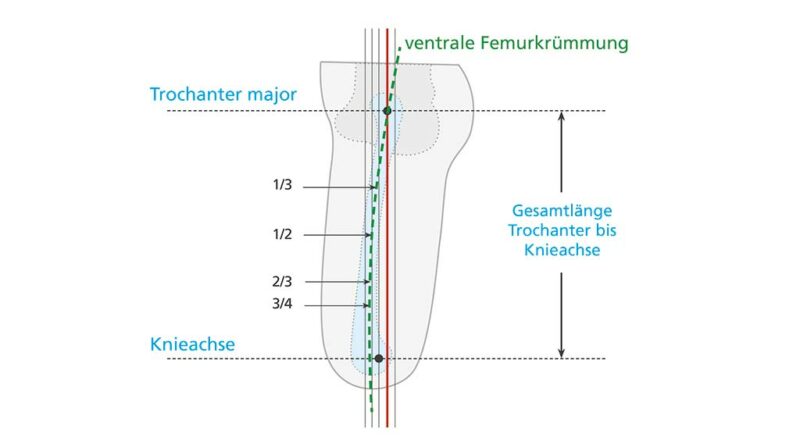
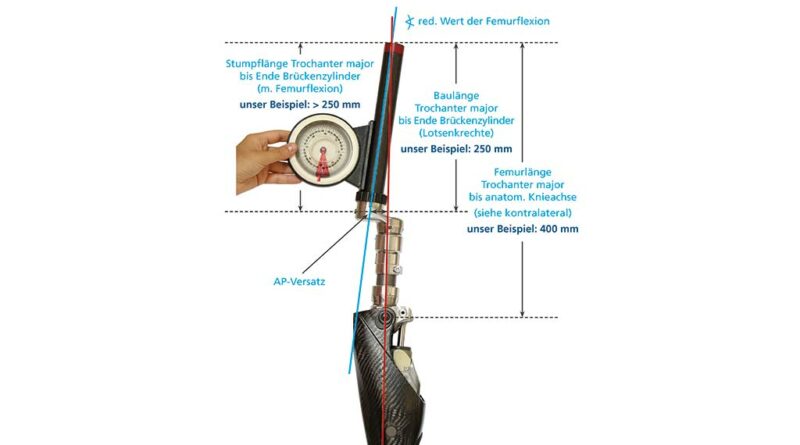
Um die Exo-Prothese für die statische Anprobe vorzukonstruieren, muss neben den Längenmaßen auch der AP-Versatz – also die Größe des Knieanschlussadapters – festgelegt werden. Mit der ersten präoperativen Vermessung konnte ein ungefährer AP-Versatz festgelegt werden; im Anschluss an Step 2 gilt es nun, einen exakten Wert zu bestimmen. Dies ist mit Hilfe der genauen Stumpflänge (Trochanter – Brückenzylinder) und der korrekt messbaren Femurflexion deutlich besser möglich. Für die arithmetische Längenauswahl des Anschlussadapters (AP-Versatz) könnte man die Rechenregel für rechtwinklige Dreiecke (Satz des Pythagoras) anwenden: Um die unbekannte Kathete b zu berechnen, müsste die Wurzel aus c2–a2 gezogen werden, also aus der quadrierten Stumpflänge c (Trochanter – Brückenzylinder) in adäquater Femurflexion und der quadrierten technischen Baulänge a (Lotsenkrechte). Allerdings ist diese Vorgehensweise ungenau, denn die nach ventral verlaufende Femurkrümmung und die tatsächliche Position des Femurimplantats im Femurschaft machen im Allgemeinen eine exakte Maßangabe unmöglich. Trotzdem empfiehlt sich eine möglichst genaue Voreinstellung des AP-Versatzes. Dazu ist eine vereinfachte Längeneinteilung des Stumpfes nötig, um den Wert pro 1° Flexion daraus abzuleiten.
Konstruktion der Exo-Prothese
Das An- und Abnehmen der Exo-Prothese zum Zweck der Änderung sollte – insbesondere beim allerersten Mal – auf ein Minimum reduziert werden; das schafft Vertrauen und vermeidet unnötige Irritationen am Stoma. Dem Patienten sollten dabei die Wichtigkeit einer korrekten Vermessung und die Präzision des Prothesenaufbaus vermittelt werden, beispielsweise durch die Konstruktion der Prothese in dessen Gegenwart.
Die Auswahl des geeigneten Knieanschlussadapters sollte anhand der im Folgenden genannten Hinweise erfolgen:
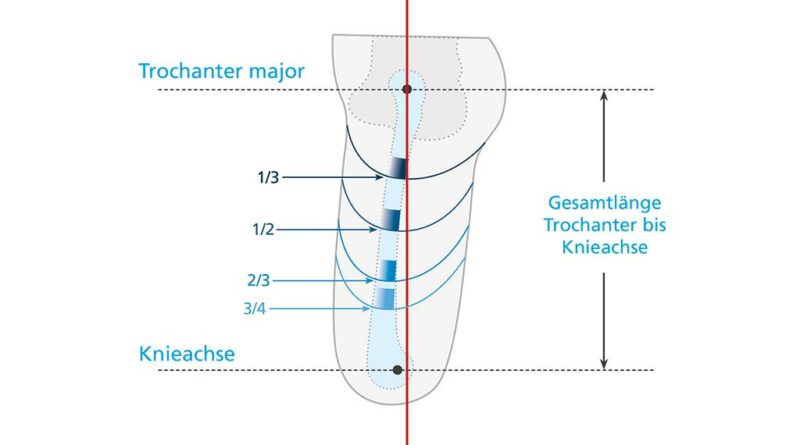
- Einteilung der Stumpflänge (Trochanter bis Ende Brückenzylinder) im Verhältnis zur Länge von Trochanter major bis zur anatomischen Knieachse (kontralateral) (Abb. 10)
- ¾ Stumpf < 3 mm/1° Flexion (theoretisch, da technisch nicht sinnvoll)
-
⅔ Stumpf < 3 mm/1° Flexion
- ½ Stumpf 3 mm/1° Flexion
-
⅓ Stumpf < 2 mm/1° Flexion (Abb. 11)
Anmerkung: Grundei nennt in seiner Dokumentation zwar einen allgemeinen Wert von 3 mm/1° Flexion, aber auch er verweist auf die Ungenauigkeit durch die Femurkrümmung 7.
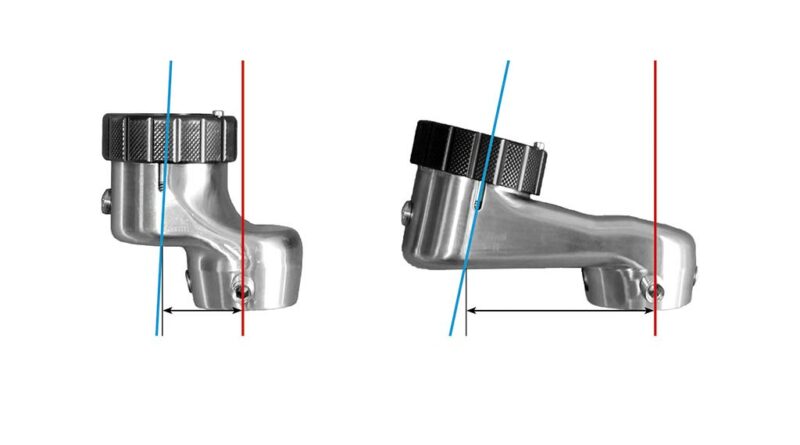
Wird ein Prothesenkniegelenk verwendet, bei dem die Knieachse im Verhältnis zur Mitte des proximalen Pyramiden- oder Gewindeanschlusses rückverlagert ist, muss dieser Wert bei der Längenberechnung des Knieanschlussadapters subtrahiert werden. Nur bei Prothesenkniegelenken, bei denen die Mitte des proximalen Anschlusses identisch mit ihrem Aufbaubezugspunkt ist, muss der theoretische AP-Versatz rein rechnerisch nicht reduziert werden (Abb. 12 u. 13). Die nachfolgende Beispielrechnung und die dazugehörige Grafik sollen dem besseren Verständnis dieses Zusammenhangs dienen:
- Der Messwert der Femurflexion muss um 3 bis 5° reduziert in die Berechnung aufgenommen werden.
- Abbildung 8 und Abbildung 14 veranschaulichen beispielhaft die Zusammenhänge: Für eine Stumpflänge (Trochanter – Brückenzylinder) von 250 mm bei 400 mm Gesamtlänge vom Trochanter bis zur anatomischen Knieachse des erhaltenen Beines bedeutet das > ½ Stumpflänge und < ⅔ Stumpflänge; damit ist der Faktor 2,5 oder 3 anzusetzen.
- Bei Verwendung eines Prothesenkniegelenkes vom Typ „Genium“ (Ottobock) ist die Knieachse (Aufbaubezugspunkt) im Verhältnis zur Mitte der proximalen Anschlussoption um 5 mm nach posterior verlagert.
- 12° Femurflexion (unbelastet), auf 9° reduziert, 9 × 2,5 mm (Wert aus Femurlänge und Femurkrümmung) = 22,5 mm — 5 mm (konstruktionsbedingter Minusbetrag) oder bei 9 × 3 mm (Wert aus Femurlänge und Femurkrümmung) = 27 mm — 5 mm (konstruktionsbedingter Minusbetrag) die dafür verfügbaren Adaptergrößen betragen demnach 18 mm und 24 mm.
Nach kurzer Einweisung in Funktion und Handhabung des Knieanschlussadapters (Aufstecken des an der Exo-Prothese montierten Knieanschlussadapters auf den stumpfseitig befestigten Brückenzylinder, Verschließen des schwarzen Drehverschlusses und Sichern der Sport-Spannschraube an der Vorderseite des Knieanschlussadapters; Abb. 15) kann die Exo-Prothese angelegt und dosiert teilbelastet werden. Dazu sind zu diesem Zeitpunkt Unterarmgehstützen eine dringende Voraussetzung. Bei einer Teilbelastung von weniger als einem Drittel des Körpergewichtes sind die beiden Aufbaubezugslinien der Endo-Exo-Prothese zu prüfen:
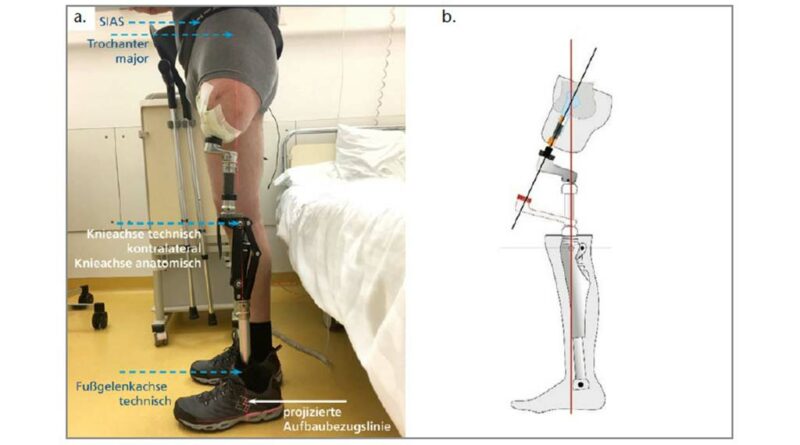
- In der Frontalebene verläuft die Aufbaubezugslinie wie folgt: aus SIAS durch die Kniegelenkmitte (hier bis max. 20 mm lateralisiert) und durch die Mitte des Fußadapters (auch hier bis max. 20 mm nach lateral abweichend). Die Längenmarkierung, jeweils an beiden Seiten, lautet: Knieachse anatomisch/technisch, SIAS links/rechts, Trochanter links/rechts sind horizontal auf identischer Position.
- In der Sagittalebene sind die drei Aufbaubezugspunkte Trochanter major, Knieachse technisch und Fußgelenkachse technisch zueinander in einer lotgerechten Aufbaubezugslinie (Abb. 16a u. b) (Abb. 17).
Aufschlussreich ist auch eine visuelle Überprüfung der Rumpfausrichtung in beiden Ebenen (anterior/posterior, links/rechts) sowie ein Blick ins Gesicht des Patienten, denn dessen Augen und Mimik senden aussagekräftige Signale zum ersten Empfinden. In der Regel wird die erste Belastung des Knochens bzw. des Hüftgelenkes als ungewohnt, aber nicht als unangenehm empfunden. Auch das Gewicht der Prothese wird primär nicht wahrgenommen. In den darauffolgenden Tagen müssen die Übungen zur reduzierten statischen Teilbelastung unter Zuhilfenahme einer Personenwaage (Achtung: Höhenausgleich für die kontralaterale Seite erforderlich) fortgeführt werden. Für den Anwender gilt der Leitsatz: Die beginnende Mobilisierung hat sehr achtsam und diszipliniert zu erfolgen.
Nachsorge und Optimierung
Sollte die Kompressionsstrumpfversorgung des Stumpfes im bisherigen postoperativen Verlauf noch nicht erfolgt sein, ist diese Therapie nach erfolgtem statischem Prothesenaufbau dringend indiziert. Die postoperative Kompressionsversorgung am Stumpf dient der Ödembehandlung. Bei dieser speziellen Versorgungsform muss ergänzend die multidirektionale Weichteilstabilität und die Vermeidung einer frühzeitigen Weichteildeszendenz sichergestellt werden. Herkömmliche zirkuläre Kompressionsstrumpfversorgungen am Oberschenkelstumpf, insbesondere bei den insgesamt relativ tiefen transkutanen Weichteiltunneln, sind nicht befriedigend, da der Kompressionsstrumpf an einem Amputationsstumpf stark elongierend (also die Weichteile längend, von der Extremität wegziehend) wirkt. Daher hat der Autor bei mehreren postoperativen Kompressionsversorgungen die zirkuläre Kompression durch einen distalen Anpressdruck unterstützt. Die bisherigen Ergebnisse in Bezug auf die Kompressionswirkung und das Anwenderempfinden lassen einen deutlichen Therapievorteil erahnen. Weitere Justierungen an der Exo-Prothese werden erst mit Beginn erhöhter Teilbelastung und im Verlauf der rehabilitativen Maßnahmen vorgenommen. Die auf das Hüftgelenk ausgerichtete Physiotherapie und die alltägliche Prothesennutzung verringern die postoperative Femurflexion – je nach Intensität der Anwendung – zunehmend. Denn die Vielzahl orthograder Schritte ohne den blockierenden Schaftrand ermöglicht eine Dehnung der verkürzten Hüftbeugemuskulatur und bewirkt eine Stärkung der hüftstreckenden Muskulatur. Dieser Therapieerfolg erfordert eine Nachjustierung bzw. eine Änderung der Adapterdimension (Abb. 18). Vorrangig ist dabei auf eine ausreichende Standsicherheit und das mühelose Einleiten der Schwungphase zu achten. Im Rahmen der damit verbundenen Werkstatttermine sollte analysiert werden, ob die konstruktive 4°-Valgität des definitiven Knieanschlussadapters ausreicht – bei einem höheren Adduktionswert sollte der untere Bauabschnitt zusätzlich nach lateral versetzt werden. Eine solche Modifizierung erhöht die Abduktorenspannung in der mittleren Standphase, wodurch sich die Lateralflexion des Rumpfes verringert (Abb. 19a–d).
Nach dem Wegfall eines Prothesenschaftes mit einem funktionssichernden Sitzbein-Containment ist die physiologische Bein-Becken-Rotation im Hüftgelenk wiederhergestellt, aber der Auffassung des Autors zufolge noch nicht vollumfänglich. Denn eine langjährige sitzbeinübergreifende Schaftgestaltung wird muskuläre Dysbalancen in den Hüftrotatoren (insbesondere Mm. glutei medius und minimus, M. piriformis, Mm. gemelli, M. obturatorius internus, M. tensor fasciae latae) und eine Elastizitätsminderung im Kapsel-Band-Apparat des Hüftgelenkes hinterlassen haben. An einer künstlichen Extremität ohne Torsionselement fehlen die sonst anatomisch vorhandenen torsionsfähigen Abschnitte (insbesondere anatomisches Kniegelenk und Tibia/Fibula auf dem Talus) distal der Amputationslinie. Gerade aus diesem Grund muss auch weiterhin oder auch erstmals ein Torsionselement in die Konfiguration der Exo-Prothese integriert sein. Daher empfiehlt der Autor den Einsatz – zumindest testweise im Rahmen der Aufbauoptimierung – von Torsionsadaptern, also axialen Rotationsdämpfern mit automatischer Rückstellung und einstellbarem Torsionswiderstandsmoment. Sensibel eingestellte torsionsgewährleistende Komponenten fördern auch die Muskelarbeit der hüftgelenksichernden Muskulatur, insbesondere bei Einleitung der Standphase, der Lastübernahme und der einseitigen Körperunterstützung in der mittleren Standphase. Da aber ein schwammiger, rotierender Auftritt einen Unsicherheitsfaktor darstellt und während der frühen Rehabilitationsphase ein zu hohes Maß an Konzentration erfordert, empfiehlt es sich, mit einem maximalen Widerstandswert zu beginnen.
Statikanalyse und Aufbauoptimierung
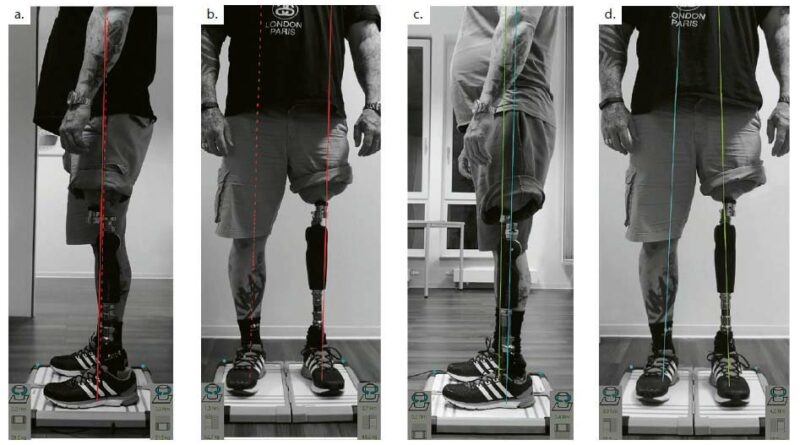
Nach einer 8- bis 12-wöchigen Rehabilitationsphase – je nach Reha-Fortschritt – sind eine apparative Statikanalyse und eine Aufbauoptimierung durchzuführen. Im Rahmen dieser Analysen zur Kontrolle der Belastungssituation wird eine Kraftmessplatte eingesetzt. Der exoskelettale Teil der TOPS-Versorgung ist dabei so auszurichten, dass die Krafteinleitungspunkte an beiden Füßen, die Belastungslinien und die Neigung der Kraftvektoren den biomechanischen Referenzwerten 8 entsprechen und dass die Projektionslinien auch möglichst seitengleich verlaufen. Der direkte Vergleich links/rechts ist wichtig, da die osseointegrierte Extremität jetzt eine ähnlich direkte Krafteinleitung erfährt wie die nicht amputierte Extremität (Abb. 20a–d).
Von mindestens gleicher Bedeutung ist eine Analyse der Dynamik. Diese wird bei definierter Gehstrecke mit wechselnden Gehgeschwindigkeiten und in fixierter Beobachtungsposition in beiden Betrachtungsebenen geprüft und digital aufgezeichnet und bewertet. Darüber hinaus sind ein direktes, nahes Mitlaufen mit dem Patienten und eine Bewertung aus wechselnden Distanzen und Perspektiven erforderlich. Die Expertise eines Ganganalytikers ist maßgebend, aber auch das subjektive Empfinden des Prothesenanwenders darf nicht unberücksichtigt bleiben. Experten für eine solche Ganganalyse können nur Mediziner, Physiotherapeuten und Techniker mit einer entsprechenden Zusatzqualifikation sein.
Fazit
Das Besondere des transkutanen osseointegrierten Prothesensystems gegenüber konventionell schaftgeführten Oberschenkelprothesen besteht darin, dass die Kraftübertragung nun zentral ins Skelett und nicht mehr nur randständig über den Prothesenschaft verläuft. Das TOPS zusammen mit dem exoskelettalen System lässt den Anwender eine sensorische und osseoperzeptive Rückkopplung erfahren. Diese zusätzlichen Informationen verbessern die alltägliche Nutzungsqualität. Ist zudem der Kopplungsabschnitt Brückenzylinder – Knieachse bzw. der gesamte prothetische Grundaufbau ausgewogen justiert und die Passteilauswahl adäquat, lässt sich laut der TOPS-Klientel des Autors die Exo-Prothese umso besser steuern und intuitiv belasten. Im weiteren Verlauf wird sich die Belastungsdauer linkes Bein/rechtes Bein angleichen und die Symmetrie während des Gangzyklus harmonisieren. Hieraus resultiert schließlich die Fähigkeit, sich nicht nur mit mittlerer bis hoher Gehgeschwindigkeit bei effizienter Schrittlänge fortzubewegen, sondern auch bei geringem Tempo trotz minimaler Schrittlänge über eine funktionelle Knieflexion beim Gehen zu verfügen. Diese Funktionalität erscheint auf den ersten Blick unwichtig, ist aber insbesondere beim Aufenthalt in engen Räumen und beengten Alltagsituationen von Bedeutung (Bewegung in Menschenansammlungen, im Fahrstuhl, im eng „verbauten“ Büro, im Werkstattbereich, in öffentlichen Verkehrsmitteln). Kann man in diesen Situationen in „Tippelschritten“ nicht knieflektierend gehen, so werden die erhaltene Seite und die gesamte Körpersymmetrie überlastet.
Vollumfänglich erfolgreich wird eine TOPS-Versorgung dann, wenn es mit diesem System gelingt, einen kontinuierlichen Muskelaufbau des Glutealareals zu erreichen und die unterschiedlich ausgeprägte Weichteildeszendenz – insbesondere bei voluminösen Stümpfen – aufzuhalten bzw. zu verzögern. Für die Zukunft wäre ein zusätzlicher Sicherheitsmechanismus wünschenswert, der den Femur-Implantat-Verbund auch bei kritischer anterior-posteriorer Biegelast bzw. bei Zug-Hebel-Belastungen schützt. Solche Kräfte treten im Falle eines abrupten Einknickens des Kniegelenkes auf – der Sturz wird durch den statischen Flexionsanschlag des Prothesenkniegelenkes abgefangen, was schlimmstenfalls eine periprothetische Fraktur zur Folge hat 9. Derartige Stürze sind jedoch glücklicherweise aufgrund der weitentwickelten Sensortechnik in den aktuellen prozessorgesteuerten Kniegelenken äußerst selten.
Das hier vorgestellte Endo-Exo-Prothesensystem (ILP) ist ein durchdachtes und weltweit bewährtes Prothesensystem 10; darüber hinaus bietet beispielsweise das schwedische OPRA-System in der nahen Zukunft ein enormes Gestaltungpotenzial.
Zu nennen ist hier das wegweisende Forschungsprojekt von Dr. Jörn Probst und Dr. Tobias Weigel vom Fraunhofer-Translationszentrum für Regenerative Therapien (TLZ-RT) in Würzburg in Zusammenarbeit mit Prof. Dr. Heike Walles, Otto-von-Guericke-Universität Magdeburg, und dem Bundeswehrkrankenhaus Berlin, vertreten durch Oberstarzt Prof. Dr. med. Christian Willy, zur Realisierung einer mechanisch belastbaren und bakteriendichten Verbindung zwischen Implantat und kutanem Gewebe. Zu erwähnen ist darüber hinaus die visionäre Forschungsarbeit von Prof. Dr. med. univ. Oskar Aszmann, Teamleiter des Klinischen Labors für Bionische Extremitätenrekonstruktion an der Universitätsklinik für Chirurgie der Medizinischen Universität Wien, und seinen Partnern in London, Genua, Massachusetts und Göteborg mit dem Projekt „Natural BionicS“, dem weltweit ersten bidirektionalen voll implantierten System, das Nervensignale in die Prothese schickt und wieder zurückleitet 11.
Danksagung
An dieser Stelle dankt der Autor dem unermüdlichen TOPS-Initiator und ‑Operateur Dr. med. Horst H. Aschoff, Leiter der Sektion Endo-Exo-Prothetik der Unfallchirurgischen Klinik der Medizinischen Hochschule Hannover, für sein Wirken zum Wohl der vielen ursprünglich „nicht prothesenfähigen“ Patienten und dafür, dass er uns Orthopädietechniker für diese Versorgungsform begeistern konnte. Ein besonderer Dank gilt dem Team um Oberstarzt Prof. Dr. med. Christian Willy und Oberfeldarzt Dr. med. Dennis Vogt, Klinik für Unfallchirurgie und Orthopädie, Zentrum für Septische und Rekonstruktive Chirurgie des Bundeswehrkrankenhauses Berlin, für die wertvolle Zusammenarbeit auf dem Gebiet der TOPS und weiterer spannender Versorgungsthemen.
Der Autor:
Gernot Kretschmer, OTM
Pro-Samed Sanitätshaus e. K.
Greifswalder Straße 154–156
10409 Berlin
Gernot.Kretschmer@pro-samed.de
Sprechstunde für TOPS und
Amputationsmedizin
in der Klinik für Orthopädie und Unfallchirurgie,
Septisch-rekonstruktive Chirurgie
im Bundeswehrkrankenhaus Berlin
Termine: +49 (0) 30 2841 – 1901
und 1903
endoexoberlin@Bundeswehr.org
Begutachteter Beitrag/reviewed paper
Kretschmer G. Exoskelettale Anbindung der Prothese an das Femurimplantat bei transfemoraler Amputation (Step 3) – eine Arbeitshilfe. Orthopädie Technik, 2021; 72 (8): 48–57
- Easypreg – ein Faserverbundwerkstoff zum Tiefziehen — 9. März 2026
- Konservative Versorgung einer adulten Skoliose mit einem modularen Bausatz – ein Versorgungsbeispiel — 6. März 2026
- Technologie und Funktionsweise des Prothesenkniegelenks Genium X4 — 13. Februar 2026
- Schröter P, Müller CH, Oelßner B. Transkutane osseointegrierte Prothesensysteme (TOPS). Orthopädie Technik,2020; 71 (8): 30–36
- van de Meent H, Leijendekkers RA, Warlé MC, Frölke JPM. Knochenverankerte osseointegrierte Prothesen für Patienten mit Ober- oder Unterschenkelamputation. Orthopädie Technik, 2019; 70 (8): 42–46
- Hebert JS, Rehani M, Stiegelmar R. Osseointegration for lower-limb amputation: a systematic review of clinical outcomes. JBJS Reviews, 2017; 5 (10): e10
- Schröter P, Müller CH, Oelßner B. Transkutane osseointegrierte Prothesensysteme (TOPS). Orthopädie Technik, 2020; 71 (8): 30–36
- Schröter P, Müller CH, Oelßner B. Transkutane osseointegrierte Prothesensysteme (TOPS). Orthopädie Technik, 2020; 71 (8): 30–36
- Schröter P, Müller CH, Oelßner B. Transkutane osseointegrierte Prothesensysteme (TOPS). Orthopädie Technik, 2020; 71 (8): 30–36
- Grundei H. Bewegung ist Leben – Das ESKA stieladaptierte Endo-Exo Prothesenversorgungskonzept. Anleitung für den Orthopädietechniker [Blattsammlung]
- Bellmann M, Blumentritt S, Pusch M, Schmalz T, Schönemeier M. Das 3D L.A.S.A.R. – eine neue Generation der Statik-Analyse zur Optimierung des Aufbaus von Prothesen und Orthesen. Orthopädie Technik, 2017; 68 (12): 18–25
- Bunke S, Wulff W, Kraft M. Risikoanalyse im Gebrauch einer knochenverankerten Gliedmaßenprothese. Orthopädie Technik, 2011; (10): 800–804
- Timmermann A, Grundei H. Das endostieladaptierte Exo-Prothesenversorgungskonzept „nach Dr. Grundei“. Erst- und Folgeversorgungen auch nach Jahrzehnten mit einer schaftgeführten Prothese. Orthopädie Technik, 2019; 70 (7): 22–25
- Sturma A, Gstöttner C, Salminger St, Aszmann OC. Osseointegration bei transhumeraler Amputation: Vorteile, Herausforderungen und Limitationen. Orthopädie Technik, 2020; 71 (8): 46–51