Einleitung
Die Rehabilitation traumatischer Amputation nach Arbeits- oder Wegeunfällen stellt Patienten und Behandler vor große Herausforderungen.
Wer eine traumatische Amputation erleidet, den trifft dies meist aus völliger Gesundheit und Arbeitsfähigkeit. Die Patienten sind häufig jung und stellen an ihre Rehabilitation und prothetische Versorgung hohe Ansprüche, sie möchten so schnell wie möglich nach dem Trauma an ihr bisheriges Leben anknüpfen. Der Wunsch zur Rückkehr in den Beruf und die soziale Rehabilitation im Familien- und Freundeskreis mit einer regelrecht sitzenden Prothese, die eine grösst mögliche Mobilität erlaubt, steht dabei im Vordergrund. Der Weg dorthin ist allerdings für viele Patienten schwierig, denn neben der Amputation gibt es vielfach weitere Verletzungen, die im Rahmen des Traumas aufgetreten sind. Die Verarbeitung des Traumas und die Anpassung an die neue Situation können von den meisten Patienten nicht ohne Hilfestellung bewältigt werden. In vielen Fällen sind klassische Rehabilitationseinrichtungen, sowohl ambulant als auch stationär, mit amputierten Patienten und ihren Bedürfnissen überfordert.
In unserer speziellen Prothesensprechstunde, die sowohl regelmäßig im Unfallkrankenhaus Berlin (ukb) als auch in der Unfallbehandlungsstelle Berlin (UBS) stattfindet, sehen wir jährlich mehr als 150 traumatisch amputierte Patienten, die gesetzlich unfallversichert sind. Neben eigenen Patienten, die wir nach dem stationären Aufenthalt betreuen, werden uns regelmäßig durch niedergelassene Ärzte, Kliniken oder die zuständigen Unfallversicherungsträger Betroffene in allen Phasen der Rehabilitation vorgestellt. Hierbei ist vielfach zu konstatieren, dass Patienten zwar eine hochmoderne Versorgung, z. B. mit computergestützten Exoprothesen, erhalten, deren technischen Möglichkeiten allerdings im Alltag nicht oder nur unvollständig umgesetzt werden können. Neben einer inadäquaten Versorgung können hier begleitende körperliche und/oder psychische Leiden des Amputierten ursächlich sein.
Basierend auf dieser Erkenntnis wurde in unserer Klinik eine spezielle Rehabilitationsmaßnahme konzipiert, die alle Teilaspekte der Wiedereingliederung eines Amputierten beachtet. Ziel ist es, medizinische, psychologische und technische Kompetenz an einem Ort und im Rahmen einer Rehabilitation abgestimmt auf die Bedürfnisse der amputierten Patienten anzubieten. Das Angebot der speziellen Rehabilitation im Unfallkrankenhaus Berlin richtet sich in erster Linie an gesetzlich unfallversicherte (Berufsgenossenschaften und Unfallkassen) und traumatisch amputierte Patienten.
Das Konzept
Seit Mai 2010 werden amputierte Patienten in kleinen Gruppen (max. 5 Teilnehmer) vom Abschluss der Interimsversorgung über alle weiteren Stufen für einen Zeitraum von drei Wochen rehabilitiert. Die Indikationen für eine Rehabilitation amputierter Patienten, im Folgenden kurz „Prothesenrehabilitation“ genannt, sind:
- frisch amputierte Patienten mit Interimsversorgung der unteren Extremität,
- Patienten mit Gang- und Balanceunsicherheiten,
- Patienten mit einem neuen Prothesensystem (z. B. MAS-Schaft, C‑Leg),
- Patienten mit Stumpfproblemen,
- Patienten mit chronischen Schmerzen (z. B. Rückenschmerzen) oder Phantomschmerzen.
Es handelt sich um eine semistationäre Rehabilitation. Die Teilnehmer werden in einem der beiden Gästehäuser des Unfallkrankenhauses Berlin untergebracht. Die Mahlzeiten werden in der Cafeteria eingenommen, die Strecken zu den einzelnen Anwendungen und Maßnahmen legen die Patienten eigenständig zurück. Grundvoraussetzung ist daher, dass Teilnehmer eine gewisse Selbstständigkeit und Mobilität aufweisen. Ziele der Prothesenrehabilitation sind:
- Sicherstellung einer regelrechten prothetischen Versorgung,
- Wiederherstellung oder Verbesserung der Mobilität des Amputierten,
- soziale und berufliche Rehabilitation,
- Vermeidung einer Pflegebedürftigkeit,
- Bildung von persönlichen Netzwerken.
Ärztliche und orthopädietechnische Betreuung
Zu Beginn der Reha-Maßnahme stellt sich der Patient in der Eingangsuntersuchung vor. Hier werden neben der ärztlich körperlichen Untersuchung des Patienten auch die Funktion, der Sitz sowie die Akzeptanz der Prothese durch den anwesenden Orthopädie-Techniker geprüft. Des Weiteren wird der Status der Mobilität durch den ebenfalls anwesenden Gangschultrainer/Physiotherapeuten erfasst. Gemeinsam mit dem Patienten werden die individuellen Ziele der Rehabilitation erarbeitet. Während der Reha wird in zweimal wöchentlich stattfindenen Reha-Visiten die Entwicklung des Patienten dokumentiert, ggf. werden die Ziele neu angepasst. Für den Erfolg der Reha ist es wesentlich, ein komplettes Bild über den Patienten zu erhalten, da weitere Verletzungen, posttraumatische Belastungsstörungen oder chronische Erkrankungen wie Diabetes mellitus oder pAVK das Ergebnis der Rehabilitation beeinträchtigen können. Falls nötig, werden weitere Fachdisziplinen wie etwa die Psychotraumatologie, Innere Medizin oder Schmerztherapie konsiliarisch hinzugezogen.
Mit der Orthopädie-Technik-Firma Epithetik Prothetik Orthetik Technik (EproTec), die sich auf dem Gelände des ukb befindet, besteht eine enge Kooperation. Schon im Rahmen der Eingangsuntersuchung erfolgt eine technische Beurteilung der prothetischen Versorgung durch die Fachleute. Bei Bedarf werden umgehend Nachbesserungen vorgenommen, evtl. kann auch eine Neuversorgung initiiert werden. Die Patienten können so während der gesamten Reha auf kurzem Weg Modifikationen an der Prothese vornehmen lassen, ohne dass Verzögerungen entstehen.
Das Abschlussgespräch findet wiederum mit allen Beteiligten statt. Hier werden weitere ambulante ärztliche und physiotherapeutische Maßnahmen, notwendige Hilfsmittelversorgungen sowie wichtige Schritte zur beruflichen Rehabilitation festgelegt.
Gangschule
Elementarer Bestandteil der Prothesenrehabilitation ist die Gangschulung. Zweimal täglich wird den Patienten im Gruppenunterricht unter Anleitung eines Physiotherapeuten ein sicheres und gutes Gangbild vermittelt (Abb. 1). Es hat sich hierbei gezeigt, dass gemischte Gruppen aus Teilnehmern verschiedener Rehabilitationsstadien durchaus hilfreich sind: „Tipps und Tricks“ werden leichter übermittelt, die Patienten motivieren sich gegenseitig.
Auch beim Alltagstraining auf dem Krankenhausgelände oder im öffentlichen Raum geben die erfahrenen Patienten ihre Kenntnisse weiter. Die Gangschule wird spielerisch durch sportliches Training wie beispielsweise Fußball, Basketball, Tischtennis ergänzt, regelmäßig kommt zum Balancetraining auch das Kick-Board zum Einsatz. Treppenlaufen (Abb. 2) wird ebenso trainiert wie das korrekte Fallen und Aufstehen.
Sporttherapie
Für eine erfolgreiche soziale und berufliche Rehabilitation ist eine gute allgemeine Fitness wichtig. Die Teilnehmer werden im Verlauf der Rehabilitation an verschiedene Sportarten herangeführt. Dadurch sollen sie motiviert werden, sportlich aktiv zu sein – auch oder gerade nach einer Amputation.
Neben der medizinischen Trainingstherapie an Sportgeräten ist das Schwimmen ein fester Bestandteil. Die Patienten agieren im Wasser ohne zusätzliche Prothesenlast und trainieren dabei die Rumpf- und Rückenmuskulatur. Eine – ebenfalls von einer Amputation – Betroffene unterstützt die Teilnehmer beim ersten Schwimmtraining und gibt individuelle Hilfestellung.
Weitere Bestandteile der Sporttherapie sind außerdem Pilates und Rückenschule zur Vermeidung von Haltungsschäden.
Entspannungstherapie
Als Ergänzung zu den sportlichen Aktivitäten werden im Rahmen der Entspannungstherapie Techniken der Progressiven Muskelrelaxation und des Autogenen Trainings vermittelt. Das Qi Gong Training dient sowohl als Balance- und Bewegungstraining als auch zur Entspannung. Zusätzlich wurde Reiki in das Reha-Programm integriert 1. Mit den Anwendungen sollen die Selbstheilungskräfte des Patienten aktiviert werden. Die genannten Therapieformen finden bei den Teilnehmern großen Anklang.
Schulung und Vorträge
Die Patienten werden durch eine Amputation mit neuen Fragen und Problemen konfrontiert. Diese reichen vom Umgang mit der Prothese, den technischen Möglichkeiten einer prothetischen Versorgung, allgemeinen Fragen zur Nutzung der Prothese bis hin zum Umgang mit sozialen, beruflichen, versicherungsrechtlichen und behördlichen Problemen. In verschiedenen Vorträgen, die von den Ärzten, Orthopädie-Technikern und Sozialarbeitern gehalten werden, kommt es zum konstruktiven Meinungsaustausch. Weiterhin werden den Teilnehmern in Workshops Grundlagen der gesunden Ernährung näher gebracht und diese auch praktisch in einer Lernküche umgesetzt.
Ein weiterer fester Bestandteil des Rehabilitations-Programms ist die Betreuung der Patienten durch ebenfalls amputierte Botschafter der Stiftung „myhandicap“ (www.myhandi cap.de). Den Teilnehmerinnen und Teilnehmern wird so die Möglichkeit gegeben, ihre eigene Situation „auf Augenhöhe“ zu besprechen, Hilfestellungen und Anregungen können so leichter angenommen werden.
Psychotraumatologische Betreuung
Bei Amputierten besteht ein erhöhtes Risiko für das Auftreten von Angsterkrankungen und Depressionen. Letztere Erkrankung findet sich bei 16 % der Normalbevölkerung, hingegen bei Patienten mit Amputation der unteren Extremität in 21–35 % der Fälle 2. Eine psychische Erkrankung kann den Heilungsverlauf nach einer Amputation nachhaltig beeinträchtigen, die Rehabilitation erschweren oder sogar unmöglich machen. Aus diesem Grund wird versucht, zu Beginn der Maßnahme psychische Erkrankungen zu diagnostizieren und entsprechende therapeutische Schritte einzuleiten. Bei Bedarf wird eine ambulante, ggf. auch stationäre Therapie aus der Rehabilitation heraus eingeleitet.
Wissenschaftliche Begleitung
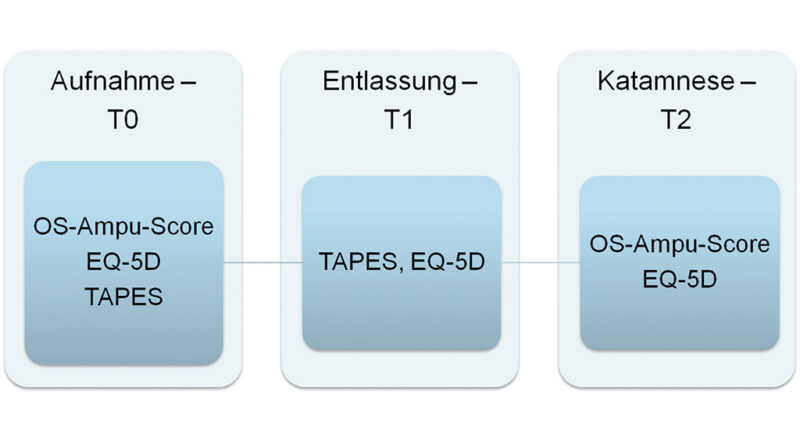
Von Beginn an wird die Prothesen-Rehabilitation wissenschaftlich begleitet. Im Rahmen der Eingangsuntersuchung werden zahlreiche Parameter wie Alter, Geschlecht, Amputationshöhe und Zeitpunkt der Amputation sowie Begleitverletzungen und Nebenerkrankungen erfasst. Zusätzlich kommen etablierte Scores und Fragebögen zum Einsatz, die den Mobilitätsgrad der Patienten sowie deren Lebensqualität abbilden. Diese Befragungen werden nach der Erstuntersuchung im Verlauf zu definierten Zeitpunkten wiederholt, um so einen Effekt der Rehabilitations-Maßnahme zu dokumentieren. Folgende Messinstrumente werden verwendet:
Amputations-Score zur Einteilung in die Mobilitätsklassen 1–5
Ein ermittelter Punktwert gibt Auskunft über den Mobilitätsgrad. Der resultierende Aktivitätsgrad reicht von „nicht gehfähig“ (Mobilitätsklasse 1) bis „uneingeschränkter Außenbereichsgeher mit besonders hohen Ansprüchen“ (Mobilitätsklasse 5) 3.
TAPES („Trinity amputation and prosthesis experience scales“)
Dieser Fragebogen beschäftigt sich speziell mit dem Verlust der unteren Extremität. Dabei erhält man durch die Abfrage der Dimensionen
- Psychologische Anpassung (TAPES 1),
- Aktivitätseinschränkung (TAPES 2),
- Zufriedenheit mit der Prothese (TAPES 3),
ein umfassendes Bild über die psychosoziale Anpassung des Patienten an die veränderte Lebenssituation 4.
EQ-5D der EuroQol-Gruppe
Der von der EuroQol-Gruppe entwickelte EQ-5D ist ein Gesundheitsfragebogen zur Abbildung der Lebensqualität. Der aktuelle Gesundheitszustand wird anhand der fünf Dimensionen
- Beweglichkeit,
- selbstständige Versorgung,
- allgemeine Tätigkeiten,
- Schmerzen / körperliche Beschwerden,
- Angst und Niedergeschlagenheit,
abgebildet. Zusätzlich schätzt der Patient seinen Gesundheitszustand auf einer Scala von 1–100 ein. Die Antworten auf die fünf Fragen des EQ-5D ermöglichen die Zusammenfassung der Ergebnisse zu einem Indexwert, welcher gesundheitsökonomisch relevante Bewertungen der verschiedenen Gesundheitszustände möglich macht 5.
Bei der Aufnahme wurden der Amputations-Score, der EQ-5D sowie der TAPES erhoben. Am Entlassungstag wurde von den Teilnehmern erneut der TAPES und der EQ-5D ausgefüllt. Weiterhin wurden mindestens 6 Wochen nach Beendigung der Rehabilitationsmaßnahme der Amputations-Score sowie der EQ-5D neuerlich erfasst (Abb. 3) 6.
Erste Ergebnisse
Im Zeitraum von Mai 2010 bis April 2012 haben 69 (63 männlich, 6 weiblich) Betroffene an der semistationären Prothesenrehabilitation des ukb teilgenommen. Das mittlere Alter lag bei 53,5 Jahren (18 – 80 Jahre). Bei 64 Patienten war ein Trauma im Rahmen eines Arbeits- oder Wegeunfalls die Ursache für eine primär durchgeführte Amputation, 4 Patienten erlitten während des Krankheitsverlaufes eine Osteomyelitis, aufgrund derer die Amputation erfolgte. Ein Patient musste wegen eines Plattenepithel-Karzinoms, deren Entstehung auf eine berufsbedingte Noxe zurückzuführen war, amputiert werden.
Bei 8 Patienten bestand eine Mehrfachamputation. Im Einzelnen fanden sich 2 Patienten mit Hüftgelenksexartikulation, 31 Patienten mit Oberschenkelamputation, 5 Kniegelenksexartikulierte, 29 Patienten mit Unterschenkelamputation und 10 Patienten mit Amputation des Vor- oder Mittelfußes.
Bei 23 Teilnehmern lag die Amputation weniger als ein Jahr zurück, bei 46 mehr als ein Jahr. Zu Beginn der Rehabilitation waren 12 Patienten mit einer Interimsversorgung ausgestattet, die übrigen 57 Patienten waren bereits definitiv mit einer Prothese versorgt.
Für 14 Patienten war die Prothesenrehabilitation im ukb die erste (semi)-stationäre Rehamaßnahme nach der Amputation, bei 28 Patienten wurde die Reha zur Verbesserung des Gangbildes bei schon länger bestehender Prothesenversorgung durchgeführt. 18 Patienten traten die Rehabilitation mit einer Neuversorgung an, bei 8 Patienten wurde die Versorgung durch ein Passteil (C‑Leg, MAS-Schaft) ergänzt. 2 Patienten führten die Rehamaßnahme mit dem Ziel der Vermeidung von Pflegebedürftigkeit durch.
66 der 69 Patienten, die an der Prothesenreha teilnahmen, waren gesetzlich unfallversichert. Die Private Krankenversicherung übernahm bei 2 Patienten die Kosten, die Rentenversicherung war nach vorheriger Einzelfallprüfung der Kostenträger für einen Patienten zuständig.
Amputations-Score
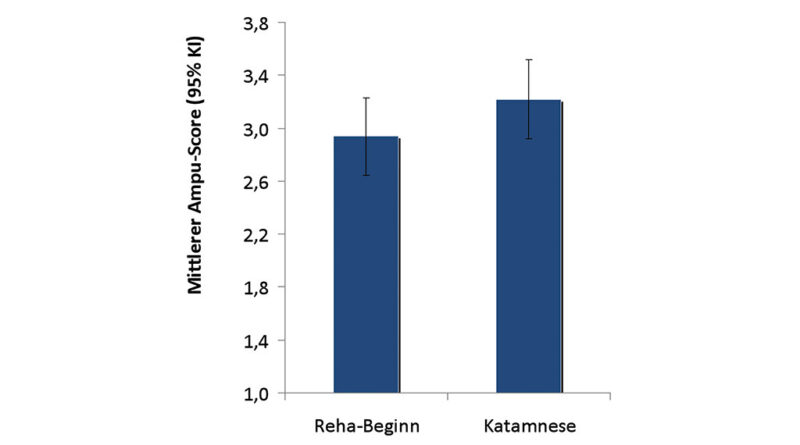
Bei der Erhebung des Amputationsscores zeigte sich zu Beginn der Rehamaßnahme ein mittlerer Mobilitätsgrad von 2,94. Zum Katamnesezeitpunkt konnte der mittlere Mobilitätswert auf 3,22 verbessert werden (Abb. 4).
TAPES
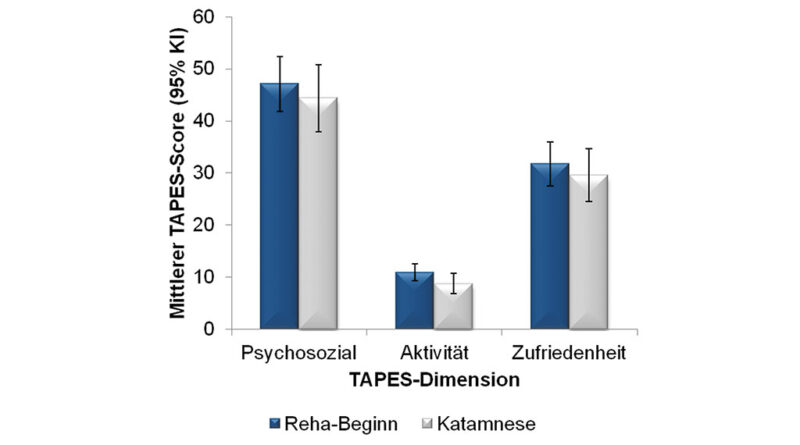
Erreicht man beim TAPES 1 (psychosoziale Anpassung) einen hohen Punktwert (maximal 51 Punkte möglich), so ist von einer guten psychosozialen Anpassung auszugehen. Bei der Eingangsuntersuchung wurde ein mittlerer Wert von 47,09 Punkten ermittelt, am Ende der Prothesenrehabilitation von 44,35 Punkten. Zwar ist damit nominell ein schlechterer Punktwert festgestellt worden, jedoch sind diese Ergebnisse bei noch geringer Fallzahl nicht als endgültig anzusehen. Mehr noch bedingt dieser vergleichsweise geringe Unterschied keinen signifikanten Unterschied in der psychosozialen Anpassung.
Bei der Ermittlung der Aktivitätseinschränkung (TAPES 2) bedeutet ein hoher Punktwert (24 Punkte) eine deutliche Einschränkung der Aktivität für den Patienten. Von keiner Einschränkung der Aktivität kann man ausgehen, wenn der Patient bei der Beantwortung der Fragen 0 Punkte erreicht. Zu Beginn der Rehabilitation lag dieser Wert bei unserem Patientengut bei mittleren 10,98 Punkten und reduzierte sich zum Ende auf mittlere 8,82 Punkte.
In Bezug auf den TAPES 3 bedeutet eine hohe Punktzahl (50 Punkte) eine gute Zufriedenheit mit der Prothese. Unsere Ergebnisse zu Beginn (Mittelwert 31,80 Punkte) und Ausgang (Mittelwert 29,60 Punkte) der Rehabilitation zeigten ebenfalls ähnliche Werte. Für die erhobenen Werte konnten keinerlei Signifikanzen ermittelt werden. Die ermittelten TAPES-Werte werden zum jetzigen Zeitpunkt als Trends gewertet (Abb. 5).
EQ-5D-Index
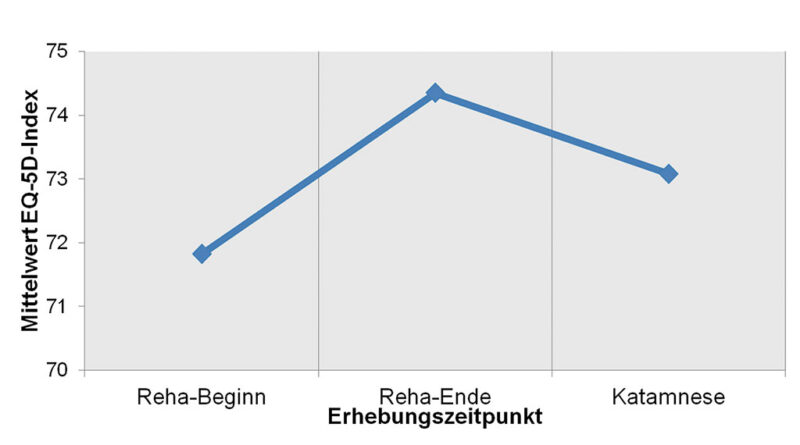
Der Ausgangswert des EQ-5D-Index wurde im Mittel mit 72 Punkten ermittelt und steigerte sich zum Ende der Rehabilitation auf mittlere 74 Punkte. Mindestens 6 Wochen nach dem Rehaende fiel der Wert auf 73 ab, was allerdings weiterhin über dem ermittelten Wert bei der Eingangsuntersuchung der Prothesenrehabilitation lag. Der höchstmögliche EQ-5D-Indexwert, welcher für den bestmöglichen Gesundheitszustand steht, ist 100 (Abb. 6).
Zusammenfassung
Die Behandlung und Rehabilitation von Patienten mit einer traumatischen Amputation ist umfangreich und anspruchsvoll. Die Überzahl der Betroffenen ist jung, sportlich und beruflich aktiv. Neben medizinischen und orthopädietechnischen Aspekten sind auch eine gezielte psychologische und soziale Betreuung von hoher Wichtigkeit – insbesondere im Rahmen der Rehabilitation. Bis zum heutigen Zeitpunkt existierte keine spezifische Rehabilitationsmaßnahme für traumatisch amputierte Patienten. Eine verlängerte Krankheitsdauer und oft unbefriedigende Rehabilitationsergebnisse waren die Folge.
Mit der semistationären Prothesenrehabilitation im Unfallkrankenhaus Berlin wurde eine innovative Rehabilitationsmaßnahme entwickelt, die es ermöglicht, in einem umschriebenen Zeitrahmen und unter Nutzung eines abgestimmten Konzeptes mit interdisziplinärer Beteiligung, diese Lücke zu schließen. Erste wissenschaftliche Ergebnisse sind viel versprechend.
Für die Autoren:
Insa Matthes
Unfallkrankenhaus Berlin
Verein für Berufsgenossenschaftliche Heilbehandlung e. V.
Warener Str. 7
12683 Berlin
Insa.Matthes@ukb.de
Begutachteter Beitrag/Reviewed paper
Matthes I, Thielemann K, Ekkernkamp A. Die semistationäre Prothesenrehabilitation – Eine erste Analyse eines neuen Konzeptes zur Rehabilitation amputierter Patienten. Orthopädie Technik, 2013; 64 (2): 46–50
- Prothesenversorgung nach transhumeraler Osseointegration mit Pattern-Recognition-Steuerung – Fallbericht einer Systemumstellung — 14. Februar 2026
- Technologie und Funktionsweise des Prothesenkniegelenks Genium X4 — 13. Februar 2026
- Ein engagierter Leistungssportler mit Hemiparese und der Einsatz sensomotorischer Fußorthesen (SMFO) — 12. Februar 2026
- Matthes I, Thielemann K, Matthes G, Stengel Dr, Ekkenkamp A. Semistationäre Prothesenrehabilitation. Innovatives Konzept zur Rehabilitation amputierter Patienten. Trauma und Berufskrankheiten 2011; (3): 1–5
- Greiner W, Claes C. Der EQ-5D der EuroQol-Gruppe. In: Schöffski O, Graf von der Schulenburg JM (Hrsg.) Gesundheitsökonomische Evaluation, 3. Auflage, Springer, Berlin, Heidelberg, 2007
- Thoele P, Boltze HW. Oberschenkel-Amputations-Score, Orthopädie-Technik 2003; 44 (5): 32
- Gallagher P, MacLachlan M. Development and psychometric evaluation of the
trinity amputation and prosthesis experience scales (TAPES). Rehabil Psychol 2000; 45 (2): 130–154 - Thielemann K. Evaluation der Rehabilitation – Eine empirische Analyse der Auswirkungen der Rehabilitationsmaßnahmen auf Rehabilitanden mit Amputationen der unteren Extremitäten. Masterarbeit an der Alice-Salomon-Hochschule Berlin, 2011
- Greiner W, Claes C. Der EQ-5D der EuroQol-Gruppe. In: Schöffski O, Graf von der Schulenburg JM (Hrsg.) Gesundheitsökonomische Evaluation, 3. Auflage, Springer, Berlin, Heidelberg, 2007