Einleitung
Die große Bandbreite von korrigierenden, wachstumslenkenden bzw. entlastenden orthopädischen Hilfsmitteln wirft je nach spezifischer Einsatzindikation unterschiedliche Fragestellungen auf. Eine gute Patientencompliance ist aber bei allen orthopädischen Hilfsmitteln Voraussetzung einer erfolgreichen Behandlung. „Nur eine getragene Skolioseorthese entfaltet ihre Wirkung“ – diese Alltagsweisheit des Orthopädie-Technikers bringt die Problematik der Orthesenbehandlung auf den Punkt.
Zur Dokumentation bzw. Evaluierung von Patientenmessdaten kommen heute z. B. Druckmesssysteme, Videoanalysen, Rasterstereografie und Röntgenaufnahmen routinemäßig zum Einsatz. Diese medizintechnischen Hilfsmittel dienen dazu, objektive Messdaten zu erzeugen. Die Beurteilung der Tragezeit bei Studien oder im klinischen Alltag basiert aber bis zum heutigen Tag meist auf subjektiver Einschätzung oder auf wenig zuverlässiger Eigenauskunft der Patienten 1.
Ein erfahrener Orthopädie-Techniker bzw. Arzt kann zwar schnell sehen, ob ein Hilfsmittel häufig oder kaum getragen wurde. Eine unregelmäßige oder abnehmende Tragezeit (Therapiemüdigkeit) ist aber mit dieser Methode kaum zu erkennen. Dadurch fehlen uns wertvolle Informationen, die bei der täglichen Patientenversorgung eine wesentliche Verbesserung darstellen würden.
Es kann angenommen werden, dass durch das Vorliegen objektiver Tragezeitangaben ein Dialog mit dem Patienten über eventuell vorliegende Tragehindernisse wie z. B. Druckstellen, mangelhafte Optik oder schlechtes Handling stattfinden kann und Probleme schneller behoben werden können 2. Ein konstruktives Gespräch mit dem Patienten ist weitaus schwieriger, wenn es auf vagen Vermutungen basiert, als wenn klare Daten vorliegen. Das objektive Wissen um die Tragezeit sollte aber keinesfalls als Druckmittel gegenüber dem Patienten benutzt werden, sondern vielmehr als qualitätssichernde Maßnahme der Behandlung und der eigenen Arbeit betrachtet werden.
Beschreibung des Tragezeitmonitorsystems Orthotimer®
Ziel war es, ein möglichst genaues und praxisnahes Zeitmonitoringsystem für den klinischen und wissenschaftlichen Alltag zu entwickeln. Es sollte sich leicht in die unterschiedlichen orthopädischen Hilfsmittel integrieren und sich im klinischen Alltag einfach handhaben lassen.
Das Tragezeitdokumentationssystem besteht aus drei Komponenten: einem Auslesegerät, einer Software und einem Mikrosensor. Der Mikrosensor misst und speichert im orthopädischen Hilfsmittel Temperatur, Uhrzeit und Datum. Die Software wertet je nach der gemessenen und gespeicherten Temperatur die Tragezeit des orthopädischen Hilfsmittels aus. Mithilfe der RFID-Technologie (Radio Frequency Identification) wird der Speicher des Mikrosensors drahtlos ausgelesen und grafisch am Monitor des Computers dargestellt. Die gespeicherten Daten ermöglichen eine Gegenüberstellung der tatsächlichen Tragedauer mit den empfohlenen Tragezeitvorgaben.
Thermosensor und drahtloses Auslesegerät
Der 13 × 9 × 5 mm kleine, staub- und wasserdichte Mikrosensor (Abb. 1) wird durch das Auslesegerät aktiviert. Sobald er aktiviert ist, wird die im Sensor integrierte Batterie zugeschaltet und die Messungen gestartet. Dabei misst der Sensor im 15-Minuten-Rhythmus rund um die Uhr die Temperatur und dient somit als „time locker“. Die maximale Speicherkapazität des Mikrosensors beträgt 100 Tage – dann ist der Ringspeicher voll, und die Daten müssen auf den Computer überspielt werden. Sind die Daten vom Sensor auf den Computer übertragen, stehen erneut 100 Tage Speicherkapazität zur Verfügung. Die Batterielebensdauer des Mikrosensors nach der drahtlosen Aktivierung beträgt mindestens 18 Monate.
Jeder Sensor ist mit einer weltweit einzigartigen ID-Nummer ausgestattet, die sich nach der Registrierung des Sensors mit dem Patientennamen verbindet. Danach kann der Patient nicht mehr von der ID-Nummer des Sensors getrennt werden. Wann immer das Auslesegerät an den Sensor gehalten wird, zeigt er den Patientennamen und die ID-Nummer des Patienten in der Software an. Dadurch ist gewährleistet, dass beim Auslesevorgang automatisch der richtige Patient dem korrekten Mikrosensor zugeordnet wird.
Das drahtlose Auslesegerät (Abb. 2) ist mit einem handelsüblichen USB-Stecker ausgestattet und dient der Übertragung der Messdaten vom Mikrosensor zur Software. Der Übertragungsprozess ist in wenigen Sekunden abgeschlossen; die Tragezeitdokumentation kann am Computer gemeinsam mit dem Patienten analysiert und besprochen werden.
Software zur Analyse von Tragegewohnheit und Tragezeit
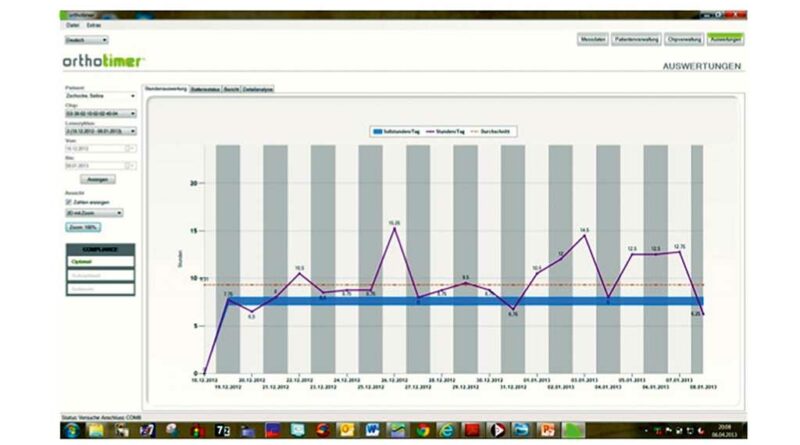
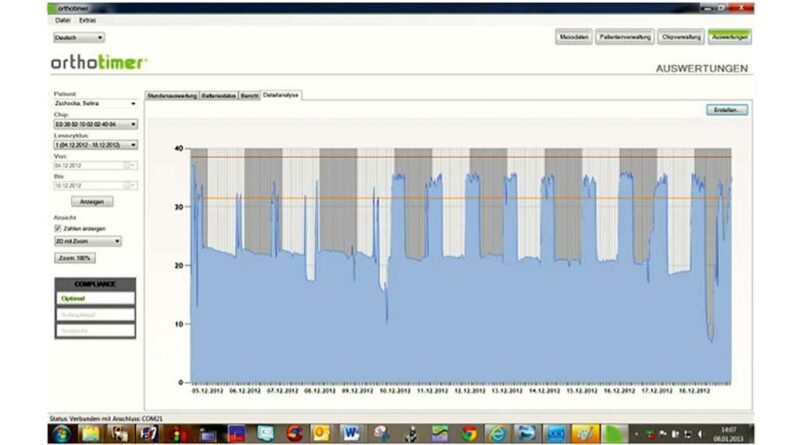
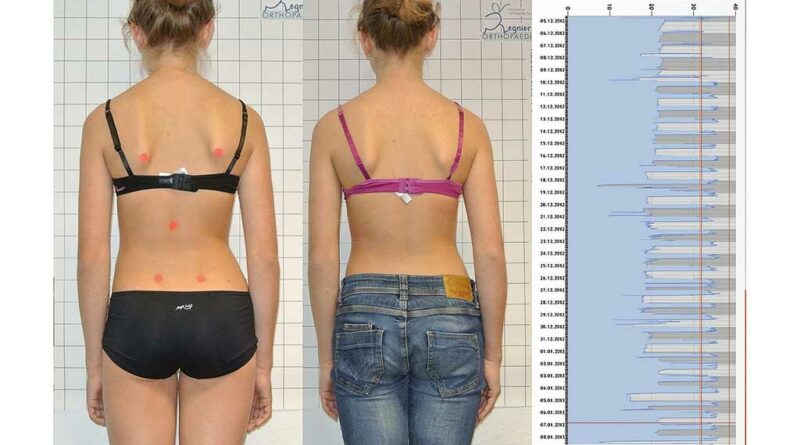
Die Software dient einerseits zur Steuerung des Mikrosensors, andererseits der Darstellung und Verwaltung der Patientendaten. Die Tragezeit wird in unterschiedlichen Charts dargestellt. Dabei kann zwischen einer Trageübersicht in Stunden pro Tag und einer Detailansicht, bei der die genaue Tragezeit mit Datum und Uhrzeit angezeigt wird, gewählt werden (Abb. 3 u. 4). Je nach Wunsch des Anwenders kann ein Gesamt-Tragezeit-Überblick oder ein einzelner individuell ausgesuchter Zeitausschnitt aus dem gesamten Monitoringzeitraum betrachtet werden.
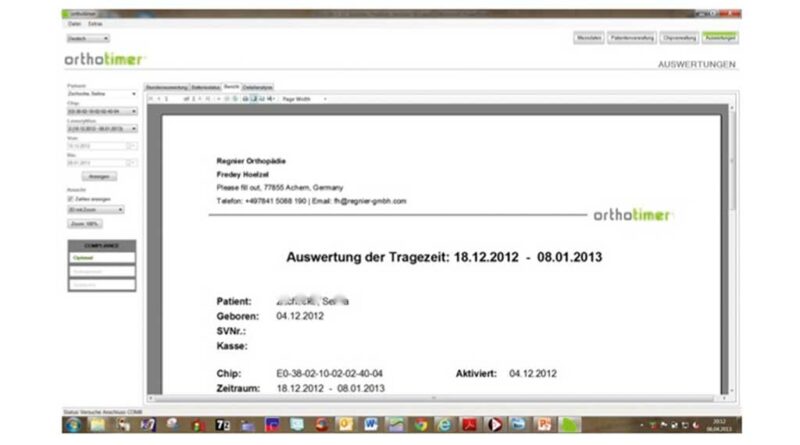
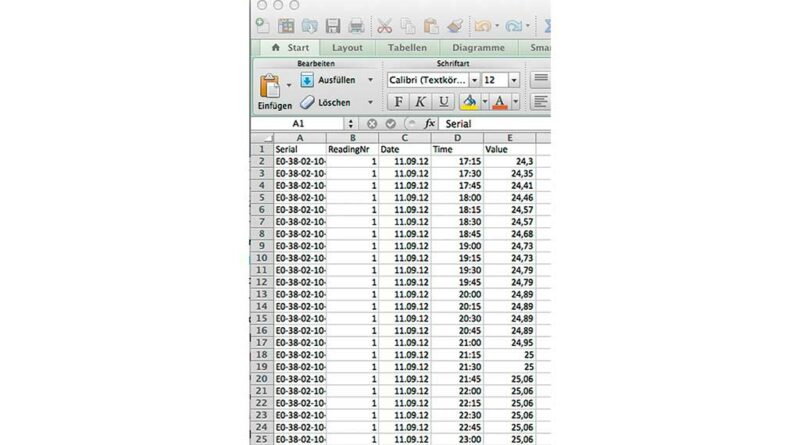
Die Auslesedaten werden nach jedem Auslesevorgang innerhalb der Software nahtlos miteinander verknüpft, um ein lückenloses Bild der gesamten Tragezeit zu erhalten. Mit der Funktion „Rohdaten erstellen“ können die Messdaten in eine Excel-Datei übertragen werden (Abb. 6) und für wissenschaftliche Studien weiterverarbeitet werden. Einfacher geht es mit der für den klinischen Alltag gedachten Funktion „Bericht“; hiermit lässt sich ein Überblicksbericht über die Tragezeit des Patienten erstellen (Abb. 5). Dieser kann dann dem Patienten oder Arzt zur Verfügung gestellt werden.
Einbau des Sensors in das Hilfsmittel
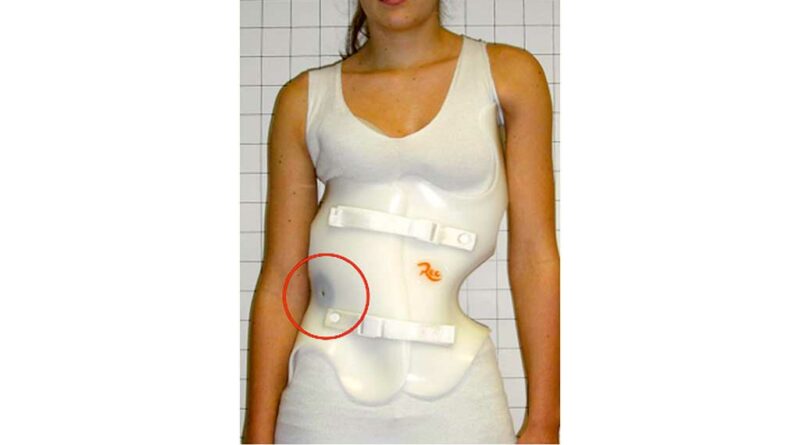
Die geringe Größe des Sensors lässt einen Einsatz in den unterschiedlichsten Hilfsmitteln zu. Es gibt viele Möglichkeiten, den Sensor in das Hilfsmittel zu integrieren. Die vielfältigen orthopädischen Hilfsmittel verlangen unterschiedliche Vorgehensweisen wie z. B. Einschäumen, Einkleben oder Einnähen (Abb. 7a, b u. Abb. 8). Der Mikrosensor kann bei Bedarf auch direkt in das Hilfsmittel einlaminiert werden. Entstehen höhere Temperaturen wie beim Tiefziehen von Polyethylen und Polypropylen, ist es ratsam, einen Sensordummy zu verwenden, der nach dem Tiefziehvorgang gegen den Mikrosensor ausgetauscht und mit dem Hilfsmittel verklebt wird (Abb. 9).
Es empfiehlt sich, den Thermosensor möglichst körpernah einzubauen, damit er an den Körper gepresst wird. Direkter Hautkontakt zwischen Patient und Sensor ist nicht unbedingt nötig; dieser kann ohne Weiteres unter einem dünnen Polstermaterial eingearbeitet sein. Es sollte aber darauf geachtet werden, dass das Polstermaterial nicht zu dick über dem Mikrosensor liegt, damit kein Isolierungseffekt zwischen Patient und Sensor stattfindet – das Material könnte sonst die Messdaten verfälschen.
Therapiezeitüberwachung und Qualitätssicherung
Auf den ersten Blick könnte man meinen, eine elektronische Tragezeitaufzeichnung diene hauptsächlich der Therapiezeitüberwachung des Patienten (Abb. 10). Dieser Aspekt ist sicherlich ein wichtiger Teil der Idee; die Tragezeitmessung sollte aber auch als Hilfe für eine verbesserte Qualitätssicherung der eigenen Arbeit gesehen werden 3. Wenn zum Beispiel bei guter Tragezeit das Ergebnis der Behandlung nicht zufriedenstellend ist, kann der Behandler schneller reagieren und gegebenenfalls das Behandlungsschema oder das Hilfsmittel modifizieren.
Manipulationsmöglichkeiten
Das System unterscheidet zwischen Körpertemperatur (29,0 C° bis 38,5 C°, variabel einstellbar) als „getragen“ und der Umgebungstemperatur (< 29,0 C°, > 38,5 C°) als „nicht getragen“. Theoretisch könnte der Patient den Versuch unternehmen, die tragezeitrelevanten Temperaturen zu simulieren. Es bedarf aber eines erheblichen technischen Aufwandes und hoher Kreativität des Patienten, den Sensor über einen längeren Zeitraum zu manipulieren. Um die Manipulation zu erschweren, verwendet der Verfasser des Artikels bei Studien Siegeletiketten, mit denen er das Herauslösen des Sensors aus dem Hilfsmittel erkennbar macht. Aber letztlich ist es das Beste, den Patienten „mit ins Boot zu holen“.
Patientenakzeptanz der Tragezeitmessungen
In einer Fragebogenstudie von Schott/Göz 2010 wurde ermittelt, dass eine elektronische Tragezeitüberwachung bei einer herausnehmbaren Apparatur zur Kieferkorrekturbehandlung von den Patienten besser akzeptiert wird, wenn diese verstehen, dass sich dadurch die Behandlungszeit optimieren oder gar reduzieren lässt. Wichtig für die Akzeptanz war somit, dass der Patient den Nutzen der elektronischen Tragezeitmessung erkennen konnte, um den gesteigerten Therapievorteil zu nutzen 4.
Eine gute Patienten-Behandler-Kommunikation ist Grundvoraussetzung für eine erfolgreiche Therapie. Die Möglichkeit, mit dem Patienten die Tragezeit sachlich zu besprechen und nicht auf Vermutungen anhand von Tragespuren am Hilfsmittel angewiesen zu sein, hat sich im Dialog mit den Patienten als positiv erwiesen. Der Einsatz der Tragezeitmessung sollte vom gesamten Behandlungsteam als Teil einer verbesserten Therapiebegleitung betrachtet und aktiv als motivierender Aspekt in die Therapie integriert werden.
Eine weitere Studie von Miller/Franzone konnte einen positiven Effekt der Tragezeitmessung auf die Patientencompliance bei Skoliosepatienten nachweisen, die mit Orthesen versorgt wurden. Dabei schnitt die Gruppe, die wusste, dass die Tragezeit gemessen wurde, signifikant besser ab als die Kontrollgruppe, die nicht über die Tragezeitmessung informiert wurde 5.
Ausblick
Studien, bei denen Hilfsmittel involviert sind, wird häufig vorgeworfen, dass die nicht nachgewiesene Therapietreue der Probanden die Aussagekraft der Studie einschränkt. Durch ein konsequentes Tragezeitmonitoring bei Hilfsmittelstudien könnte dieser Kritikpunkt entkräftet und den Studien eine deutliche Aufwertung beschert werden. Aber auch im klinischen Einsatz kann eine Tragezeitmessung bei sogenannten zeitkritischen Orthesenversorgungen, wie sie bei Diabetes, Skoliose, Hüftdysplasie, Plagiocephalie und Frakturen vorkommen, sinnvoll sein. Eine Tragezeitaufzeichnung könnte bei den oben genannten Indikationen das Patientenmanagement wesentlich verbessern. Es wäre daher wünschenswert, wenn die Tragezeitmessung, wie es in den letzten Jahren mit Druckmessung und Ganganalyse geschehen ist, Eingang in den klinischen Alltag finden würde.
Der Autor:
Matthias Roller OTM, MSc
Rollerwerk-Medical
Trogenstraße 6
72336 Balingen
matthias.roller@rollerwerk-medical.eu
Begutachteter Beitrag/Reviewed paper
Roller M. Beschreibung eines Systems zur Messung der Tragezeit orthopädischer Hilfsmittel. Orthopädie Technik, 2013; 64 (12): 22–27
- Prothesenversorgung nach transhumeraler Osseointegration mit Pattern-Recognition-Steuerung – Fallbericht einer Systemumstellung — 14. Februar 2026
- Technologie und Funktionsweise des Prothesenkniegelenks Genium X4 — 13. Februar 2026
- Ein engagierter Leistungssportler mit Hemiparese und der Einsatz sensomotorischer Fußorthesen (SMFO) — 12. Februar 2026
- Havey R, Gavin T, Patwardhan A, Pawelczak S, Ibrahim K, Andersson GB, Lavender S. Reliable and Accurate Method for Measuring Orthosis Wearing Time. Spine 2002; 27 (2): 211–214
- Dannehl D. (Un-)geliebte Orthesen. Untersuchungen des Therapieverhaltens bei Knie- und Sprunggelenkorthesen. MTDialog 2012; 38 (5): 56–58
- Miller DJ, Franzone JM, Matsumoto H, Gomez JA, Avendaño J, Hyman JE, Roye DP Jr, Vitale MG. Electronic monitoring improves brace-wearing compliance in patients with adolescent idiopathic scoliosis. A Randomized Clinical Trial. Spine 2012; 37 (9): 717–721
- Schott TC, Göz G. Anwendungsorientierte Charakteristika der neuen mikroelektronischen Sensoren Smart Retainer® und TheraMon® für die Tragezeitmessung in der Kieferorthopädie. J Orofac Orthop 2010; 71 (5): 339–347
- Miller DJ, Franzone JM, Matsumoto H, Gomez JA, Avendaño J, Hyman JE, Roye DP Jr, Vitale MG. Electronic monitoring improves brace-wearing compliance in patients with adolescent idiopathic scoliosis. A Randomized Clinical Trial. Spine 2012; 37 (9): 717–721