Einleitung
Die Wundversorgung nach Amputation an der unteren Extremität wird in der Baumrainklinik nach den Vorgaben eines zertifizierten Wundmanagements durchgeführt. Die Vorgaben richten sich streng nach den Leitlinien der Deutschen Gesellschaft für Wundheilung und Wundbehandlung DGfW 1 und den Beschlüssen der Helios Fachgruppe Wundmanagement. Da die Amputation ein nicht vorhersehbares Ereignis ist und den Patienten wie ein Trauma trifft, ist sie psychologisch betrachtet eine „posttraumatische Belastungsstörung“. Zum psychischen Auffangen, Führen und Stabilisieren des Amputierten sowie zur regelhaften orthopädietechnischen Versorgung nach Beinamputation wünscht die Baumrainklinik eine Aufnahme der Patienten so zeitig wie möglich nach der Amputation, am besten am 10. bis 12. post-operativen Tag. Leitliniengerecht sollte der Amputierte auch bei nicht geschlossenen Wundverhältnissen ohne Beinprothese in der Klinik aufgenommen werden. Hier richtet sich das Ärzteteam nach der S1-Leitlinie der AWMF „Rehabilitation nach Majoramputation an der unteren Extremität“ 2.
Robert Koch und die Staphylokokken
Emil von Behring bezeichnet das Jahr 1878 als das „Geburtsjahr der medizinischen Parasitologie“, da durch die Publikation: „Untersuchungen über die Aetiologie der Wundinfektionskrankheiten“ von Robert Koch die Grundlage einer neuen Lehre von den Infektionskrankheiten geschaffen wurde. Ausgangspunkt dieses Aufsatzes waren die mikrobiologischen Untersuchungen eitrigen Wundsekrets des Nobelpreisträgers Robert Koch. Koch fand im Wundsekret kokkenförmige Bakterien – die Staphylokokken. Aufgrund seiner Farbstoffbildung bei der Anzüchtung auf Nährböden erhielt dieses Bakterium den Namen „Staphylococcus aureus“. Erst 1882 stellte Koch seine Entdeckung des „Tuberkelbakteriums“ vor.
Was ist eine Wunde?
Eine Wunde ist definiert als eine Gewebedurchtrennung von Haut, Schleimhäuten oder Organen 3. Sie ist eine Trennung des Gewebszusammenhangs an äußeren und inneren Körperoberflächen mit oder ohne Gewebsverlust. Sie kann durch äußere Gewalt (Trauma, Operation und ähnliches) verursacht sein, aber auch als alleinige Folge einer Krankheit entstehen (Diabetes mellitus, Osteiitis oder andere).
Die einfache Wunde ist auf die Haut begrenzt. Sie stellt eine Verletzung von Haut und Unterhaut (Fettschicht), gegebenenfalls mit Beteiligung von Faszien und Muskeln, dar. Auch eine Läsion der Schleimhaut ohne Perforation wird dieser Gruppe zugeordnet. Eine Heilung ist oft einfach und sicher.
Komplizierte Wunden reichen bis in tiefe Gewebsschichten hinein. Sie schließen Verletzungen von Sehnenscheiden, Sehnen, Gelenken, Gefäßen und Nerven ein. Wunden mit Organverletzungen, Brusthöhlen- und Leibeshöhleneröffnung sowie Schädelverletzungen gehören in diese Gruppe. Die Behandlung ist äußerst komplex und erfordert großes ärztliches Wissen und Erfahrung.
Bei der Wundbehandlung von Amputierten ist zu unterscheiden zwischen einer akuten Wunde und einer chronischen Wunde. Die akute Wunde ist in den überwiegenden Fällen eine chirurgische Wunde, die durch die aktuelle Amputation geschah. Die chronische Wunde eines Amputierten ist die Verletzung der Haut und der Gewebeschichten, die zur Amputation führte und kann eine zusätzliche Wunde an der erhaltenen Extremität oder ein zusätzliches Dekubitalgeschwür sein. Chronische Erkrankungen wie Diabetes mellitus, Infektionen mit und ohne Osteiitiden verschiedener Ursachen, arterielle und venöse Gefäßerkrankungen, Lymphödeme und andere führen zu einem Missverhältnis in der Versorgung der Hautabschnitte und dadurch zu einem Zelluntergang.
Behandeln – aber wie?
Die Wundbehandlung wird seit ca. 120 Jahren erforscht. Aber erst die Molekularbiologie der vergangenen 20 Jahre hat hervorragende Einblicke in die biologischen Vorgänge der Wundheilung aufgedeckt. Wichtigstes Behandlungsziel ist es, den physiologischen Wundheilungsprozess zu unterstützen und eine Gefährdung durch fehlerhafte Manipulationen zu vermeiden (DGfW).
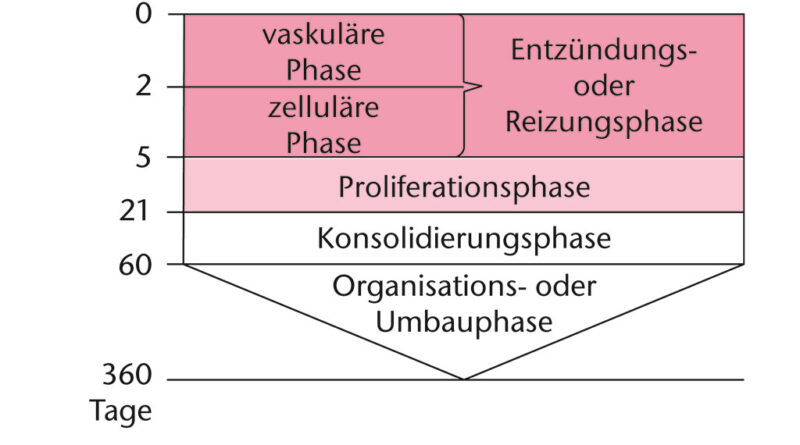
Die Wundheilung verläuft nach Kujath in vier Phasen (Abb. 1):
1. Exsudative Phase
Nach der Verletzung der Blutgefäße setzt die Blutgerinnung ein. Es kommt zur Bildung von Fibrin, es entsteht ein Fibrinnetz, welches dem sich neubildenden Granulationsgewebe als Matrix dient. Der Defekt wird durch ein Fibringerinnsel aufgefüllt. Die Blutstillung erfolgt lokal durch eine Vasokonstriktion, die nur wenige Minuten dauert. Zwei bis vier Stunden nach der Verletzung folgt die Ausbildung der typischen Entzündungszeichen: Rubor, Dolor, Calor Tumor und Functio laesa. Thrombozyten wandern durch die Kapillaren ins Gewebe und aktivieren neutrophile Granulozyten, die Wachstumsfaktoren (Zytokine), Interleukin und proteinabbauende Proteasen anlocken.
2. Resorptive Phase
Die Fibrinabbauprodukte führen zur Aktivierung der Chemotaxis. Etwa 24 bis 48 Stunden nach der Verletzung kommt es zur Einwanderung von neutrophilen Leukozyten und Makrophagen, welche die Inflammation auslösen. Diese zellulären Strukturen sind in der Lage, avitales Gewebe durch fermentative Vorgänge zu autolysieren und abzutragen. Diese Zellen bauen ein hochwirksames System aus Phagozytose, Infektabwehr und Immunsystem auf.
3. Proliferative Phase
Die Phase beginnt am dritten Tag und hält bis zum siebten Tag nach der Verletzung an. Durch die Einwanderung von Fibroblasten in den Wundgrund wird ein neues Bindegewebe gebildet. Die Grundlage bildet das Fibrinnetz, welches bereits bei der Blutgerinnung nach der Verletzung angelegt wurde. Die bereits sezernierten Wachstumsfaktoren (Zytokine) stimulieren die Migration und Proliferation von Fibroblasten und Gefäßepithelzellen. Es beginnt eine Gefäßneubildung in das umliegende Wundgebiet hinein. Die Fibroblasten produzieren Kollagene, die außerhalb der Zellen zu Kollagenfasern ausreifen. Die Fibroblasten wandern erst in das Wundgebiet ein und beginnen mit der Granulation, wenn Aminosäuren aus der Phygozytose der Makrophagen anwesend sind. Sind Hämatome, nekrotisches Gewebe, Bakterien oder Fremdkörper anwesend, verzögert sich die Fibroblasteneinwanderung. Nun sprießen vom Wundrand Gefäße ins Wundbett. Die mit einwandernden Bindegewebszellen bilden stabilisierende Kollagenfasern (Eiweißfasern). Die Wunde schrumpft und gewinnt an Festigkeit. Vitamin C hat neben Hormonen und Spurenelementen eine besondere Bedeutung bei der Wundheilung.
4. Regenerative Phase – Epithelisierungsphase
Sie beginnt zwischen dem fünften bis zehnten Tag nach der Verletzung. Es erfolgt die Ausreifung der Kollagenfasern. Das Granulationsgewebe wird wasser- und gefäßärmer und bildet sich in Narbengewebe um. Die Wundkontraktion erfolgt durch die Umwandlung der Fibroblasten in Fibrozyten und Myofibroblasten. Myofibroblasten ziehen sich ähnlich wie Muskelzellen zusammen und ziehen die Wundränder zueinander. Aus der Basalzellschicht erfolgt die Neubildung der Epithelzellen. Die Zellmigration erfolgt vom Wundrand aus.
Häufig werden im deutschsprachigen Raum fünf Phasen unterteilt, wobei die Phase eins gegliedert wird in die Hämostase oder Blutstillung und die Inflammations- oder Entzündungsphase. Im angloamerikanischen Sprachraum werden nur drei Phasen (Entzündung, Proliferation und Wundmodulation) unterschieden.
Bei der Wundbehandlung akuter und insbesondere chronischer Wunden, wie sie bei der überwiegenden Zahl der Amputierten vorliegt, gilt es, dieses biologische System zu kennen, die Wundphasen zu verstehen und den physiologischen Ablauf zu respektieren.
Den Wundphasen entsprechend gibt es aktuell eine Vielzahl an verschiedenen Wundauflagen, die eine korrekte und ungestörte Wundheilung garantieren.
Beispiele aus der Klinikpraxis
Dieses soll an zwei Patienten mit annähernd gleichen Diagnosen und sehr unterschiedlichem Verlauf dargestellt werden.
Fallbeispiel 1
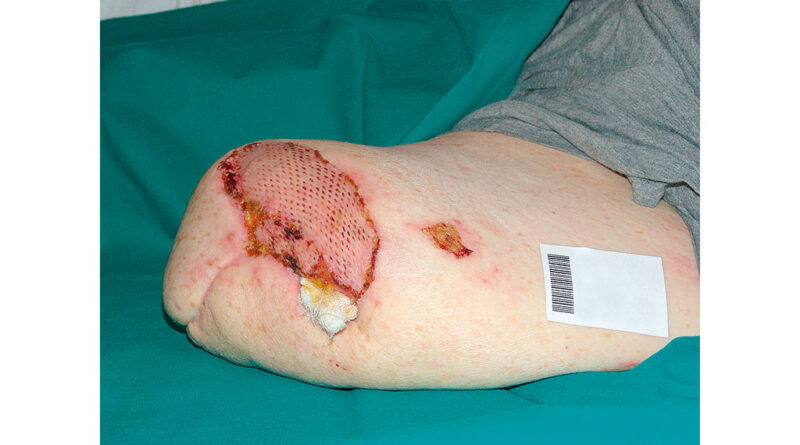
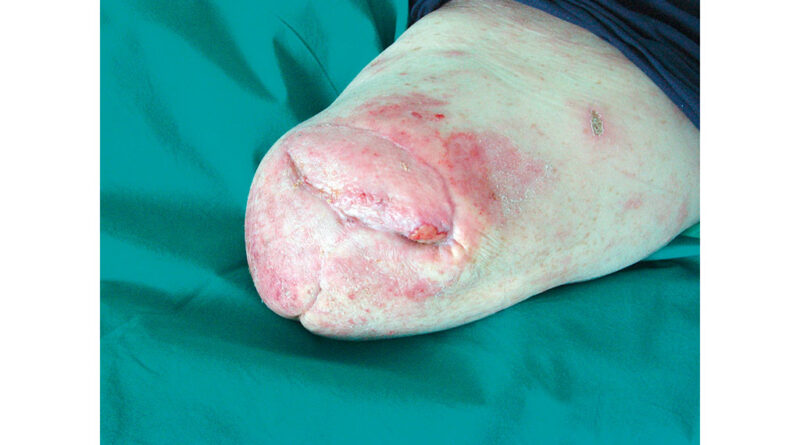
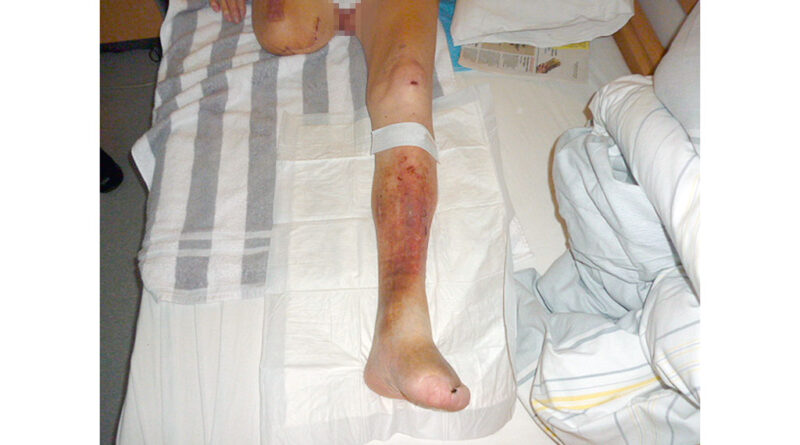
Dem Patienten M. K.H. (Abb. 2) musste mit 71,6 Jahren das linke Bein im Oberschenkel amputiert werden. Ursache war ein diabetischer Fuß mit Vorfußgangrän. Der Patient kam mit offenen Wundverhältnissen und einer Meshgraft-Plastik am Oberschenkelstumpf zur stationären Anschlussheilbehandlung. Bis zur Entlassung konnte eine geschlossene Wunde erreicht werden (Abb. 3).
Fallbeispiel 2
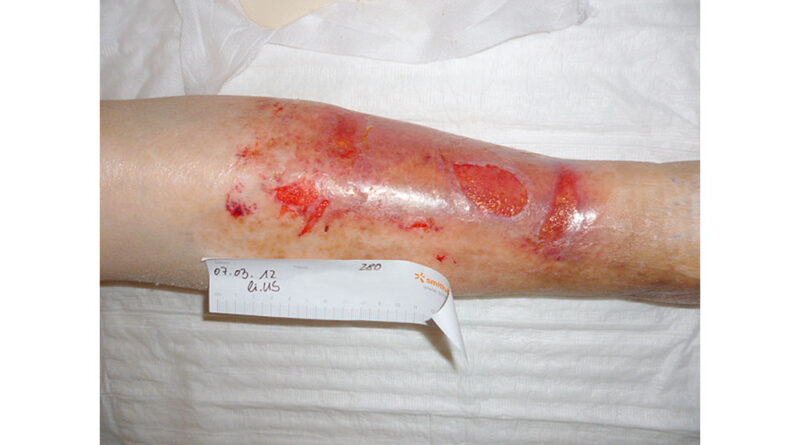
Der Patient M. W. (Abb. 4) musste sich mit 76,8 Jahren einer Oberschenkelamputation rechts wegen einer pAVK Stadium IV mit ausgeprägter Plantarnekrose und livide verfärbten Zehen unterziehen. Es bestand bereits eine Vorfußamputation links. Wegen einer chronisch venösen Insuffizienz Grad III musste am erhaltenen Bein eine offene Wundbehandlung erfolgen. Bis zur Entlassung konnten geschlossene Wundverhältnisse am erhaltenen Bein erzielt werden (Abb. 5).
Bork 4 schreibt 2008: „Laut einer Umfrage des Kieler Instituts für Gesundheits-System-Forschung aus dem Jahr 2006 schätzt ein Viertel der befragten niedergelassenen Ärzte aus unterschiedlichen Fachrichtungen die Prozessqualität der Behandlung von Patienten mit Wundheilungsstörungen in Deutschland eher als ungenügend ein und begründet dies neben einem mangelndem Standard in der Wundversorgung vor allem auch mit dem wirtschaftlichen Druck im ambulanten Bereich. Richtgrößenvolumina, eine unzureichende Abbildung im EBM, Angst vor Regressen und die hieraus resultierende Ablehnung teurer Verbandsmaterialen stehen einer optimierten und zielgerichteten Wundversorgung oftmals im Wege.“
Fazit
Die Deutsche Gesellschaft für Wundheilung und Wundbehandlung sowie die Deutsche Gesellschaft für Diabetologie führen jährlich nationale und internationale Kongresse durch. Gemeinsam veranstalten sie hoch qualifizierte Kurse für das Diplom eines zertifizierten Wundtherapeuten und führten an vielen deutschen Kliniken ein zertifiziertes Wundmanagement ein.
Trotz der seit vielen Jahren anhaltenden intensiven Anstrengungen beider Gesellschaften hat sich an der Haltung des Bundesgesundheitsministeriums bis zum heutigen Tag nichts geändert. Eine phasengerechte und erfolgreiche Behandlung von chronischen Wunden ist immer noch das „Hobby“ eines engagierten Arztes in Gemeinsamkeit mit einem einfühlsamen Wundtherapeuten und wird nicht adäquat honoriert.
Der Autor:
Dr. med. Ralf-Achim Grünther
Chefarzt der Klinik für Orthopädie / Traumatologie / technische Orthopädie
Baumrainklinik — Helios Rehazentrum Bad Berleburg
Lerchenweg 8
57319 Bad Berleburg
ralf-achim.gruenther@helios-kliniken.de
Begutachteter Beitrag/Reviewed paper
Grünther R‑A. Wundversorgung von Patienten mit Amputationen an der unteren Extremität. Orthopädie Technik, 2013; 64 (3): 54–57
- Konservative Versorgung einer adulten Skoliose mit einem modularen Bausatz – ein Versorgungsbeispiel — 6. März 2026
- Technologie und Funktionsweise des Prothesenkniegelenks Genium X4 — 13. Februar 2026
- Prothesenversorgung nach transhumeraler Osseointegration mit Pattern-Recognition-Steuerung – Fallbericht einer Systemumstellung — 11. Februar 2026
- Deutsche Gesellschaft für Wundheilung und Wundbehandlung e.V. DGfW, Erbach – www.dgfw.de
- AWMF – Leitlinien der Deutschen Gesellschaft für Physikalische Medizin und Rehabilitation, Leitlinie S1 – Dekubitus – Therapie und Prophylaxe – überarbeitet 2004
- Kujath P, Michelsen A. Wunden – von der Physiologie zum Verband. Uni Lübeck 2008; 105 (13), 239–48
- Bork H. (Hrsg.). Medizinisch Orthopädische Technik MOT. Verlagsgesellschaft Tischler Berlin 2008; 128 (6), 3