Einleitung
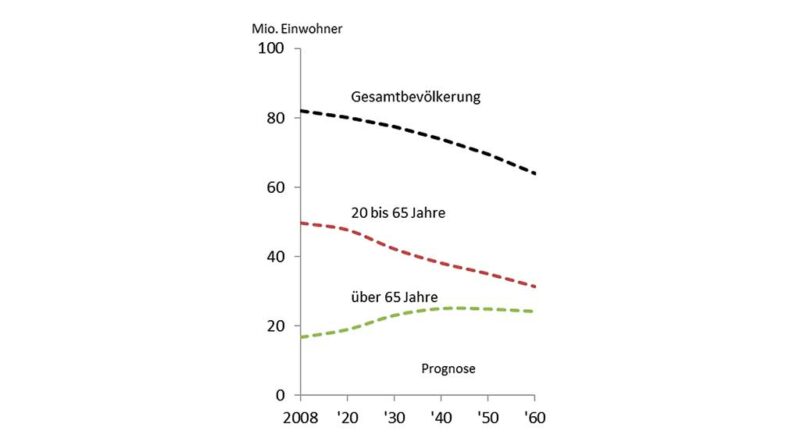
Die Errungenschaften der modernen Lebensweise, wissenschaftlicher und medizinischer Fortschritt und der daraus resultierende hohe Lebensstandard prägen die heutige Gesellschaft in den Industrieländern. Geburten- und Sterberate sind schon seit Jahren im Ungleichgewicht zugunsten einer steigenden Lebenserwartung. Das Statistische Bundesamt hat 2013 festgestellt, dass in Deutschland mittlerweile die älteste Bevölkerung Europas lebt: 20 % der Einwohner sind älter als 65 Jahre; der Altersdurchschnitt liegt bei 45 Jahren (Abb. 1).
Der Verlust einer Extremität stellt immer einen traumatisierenden Eingriff dar. Ziel der Rehabilitation ist es, den schwer betroffenen und häufig multimorbiden Patienten ein höchstmögliches Maß an privatem, beruflichem und sozialem Umfeld zu erhalten. Die Anforderungen in dieser Hinsicht können Akutmedizin und Chirurgie allein nicht erfüllen. Hier ist vielmehr ein Team aus Pflegedienst, Physiotherapeut, Ergotherapeut, Orthopädie-Techniker, Psychologe und Sozialdienst gefordert 1.
Beeinflussende Faktoren sind neben dem Alter des Amputierten vor allem soziale Faktoren wie seine Familiensituation, seine Wohnsituation (ob er allein lebt oder in einem Pflegeheim), der städtische oder ländliche Charakter des Wohnumfeldes und vorhandene Begleiterkrankungen. Schnell wird ein 73-jähriger Oberschenkelamputierter, im 3. Stock eines Mehrfamilienhauses in ländlicher Umgebung allein lebend und ohne Führerschein, ein Pflegefall, während derselbe Patient in einer städtischen Erdgeschosswohnung ohne Barrieren, mit großräumigem Pkw, rüstiger Ehefrau und Kindern, die im Haus oder in unmittelbarer Nähe leben, integriert ist 2 3.
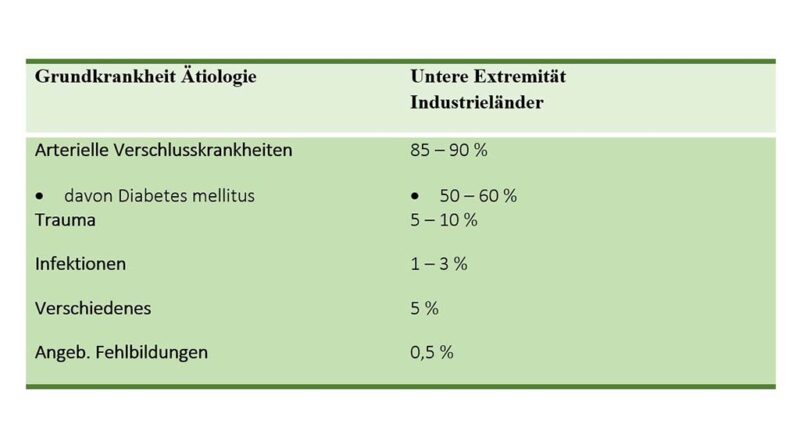
Betrachtet man die Entwicklung der Amputationsursachen der unteren Extremität in den letzten Jahren, so hat sich die Arterielle Verschlusskrankheit und hierbei speziell der Diabetes mellitus in den Industrienationen als Hauptursache deutlich manifestiert (Abb. 2).
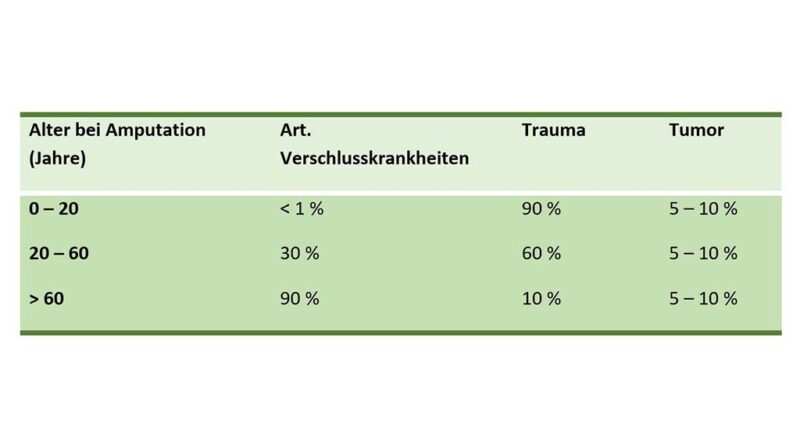
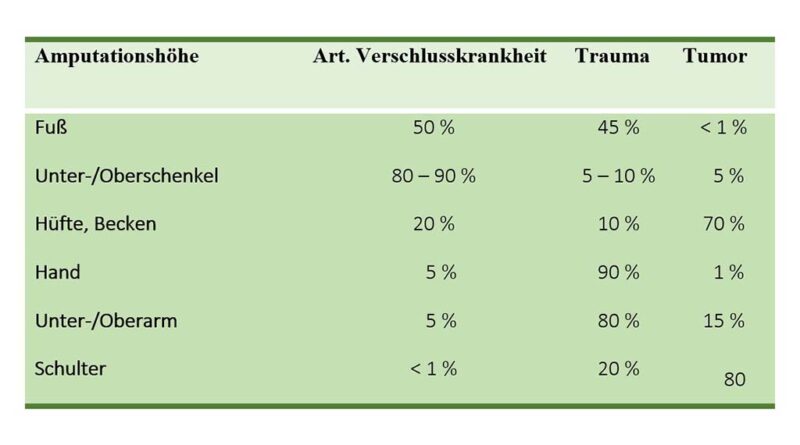
Die meisten Amputationen an der unteren Extremität sind Folge einer vaskulären oder infektiösen Komplikation des Diabetes mellitus; 15 bis 35 % der amputierten Diabetiker verlieren innerhalb von 5 Jahren das zweite Bein 4 5. Diese Ätiologie steigt mit zunehmendem Alter und ist jenseits der 60 Jahre gegenüber Trauma und Tumor beinahe alleiniger Grund zur notwendigen Absetzung einer Gliedmaße im Bereich der unteren Extremität (Abb. 3). Wird bei der Ursachenbetrachtung schließlich noch die Amputationshöhe näher betrachtet, so ist die Unter- und Oberschenkelamputation das mit Abstand häufigste operativ notwendige Mittel (Abb. 4).
Die Lebenserwartung nach Major-Amputationen ist gegenüber gesunden Gleichaltrigen um etwa ein Drittel vermindert; dennoch liegt die Zahl der Amputierten inzwischen bei etwa 80.000 Patienten pro Jahr, parallel zur steigenden Anzahl der Diabetiker und einer erhöhten Lebenserwartung 6. Das weitere Schicksal vieler Patienten nach Amputation hängt maßgeblich von der Wiedererlangung des Mobilitätsniveaus ab (Abb. 5).
Der transfemorale Amputationsstumpf
Alt sein heißt nicht krank sein. Ist beim älteren Menschen jedoch eine Amputation erforderlich, ist dies meist nur die Folge einer Grundkrankheit, die unaufhaltsam fortschreitet 7. Deshalb wird im Folgenden auf den amputierten Geriatriker Bezug genommen, den betagten und mehr oder weniger erkrankten Menschen.
Neben der erschreckend hohen absoluten Zahl von Amputationen ist die Verteilung der Amputationsart bemerkenswert, weil immer noch bei 30 % der Patienten Oberschenkelamputationen und bei 16 % Unterschenkelamputationen durchgeführt werden 8 9. Je höher dabei das Amputationsniveau ist, desto stärker verändert sich einerseits die muskuläre Dysbalance, desto mehr muss andererseits die fehlende Beinlänge durch Prothesentechnik ausgeglichen werden. Das Muskelungleichgewicht fördert beim kürzeren Oberschenkelstumpf die typische Flexions‑, Abduktions- und in manchen Fällen auch die Außenrotationsfehlstellung. Dazu erfordern der Verlust der knöchernen Hebellänge und die größtenteils stark verringerte Stumpfoberfläche eine adäquate biomechanische Ausrichtung der prothetischen Versorgung 10. Studienresultate belegen eindeutig, dass beim Gehen das Hüftmoment des Amputierten mit einem kurzen Stumpf etwa um 50 % reduziert ist im Vergleich zu dem von Amputierten mit mittleren und langen Stümpfen 11.
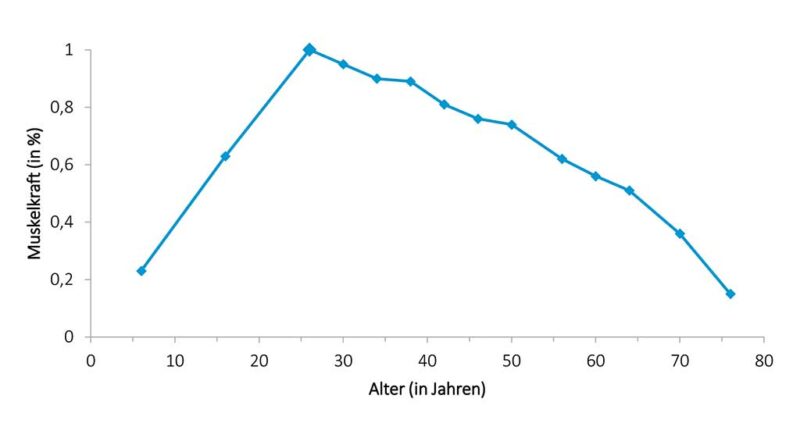
Im Zeitalter des steigenden Bewegungsmangels sinkt die ohnehin altersbedingt abnehmende Muskelkraft deutlich schneller (Abb. 6). Eine zunehmende Einschränkung der Mobilität, kürzere Gehstrecken, vermehrtes Sitzen mit der deutlichen Gefahr weiterer körperlicher Bewegungseinschränkungen bis hin zu Gelenkkontrakturen können die Folge sein.
Wenn Nichtamputierte und traumatisch amputierte Patienten altern, verringert sich ihre Gehgeschwindigkeit nur geringfügig. Bei gefäßbedingt Amputierten dagegen nimmt die Gehgeschwindigkeit mit zunehmendem Alter sehr stark ab. Bei den über 65-jährigen Amputierten ist in diesem Zusammenhang eine sehr hohe Variabilität zwischen 0,4 und 1,5 m/s zu beobachten 12. Der Bewegungsapparat wird nicht mehr regelmäßig „trainiert“, was beim betagten Menschen zu Vertrauensverlust in die eigene Leistungsfähigkeit, zu mehr Unsicherheiten beim Bewegen in der Umgebung und somit häufig zu erhöhter Sturzgefahr führt.
Haut und Bindegewebe auch des Oberschenkelstumpfes verlieren an Elastizität und neigen vermehrt zu Faltenbildung und Einlagerung von Gewebsflüssigkeit. Deutlich nimmt im Alter der Einfluss weiterer Krankheiten auf Gleichgewicht und Koordination, Sinnesorgane, Schmerzproblematik, Erwartungshaltung, Psyche und Leistungsfähigkeit zu. Geriatrische Patienten, die die schmerzvolle Erfahrung einer Oberschenkelamputation zu verarbeiten haben, können meist auf einen langen und oft auch schmerzhaften Leidensweg zurückblicken. Häufig waren diese Patienten schon auf einem niedrigeren Niveau amputiert. Kann diese Konstellation in Bezug auf die prothetische Versorgung einerseits von Vorteil sein, so bedeutet das höhere Amputationsniveau andererseits eine Verschlechterung der allgemeinen Gesundheitssituation des Betroffenen. Von nun an muss der Körperhaushalt des Betroffenen bei Weitem mehr leisten als vor der Operation. Somit stellt die Versorgung mit einer Oberschenkelprothese eine besondere Herausforderung für das Rehabilitationsteam dar 13.
Die Prothese
Das Anforderungsprofil einer Oberschenkelprothese für den geriatrischen Amputierten sollte folgende Kriterien berücksichtigen:
- einfache Handhabung,
- geringe Masse (Eigengewicht, Gewicht der Passteile, vor allem des Fußes),
- erhöhte Standsicherheit,
- leichte Einleitung der Schwungphase,
- Vermeidung energiezehrender und aufwendiger Schwungphasensteuerung des Prothesenkniegelenkes,
- spezifische Fußeigenschaften (geringes distales Eigengewicht, Fersenauftritt, Abrollung, Ballenlösung, Pro-/Supination),
- Prothesenaufbau entsprechend der Stumpfsituation/-stellung des Amputierten.
Der Schaft
Wichtigstes Bindeglied zwischen Amputiertem und Prothese ist der Schaft. Seine Aufgabe ist es, das Stumpfvolumen vollständig aufzunehmen, für eine optimale Haftvermittlung zwischen Amputiertem und Prothese zu sorgen sowie einen guten Kraftschluss zur direkten Übertragung der axial und horizontal wirkenden Kräfte herzustellen.
Die Ausgangssituation ist allerdings denkbar ungünstig. Denn der Oberschenkelstumpf ist anders als alle anderen Beinstümpfe: Keiner ist so wenig endbelastbar wie er, keiner hat so viele Weichteile und so wenig Knochen wie er. Alle Gewebe schrumpfen ab sofort, nicht allein die Muskeln. Auch das Kaliber der Gefäße verkleinert sich. Der Röhrenknochen wird porös und dünner 14.
Handelt es sich dazu noch um eine beidseitige Amputation, ist die Herausforderung für eine funktionelle, mobilisierende Prothesenversorgung schon an sich sehr anspruchsvoll. Bei den bereits beschriebenen körperlichen und gesundheitlichen Einschränkungen des betagten Amputierten sollte für eine Mobilisierung daher ein gut angepasster Rollstuhl das Mittel der Wahl sein.
Wie ist beim Geriatriker eine Prothese optimal am Stumpf zu adaptieren, welche Kriterien haben Schaft, statischer Aufbau und Passteile zu erfüllen? Am wichtigsten ist die Schaftform 15. Trotz diverser Modifikationen wird in der Oberschenkelschafttechnik zwischen zwei grundsätzlichen biomechanischen Wirkprinzipien unterschieden: der sitzbeinunterstützenden (querovalen) und der sitzbeinumgreifenden (längsovalen) Schaftform.
Die konventionelle sitzbeinunterstützende Schaftform wird in der Literatur teilweise trotz aller mittlerweile in die Kritik geratener Aspekte immer noch als mögliche Variante vorzugsweise zur Versorgung geriatrischer Patienten angegeben. Sicherlich kann bei nicht vorhandener Compliance ein querovaler Prothesenschaft besser sein als eine immobilisierende Bindung an den Rollstuhl.
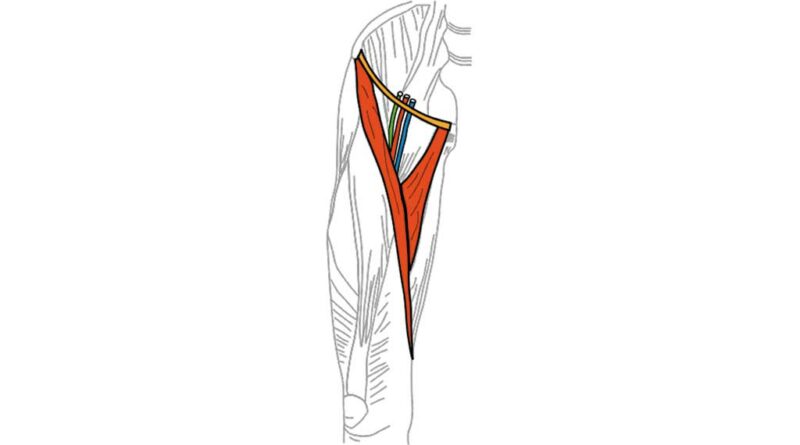
Die mit Abstand häufigste Ursache für eine Amputation im Bereich der unteren Extremitäten ist wie beschrieben die irreversibel gestörte Durchblutung unterschiedlicher Genese. Die vom Becken auf den Prothesenschaft wirkenden Kräfte mittels einer Tuberbank des Schaftes abzufangen und zu übertragen hat Folgen: Das Drehzentrum des Hüftgelenkes wird asymmetrisch hin zur Tuberbank nach medial, dorsal und distal verschoben. Die Lage dieses neuen Drehpunktes erzeugt ein beckenvorkippendes Moment. Um dem zu begegnen und das Abgleiten des Stumpfes nach ventral und distal zu vermeiden, ist ein vorderer Gegenhalt in Form einer frontalen Pelotte im oberen vorderen Schaftbereich zu integrieren. Diese Pelotte erzeugt nun mit ihrem permanenten Druck das gewünschte entgegengesetzte Drehmoment, gleichzeitig drückt sie auf die im Scarpa-Dreieck unmittelbar unter der Haut verlaufenden Gefäß- und Nervenstrukturen mit Hauptarterie und ‑vene (Abb. 7). Hinzu kommen Druckspitzen unter dem Tuber os ischii und im Perineumbereich eine Verdrängung mit anschließender Atrophie der Muskulatur.
Stellt dies für den oben beschriebenen Patienten wirklich eine sinnvolle Lösung dar?
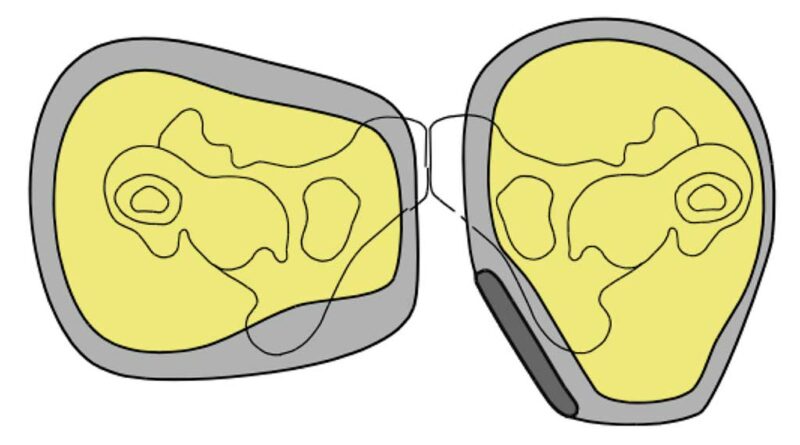
Seit Jahren wird deshalb der sitzbeinumgreifende Schaft als Standard in der Versorgung oberschenkelamputierter Patienten gefordert und ist inzwischen von allen Seiten akzeptiert worden. Sein Hauptvorteil: kein Pseudodrehpunkt, sondern Zentrierung der Bodenreaktionskraftvektoren im anatomischen Hüftgelenk und die damit verbundene positive Beeinflussung einer physiologischeren Statik und Dynamik. Fehlwirksame Drehmomente sind somit nicht festzustellen. Zweiter Pluspunkt ist zweifelsohne die Druckfreiheit im Bereich der ventral verlaufenden Gefäß- und Nervenbahnen – genau das, was Gefäßpatienten in dieser Hinsicht weitere Komplikationen erspart.
Hinzu kommen die Nichtbelastung des Tuber os ischii von distal und die damit deutlich verringerte Muskelatrophie in diesem Bereich. Die Reduzierung der Weichteilverdrängung allein in der Schafteintrittsebene ist bei dieser Schaftform charakteristisch. Die beim querovalen, sitzbeinunterstützenden Schaft typische mediolaterale Verschiebung des Tuber os ischii auf der Tuberbank – das sogenannte „Shifting“ – hat ein Abhebeln des Schaftes nach außen und eine verstärkte Abduktionsstellung des Stumpfes zur Folge. Ein daraus resultierendes Gegenwirken/Sichern erfolgt mittels Beckengurt („Schlesierbandage“). Beim optimal wirkenden sitzbeinumgreifenden Schaft hingegen tritt ein Shifting-Effekt nicht auf, und die zusätzliche Bandage kann entfallen (Abb. 8 u. 9).
Modifikationen in der längsovalen Schafttechnik umfassen Spezifikationen in der Konstruktion der Schafteintrittsebene hinsichtlich der Einbettung von Muskulatur, der Sehne des M. adductor longus und der damit zwingend erforderlichen erhöhten Messgenauigkeit sowie angepasster Messmethoden bei der Herstellung. Dazu gehören der anatomische Oberschenkelschaft nach Bufa oder der von dem Mexikaner Marlo Ortiz entwickelte MAS-Schaft. Sie sind für Geriatriker genauso gut geeignet wie für jüngere Patienten. Sie sollten dann zum Einsatz kommen, wenn mehr Bewegungsfreiheit erforderlich ist, Radfahren zum Alltag gehört und eine höhere Mobilität eine verbesserte Rotationsstabilität und direkte Kraftübertragung erfordert.
Eine Kontraindikation bei der Versorgung kann eine zu geringe Stumpfbelastungsfläche sein, bei der sich der Druck pro Quadratzentimeter zu stark erhöht; ein zu hoher Weichteilanteil kann zusätzlich Schwierigkeiten in der Umsetzung hervorrufen. Darüber hinaus wird es auch einige Patienten geben, die eine hohe mediale Anstützung nicht akzeptieren 16.
Für den ungetrübten Einsatz der anatomischen sitzbeinumgreifenden Schafttechnik ist ein sehr gut geschulter Orthopädie-Techniker unabdingbar. Ein theoretisches Nachvollziehen der aufwendigen Mess- und Fertigungsverfahren aus einem Handbuch ist hier allein nicht mehr möglich. Der Techniker muss die Philosophie dieser Schafttechnik im wahrsten Sinne des Wortes in der Praxis „begriffen“ haben. Denn eine solche Oberschenkelschaftform will konstruiert sein und verzeiht keine Fehler.
Da eine Oberschenkelamputation immer das erneute „Gehen lernen“ erfordert, ist eine intensive Auseinandersetzung des Amputierten mit der für ihn anfangs ungewohnten Technik unabdingbar. Nur bei Nutzung der Erfahrung des gesamten Rehabilitationsteams kann sich Erfolg einstellen. Der Wille zum Gehen mit Prothese ist von außen nur mittelbar zu beeinflussen. Physiotherapie mit Prothesentraining und Gehschule sind Voraussetzung, um die Vorteile eines sitzbeinumgreifenden Oberschenkelschaftes zu erkennen und täglich zu nutzen.
Materialien, aus denen Oberschenkelschäfte für Geriatriker bestehen, müssen deren anatomisch individuelle Besonderheiten berücksichtigen. Eine flexible Gestaltung des Schaftrandes und des dorsalen Bereichs des M. gluteus maximus für mehr Sitzkomfort und ein leichter Außenschaft aus Acrylharz oder Polypropylen sind hierbei von Vorteil.
Silikonliner sorgen durch ihre hohe Haftreibung für eine sichere Fixierung der Prothese am Stumpf. Auf Verriegelungssysteme mit Pin sollte hierbei jedoch verzichtet werden. Ist es oft schon schwierig für ältere Amputierte, einen Liner sicher auf den weichen Stumpf zu rollen, so wird es nicht selten zum Geduldsspiel, den Pin in den Verriegelungsmechanismus „einzufädeln“. Hinzu kommen bei Linern mit Pin oder Kordeleinzug deutliche Scherkräfte und vermehrt Stress auf Haut und Unterhautfettgewebe am Stumpfende. Neue auf dem Markt befindliche Magnet-Pin-Systeme verleiten den Anwender dazu, das erforderliche exakte Aufrollen des Liners über den Stumpf eher oberflächlich zu handhaben, denn der Pin „sucht“ sich gewissermaßen sein Ziel, jedoch mit den beschriebenen Folgen. Wenn Liner eingesetzt werden, dann ist den Versionen ohne Pin-Verschluss der Vorzug zu geben. Ein Liner mit Dichtungslippe reduziert die Aufbauhöhe durch den nicht benötigten Verschluss, ist durch erhöhte Haftreibung zwischen Dichtlippe und Schaftwand rotationsstabiler als ein textilbeschichteter Liner und lässt sich leichter anlegen bzw. im Schaft positionieren. Ein Ventil im Schaft ist erforderlich, um einen Unterdruck herzustellen.
Da Gewichtsreduzierung der Prothese bei älteren Menschen eine nicht unerhebliche Rolle spielt, ist der Einsatz von vergleichsweise schweren Silikonlinern unter diesem Aspekt kritisch zu betrachten. Ähnlich verhält es sich mit modernen HTV-Schäften. Dem höheren Gewicht kann aber viel Komfort entgegengesetzt werden. Eine gezielte Beeinflussung des Materials hinsichtlich verschieden weicher oder harter Zonen und Abstufung in der Shore-Härte oder die Einarbeitung eines kleinen Kissens zur Druckreduktion kann das Tragegefühl einer Prothese für einen betagten Anwender deutlich verbessern.
Das Anlegen der Prothese erfolgt im Stehen und bereitet älteren Menschen mehr Schwierigkeiten als jüngeren. Bei Oberschenkelschäften mit Ventil setzen Anziehtechniken viel Übung voraus. Stumpfeinziehhilfen aus Fallschirmtuch (QuickFit) haben sich neben einem Wende-Trikot mit Senkel oder Binde in der Mehrheit durchgesetzt. Bei der Festlegung der Ventilposition sollten folgende Kriterien berücksichtigt werden:
- bisherige Gewohnheit durch Vorversorgungen,
- Links- oder Rechtshändigkeit,
- Bewegungseinschränkungen allgemein,
- individuelle Stumpfsituation (z. B. Narben)
- je nach distaler Passteiladaptierungsfläche tiefste Position am Schaft, d. h. 0° bis max. 45° Lateralisierung oder Medialisierung zur Schaftlängsachse,
- Lateralisierung bedeutet beim Einziehen des Stumpfes eine bessere „Polsterung“ des Femurendes durch Überlagerung des meist stärker medial positionierten Muskelgewebes; ein Nachteil kann die verringerte Standsicherheit durch die Körperaußendrehung beim Einziehen des Stumpfes sein,
- Medialisierung bedeutet beim Einziehen des Stumpfes eine gute Standsicherheit, aber im Gegensatz dazu kann sich das „Freiziehen“ von polsternder Muskulatur nachteilig auf den Stumpfendkontakt auswirken 17.
Die Prothesenkomponenten
Beim betagten Amputierten beeinflusst das geänderte physiologische Erscheinungsbild die Bewältigung des Alltags. Neben dem eingeschränkten Gelenkbewegungsumfang, langsameren Bewegungsabläufen und verminderter Muskelkraft sowie Rückbildung der Knochenspongiosa und Atrophie des Unterhautfettgewebes sind es folgende Anhaltspunkte des menschlichen Alterungsprozesses, die die Anforderungen an eine Prothese und deren Passteile bestimmen:
- herabgesetzte Trainierbarkeit,
- Abnahme der Reaktionsfähigkeit auf sensorische Reize,
- größere Berührungssensibilität,
- Erhöhung der Schmerzschwelle und der Schmerzwahrnehmung,
- Nachlassen der Sehkraft,
- Störung des normalen Schlaf-Wach-Rhythmus,
- Nachlassen der kognitiven Fähigkeiten (Schnelligkeit, Merkfähigkeit) 18.
Geringes Gewicht, leichte Bedienbarkeit, erhöhte Sicherheit bei keiner nennenswerten Einschränkung der möglichst physiologischen Dynamik sind zentrale Forderungen an die Prothetik. Knie- und Fußpassteile sind mittlerweile mit vielen unterschiedlichen konstruktiven Merkmalen und in vielerlei Materialien auf dem Markt. Zur Bestimmung des jeweiligen Passteils für den geriatrischen Amputierten ist eine Einstufung hinsichtlich seines Mobilitätsgrades und seines Körpergewichtes vorzunehmen.
Die Mobilitätsklassen unterteilen sich in Klasse 0, den Nichtgehfähigen; Klasse 1, den Innenbereichsgeher; Klasse 2, den Außenbereichsgeher mit limitierter Gehstrecke und der Überwindung kleinerer Bodenunebenheiten; Klasse 3, den uneingeschränkten Außenbereichsgeher ohne Limitierung der Gehstrecke; Klasse 4, den Außenbereichsgeher mit sehr hoher Aktivität, wie alle Kinder ohne weitere Beeinträchtigungen sowie sportlich aktive Amputierte, aber auch Amputierte mit einem sehr hohen Körpergewicht und der daraus resultierenden überproportionalen Belastung aller Prothesenbauteile.
Klassifiziert die Industrie ihre Produkte nach den Mobilitätsgraden und dem Körpergewicht bereits vorab, bleibt es dem Orthopädie-Techniker überlassen, die Knie- und Fußpassteile entsprechend ihrer Biomechanik und Konstruktionsmerkmale weiter zu differenzieren und dem entsprechenden Patienten zuzuordnen. Auch wenn für betagte Menschen alle Mobilitätsgrade durchaus zutreffen können, ist für eine prothetische Versorgung die Mehrzahl von ihnen in die Klassen 1 bis 2, die meist erfahrenen Prothesenträger auch in Klasse 3 einzuordnen.
Bei der Knie- und Fußpassteilauswahl ergibt sich in der geriatrischen transfemoralen Prothetik folgendes Anforderungsprofil:
- geringes Eigengewicht mit deutlicher Massereduzierung nach distal,
- leichte Handhabbarkeit, gut erreichbare Bedienelemente (z. B. Sperr‑, Umschalthebel),
- erhöhte Standphasensicherheit,
- leichte Einleitung der Schwungphase,
- Vermeidung energiezehrender Schwungphasensteuerungen.
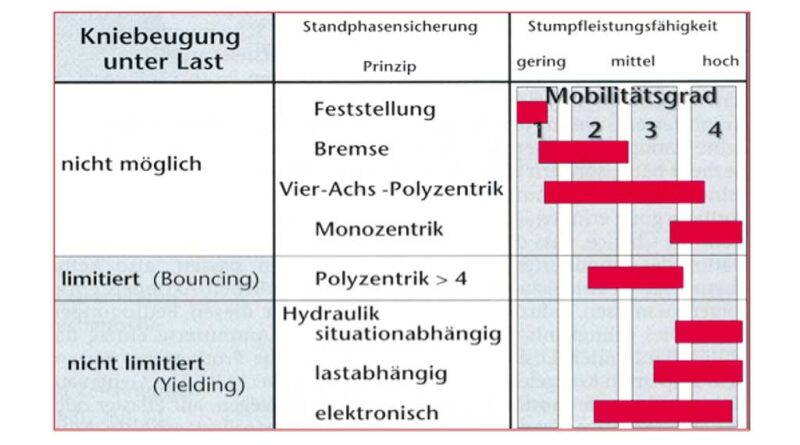
Für die indikationsgerechte Verordnung eines Kniegelenkes ist es unstrittig wichtig zu klären, welches motorische Leistungspotenzial der Amputierte aufweist und welches Rehabilitationsziel mit ihm angestrebt wird 19 20. Zur Wirkungsweise von Kniegelenken und deren Einteilung nach bestimmten Konstruktionskriterien kann nach der „Klassifizierung und Beschreibung von funktionellen Komponenten von Prothesen der unteren Extremität nach ISO 13405–2“ vorgegangen werden. Zur Kontrolle der Bewegung dienen sowohl mechanische Vorbringer als auch pneumatische oder hydraulische Steuerungen, die die Standphase sichern und die Schwungphase steuern können. Grundsätzlich werden alle zurzeit erhältlichen Kniepassteile durch die Bodenreaktionskraft beeinflusst 21. Entsprechend der Achskonstruktionen sind monozentrische und polyzentrische Kniegelenke zu unterscheiden.
Drei Faktoren, deren Gewichtung individuell unterschiedlich sein kann, bestimmen die Standphasensicherheit:
- der Prothesenaufbau,
- die Eigenschaften der Prothesenkomponenten (Fuß und Knie),
- die Stumpfleistungsfähigkeit des Amputierten 22
Für einen betagten Menschen ist ein monozentrisches Kniegelenk ohne weitere Sicherungsmaßnahmen nicht vorzusehen. Die Rückverlagerung der Gelenkdrehachse des Knies stabilisiert prothesenseitig in der mittleren Standphase zwar, dagegen ist der Energieaufwand des Anwenders zur Kniestabilisierung und Abwendung eines möglichen Sturzes beim Fersenauftritt mittels deutlichem Hüftstreckmoment sehr hoch. Je weiter rückverlagert ein Kniegelenk eingeordnet wird, desto größer wird dieses Hüftmoment sein 23. Die Einleitung der Schwungphase nach der Zehenlösung kann durch den weit hinter der Belastungslinie befindlichen Gelenkdrehpunkt nur durch ein Hüftflexionsmoment erfolgen.
Polyzentrische Kniepassteile mit dem jeweils zu ermittelnden Momentandrehpunkt (Schnittpunkt der Achsschenkelverlängerungen) sind beim Fersenauftritt ohne Hüftbeeinflussung stabil und benötigen bei Zehenlösung meist nur ein geringes Hüftbeugemoment.
Heutige Kniegelenke besitzen zusätzliche Sicherungen und beeinflussende Wirkmechanismen, die den Einsatz bei Geriatrikern gut ermöglichen. Die Standphase kann durch mechanische Systeme (Sperre oder lastabhängige Bremse) gesichert werden. Eine Sperre stellt in einer Interimsversorgung eine temporäre oder bei sehr unsicheren Patienten der Mobilitätsklasse 1 durchaus eine definitive Lösung dar. Eine lastabhängige Bremse sichert den Fersenauftritt, kann jedoch den Nachteil haben, dass bei Zehenlösung entweder ein großes Hüftflexionsmoment benötigt wird oder die amputierte Körperseite durch Anheben der Hüfte entlastet werden muss. Der metabolische Umsatz des Amputierten steigt dadurch. Vorteilhaft sind hier die Bremssysteme, die ab der mittleren Standphase das Gelenk bereits freigeben.
Fluidsysteme, hier vor allem die Hydraulik, sind zur Standphasensicherung gut geeignet. Zusätzliches dosiertes Zulassen der Beugebewegung bei Fersenauftritt („Yielding“) oder federnder Eigenschaften („Bouncing“) tragen zu energiesparendem Schrittzyklus und Schonung afferenter Gelenke und Strukturen des Prothesenträgers bei. Das etwas höhere Eigengewicht dieser Konstruktionen muss in jedem Fall bei einem betagten Amputierten individuell in Betracht gezogen werden.
Die Steuerung der Schwungphase und damit der direkten Beeinflussung der Dynamik im Schrittzyklus des Anwenders ist ein weiteres Kriterium zur Bewertung eines Prothesenkniegelenkes. Vorbringersysteme verhindern ein übermäßiges Fersenanheben bei der Knieflexion und unterstützen die Prothesenextension am Ende der Schwungphase. Diese müssen dazu auf das spezifische Prothesengewicht und auf die individuelle Gehgeschwindigkeit des Amputierten eingestellt werden. Kniegelenke mit Vorbringersystemen sind für Anwender niedriger Mobilitätsklassen geeignet 24 25.
Reibung verzögert Extensions- und Flexionsbewegung in der gesamten Schwungphase mit dem gleichen Widerstand. Wechselt ein Amputierter seine Gehgeschwindigkeit, können die Steuerungen sich nicht anpassen, worauf der Anwender häufig mit ausgleichender Bewegung reagiert. Dies bedeutet für den Amputierten mehr Energieaufwand für die Gehbewegung. Daher sind auch diese Steuerungen nur für Anwender mit niedriger Mobilitätsklassen geeignet 26 27.
Pneumatische Systeme wirken durch die Komprimierbarkeit des Arbeitsmediums Luft dämpfender und leichter vom Nutzer beeinflussbar. Das in Flexion aufgebaute Luftpolster in der Pneumatikeinheit kann in Extensionsrichtung wie eine gespannte Feder wirken. Pneumatiken sind deshalb für geringe bis mittlere Gehgeschwindigkeiten gut einsetzbar. Hydraulische Systeme wirken durch die inkompressible Flüssigkeit direkter, erfordern aber aufgrund des höheren Strömungswiderstandes des Mediums vom Amputierten mehr Energieaufwand.
Kniepassteile mit elektronischer Steuerung der Schwungphase und Beeinflussung der Standphase werden aktuell immer stärker nachgefragt. Gründe dafür sind ihre Vorteile bei der unmittelbaren Anpassung an verschiedene Gehgeschwindigkeiten und bei Hindernisüberwindung wie z. B. bei schiefen Ebenen oder Treppen.
Zahlreiche Studien befassen sich mit dem Thema der Sturzprophylaxe. Aussagekräftige Sturzstatistiken betreffen meist ältere Menschen. Demnach kann davon ausgegangen werden, dass etwa ein Drittel der über 65-jährigen Bevölkerung mindestens einmal im Jahr stürzt 28. Das Sturzrisiko von an der unteren Extremität Amputierten liegt dabei deutlich höher als bei Nichtamputierten. Aus publizierten Studien ergibt sich sehr einheitlich, dass 60 bis 70 Prozent der Oberschenkelamputierten mindestens einmal im Jahr stürzen, etwa 75 Prozent von ihnen mehrfach. Das Sturzrisiko und damit verbunden die Verletzungsgefahr ist bei Oberschenkelamputierten, die mit konventionellen mechanischen Kniegelenken versorgt werden, damit etwa doppelt so hoch wie bei Nichtamputierten gleichen Alters. Dazu schränken die so versorgten Amputierten ihre soziale Teilhabe durch Vermeiden von Risikosituationen ein, die zum Sturz führen können 29 30 31 32 33.
Die Sturzursachen lassen sich generell in drei Gruppen unterteilen:
- reduzierte mentale und körperliche,
- Umgebungseinflüsse,
- Prothesenversagen.
Interessanterweise stürzen die meisten Amputierten beim ebenen Gehen. Bunke und Kraft 34 ermittelten durch Fragebögen bei 58 Beinamputierten, die mindestens einen Sturz pro Jahr erlitten hatten, dass die Mehrheit der Amputierten beim Gehen auf ebenem Untergrund (51 Prozent) stürzte, dagegen jeweils 15 Prozent auf der Treppe und auf Schrägen.
Mikroprozessorgesteuerte Kniegelenke bieten durch ihre schnelle Reaktionszeit eine hohe Stolpersicherheit. Das Kniegelenk erkennt aufgrund der veränderten Datenlage, dass eine Abweichung vom normalen Gehen vorliegt, und reagiert blitzschnell darauf. Dies könnte auch den geringeren Energieaufwand beim Gehen erklären: Der hohe Aufwand zur Sicherung der Standphase entfällt, und über die ermittelten Werte wird die Einleitung der Schwungphase erleichtert 35. Weitere Studien belegen das reduzierte Sturz- und Verletzungsrisiko für Amputierte mit den meisten mikroprozessorgesteuerten Kniegelenken im Vergleich zu den nicht-mikroprozessorgesteuerten Kniegelenken. Das Hängenbleiben mit lastabhängigen Mechanismen und Polyzentriken impliziert ein erhöhtes Sturzrisiko 36.
Elektronisch geregelte Kniepassteile sind demnach keineswegs nur für jüngere und besonders aktive Amputierte geeignet, sondern fördern beim betagten Patienten durch den erhöhten Sicherheitsaspekt Mobilität und Teilhabe (Abb. 10).
Ein optimales Fußpassteil in der Prothesenkonstruktion kann die durch eine Amputation verloren gegangene Bodenunterstützungsfläche wieder herstellen. Geringes Eigengewicht für das am weitesten distal gelegene Bauteil sollte hohe Priorität haben, da es sonst in der Schwungphase wie ein schweres Pendel Stumpfoberfläche und Energiebedarf des Anwenders besonders hohen Belastungen aussetzt. „Seniorenfüße“ können einen leichten Kunststoffkern für Patienten mit niedrigem Mobilitätsgrad aufweisen oder aus Faserverbundkunstoff für mobilere oder sehr adipöse Patienten gefertigt sein. Sie entsprechen mit einer Energiebilanz bei Fersenauftritt und Zehenlösung am ehesten dem verringerten Krafthaushalt des betagten Amputierten.
Dem natürlichen Fuß entsprechend muss auch ein Prothesenfuß in der Lage sein, das Patientenkörpergewicht sicher auf den Boden zu übertragen. Untersuchungen dazu haben ergeben, dass der gesunde menschliche Fuß fähig ist, bis zum 7‑fachen des Körpergesamtgewichtes abzufangen. Eine gute Dämpfung bei Fersenauftritt beugt Gelenkverschleiß in der Hüfte oder Rückenschmerzen/-schäden vor. Die Auswahl des Fußpassteils sollte immer auf den Patienten mobilitätsbezogen und in Abstimmung mit dem Kniepassteil erfolgen. Eine zu weiche Fersendämpfung in Verbindung mit einem zusätzlichen gut gemeinten Bouncing oder Yielding im Kniegelenk kann ein zu tiefes Absinken des Körperschwerpunktes bei Fersenauftritt der amputierten Seite zur Folge haben. Die Fersendämpfung ist schließlich auch dafür verantwortlich, wie der Amputierte wieder aus der Dämpfung des Fußes herausgeführt wird und in die mittlere Standphase gelangt. Die Einleitung der Plantarflexion und somit die Herstellung des vollflächigen Bodenkontaktes ist gerade beim älteren Prothesenträger für einen energiesparenden und sicheren Schrittzyklus von Wichtigkeit.
Beim Abrollverhalten sind die Dorsalextension unter Last und die Nutzung des Vorfußhebels zur Beeinflussung der gesamten Statik und Dynamik bedeutsam. Der Patient kann dadurch auf das Kniegelenk stabilisierend Einfluss nehmen und den Körperschwerpunkt unterstützen. Bei einem zu kurzen Vorfußhebel kippt das Becken ab und begünstigt eine Instabilität des Kniegelenkes. Das Ergebnis sind kürzere Schritte und eine Überlastung der kontralateralen Seite.
Für einen besseren flächigen Bodenkontakt ist eine pronierende und supinierende Anpassung des Prothesenfußes an unebenes Terrain gerade für den unsicheren Betagten von Bedeutung. Durch steifere Prothesenfüße und fehlende Sensibilität beeinflussen kleinste Bodenunebenheiten direkt den Vor- oder Rückfußhebel und sind beim Patienten über den langen Prothesenweg bis zum Körper gut wahrnehmbar. Bei einem ungeübten Prothesenträger kann diese Unsicherheit zum Sturz führen.
Das Abstoßverhalten des Prothesenfußes am Ende der Standphase ist funktionell auf Mobilität und Körpergewicht des Amputierten abzustimmen. Ist der Abstoß zu weich, sinkt der Körperschwerpunkt ab, und die Schritte in der Folge werden kürzer. Bei zu hartem Abstoßverhalten muss der Körper prothesenseitig zu stark angehoben werden, und ein Hängenbleiben mit der Fußspitze in der Schwungphase ist nicht auszuschließen.
Zusammenfassung
Eine Oberschenkelamputation beim betagten Menschen ist meist die Folge seiner Grunderkrankung, die heute vorrangig gefäßbedingte Ursachen hat. Arzt, Physiotherapeut, Psychologe, Orthopädie-Techniker, Pflegedienst, Sozialdienst, Familie und Betreuer können nur im Team die Rehabilitation des multimorbiden Patienten zum Erfolg führen. Das soziale und das Wohnumfeld sind in den Rehabilitationsplan zu integrieren.
Der optimal und exakt angepasste Schaft ist grundsätzlich Voraussetzung für die Mobilisierung eines Amputierten. Beim oberschenkelamputierten Geriatriker hat ausschließlich der sitzbeinumgreifende Schaft mit seinen positiven Merkmalen hinsichtlich ausreichender Durchblutung, Zentralisation der Belastungskräfte auf das Hüftgelenk, deutlich geringerer Muskel- und Weichteilverdrängung und günstigerer Steuerung der Prothese in der Dynamik eine Zukunft. Dabei muss der altersbedingten Stumpfsituation durch Einsatz leichter und weicher Materialien, z. B. in der Schaftrandgestaltung, Rechnung getragen werden. Die orthopädietechnische Industrie hält eine Vielzahl von Passteilen zur Auswahl vor, die nach Mobilitätsgrad, aber auch einem möglichst geringen Eigengewicht auszuwählen sind. Knie- und Fußpassteil müssen die Standphase gut sichern und den Bodenkontakt wieder herstellen. Energieaufwendige Schwungphasensteuerungen sollten vermieden werden und ein leichtes Ein- und Ausleiten der Schwungphase gewährleistet sein. Elektronische Steuerungen können bei entsprechender Compliance auch schon bei geringerer Mobilität entscheidend zur Sicherheit in Statik und Dynamik beitragen. Der Einsatz zusätzlicher modularer Bauelemente ist stets kritisch zu prüfen.
Die Autoren:
Dipl.-Ing. (FH) Ingo Pfefferkorn, OTM
OTB GmbH & Co. KG
Wismarsche Straße 32
18057 Rostock
ingopfefferkorn@googlemail.com
Bernd Sibbel, OTM
Bundesfachschule für
Orthopädie-Technik
Schliepstraße 6–8
44135 Dortmund
b.sibbel@ot-bufa.de
Begutachteter Beitrag/Reviewed paper
Pfefferkorn I, Sibbel B. Was ist anders bei transfemoraler Prothetik für geriatrische Patienten? Orthopädie Technik, 2013; 64 (10): 26–34
- Konservative Versorgung einer adulten Skoliose mit einem modularen Bausatz – ein Versorgungsbeispiel — 6. März 2026
- Technologie und Funktionsweise des Prothesenkniegelenks Genium X4 — 13. Februar 2026
- Prothesenversorgung nach transhumeraler Osseointegration mit Pattern-Recognition-Steuerung – Fallbericht einer Systemumstellung — 11. Februar 2026
- Baumgartner R, Botta P. Amputation und Prothesenversorgung. 3. Auflage. Stuttgart: Georg Thieme, 2008
- Greitemann B, Bork H, Brückner L. Rehabilitation Amputierter. Stuttgart: Gentner, 2002
- Greitemann B, Bui-Khac H. Wie häufig stürzen an der unteren Extremität amputierte Patienten? Med Orth Tech, 2006; 126: 81–86
- Aulivola B, Hile CN, Hamdan AD et al. Major lower extremity amputation: outcome of a modern series. Arch Surg, 2004; 139: 395–399
- Stuck RM, Sage R, Pinzur MS et al. Amputations in the diabetic foot. Clin Podiatr Med Surg, 1995; 12: 141–155
- Greitemann B, Bork H, Brückner L. Rehabilitation Amputierter. Stuttgart: Gentner, 2002
- Debrunner A. Orthopädie/Orthopädische Chirurgie. Patientenorientierte Diagnostik und Therapie des Bewegungsapparates. 4., vollständig neu überarbeitete Auflage. Bern: Hans Huber, 2005
- Heller G, Guenster C, Schellschmidt H. Wie häufig sind Diabetes-bedingte Amputationen der unteren Extremität in Deutschland? Eine Analyse auf Basis von Routinedaten. Deutsche Medizinische Wochenschrift, 2004; 129: 429–433
- Nationale Versorgungsleitlinie Typ-2-Diabetes-Prävention und Therapie von Fußkomplikationen. Deutsches Ärzteblatt, 2007; 104: A671-A678
- Pfefferkorn I, Hinz P, Ekkernkamp A. Oberschenkelkurzprothese für Kurzstumpf mit Silikonliner und Kippschaft. Med Orth Tech, 2002; 122: 48–51
- Blumentritt S, Braun J, Bellmann M, Schmalz T. Zur Indikation des Kniegelenksystems C‑Leg bei der prothetischen Versorgung Amputierter mit kurzen transfemoralen Stümpfen. Med Orth Tech, 2009; 129: 61–74
- Bonnet X, De La Torre M, Bouchard C, Deboissy F, Mille J. Studie zur Optimierung des Abrollverhaltens bei Amputierten mit geringem Aktivitätsgrad. Orthopädie Technik, 2011; 62: 351–355
- Mütze E, Schweer R. Der ältere beinamputierte Mensch und seine Rehabilitation. München: Pflaum, 2002
- Baumgartner R, Botta P. Amputation und Prothesenversorgung. 3. Auflage. Stuttgart: Georg Thieme, 2008
- Baumgartner R, Botta P. Amputation und Prothesenversorgung. 3. Auflage. Stuttgart: Georg Thieme, 2008
- Baumgartner R, Botta P. Amputation und Prothesenversorgung. 3. Auflage. Stuttgart: Georg Thieme, 2008
- Bundesfachschule für Orthopädietechnik Dortmund. Unterrichtsmaterialien zur Biomechanik der Stumpfbettung und Zustandserhebung/Maß-Abform-Technik nach transfemoraler Amputation. Dortmund: BUFA, 2013
- Schäffler A, Menche N. Pflege konkret/Innere Medizin. Stuttgart, Jena: Gustav Fischer, 1995
- Baumgartner R, Botta P. Amputation und Prothesenversorgung. 3. Auflage. Stuttgart: Georg Thieme, 2008
- Greitemann B, Bork H, Brückner L. Rehabilitation Amputierter. Stuttgart: Gentner, 2002
- ISO 13405–1 and 13405–2: Prosthetics/Orthotics – Categorisation and description of prosthestic components – Part 1: Categorisation of prosthetics components, Part 2: Method of describing lower limb prosthetic components. Berlin: Beuth, 1995
- Blumentritt S, Braun J, Bellmann M, Schmalz T. Zur Indikation des Kniegelenksystems C‑Leg bei der prothetischen Versorgung Amputierter mit kurzen transfemoralen Stümpfen. Med Orth Tech, 2009; 129: 61–74
- Blumentritt S, Braun J, Bellmann M, Schmalz T. Zur Indikation des Kniegelenksystems C‑Leg bei der prothetischen Versorgung Amputierter mit kurzen transfemoralen Stümpfen. Med Orth Tech, 2009; 129: 61–74
- Blumentritt S, Braun J, Bellmann M, Schmalz T. Zur Indikation des Kniegelenksystems C‑Leg bei der prothetischen Versorgung Amputierter mit kurzen transfemoralen Stümpfen. Med Orth Tech, 2009; 129: 61–74
- Boenick U. Funktionelle Bedeutung der Schwungphasensteuerung, dargestellt am Beispiel hydraulischer Systeme. Orthopädie Technik,1994; 45: 14–17
- Blumentritt S, Braun J, Bellmann M, Schmalz T. Zur Indikation des Kniegelenksystems C‑Leg bei der prothetischen Versorgung Amputierter mit kurzen transfemoralen Stümpfen. Med Orth Tech, 2009; 129: 61–74
- Boenick U. Funktionelle Bedeutung der Schwungphasensteuerung, dargestellt am Beispiel hydraulischer Systeme. Orthopädie Technik,1994; 45: 14–17
- Dowton JH. Wenn alte Menschen stürzen. München, Basel: Reinhardt, 1995
- Blumentritt S, Bellmann M. Potenzielle Sicherheit von aktuellen nicht-mikroprozessor- und mikroprozessorgesteuerten Prothesenkniegelenken. Orthopädie Technik, 2010; 61: 788–799
- Bunke S, Kraft M. Befragung von Beinamputierten zu Gefährdungssituationen im Alltag. Orthopädie Technik, 2010; 61: 30–32
- Gauthier-Gagnon C, Grise MC, Potvin D. Enabling factors related to prosthetic use by people with transtibial and transfemoral amputation. Arch Phys Med Rehabil, 1999; 80: 706–713
- Greitemann B, Bui-Khac H. Wie häufig stürzen an der unteren Extremität amputierte Patienten? Med Orth Tech, 2006; 126: 81–86
- Miller WC, Speechley M, Deathe B. The prevalence and risk factors of falling and fear of falling among lower extremity amputees. Arch Phys Med Rehabil, 2001; 82: 1031–1037
- Bunke S, Kraft M. Befragung von Beinamputierten zu Gefährdungssituationen im Alltag. Orthopädie Technik, 2010; 61: 30–32
- Lechler K, Müller R, Schimmelpfennig B. Die Grundlagen der Verordnung zeitgemäßer Prothesenpassteile. Orthopädie Technik, 2011; 62: 356–361
- Blumentritt S, Bellmann M. Potenzielle Sicherheit von aktuellen nicht-mikroprozessor- und mikroprozessorgesteuerten Prothesenkniegelenken. Orthopädie Technik, 2010; 61: 788–799