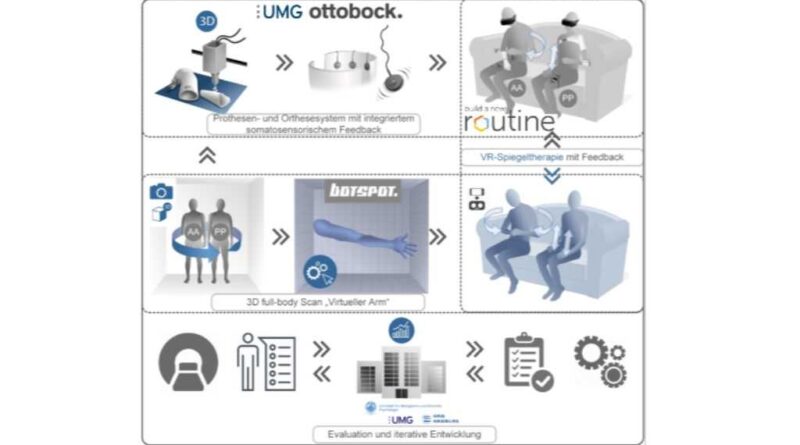
Für diese Herausforderung haben sich die Klinik für Unfallchirurgie, Orthopädie und Plastische Chirurgie der Universitätsmedizin Göttingen, die Klinische Psychologie der Universität Jena, die Fakultät Life-Science der Hochschule für angewandte Wissenschaften in Hamburg, der 3D-Scan-Entwickler Botspot AG, die Entwickler digitaler Nachsorgekonzepte der Routine Health GmbH und der Hersteller Ottobock zusammengeschlossen.
Im Gespräch mit der OT erläutern Initiatorin Dr. Jennifer Ernst, neuerdings Schwerpunktleiterin für Innovative Amputationsmedizin an der Medizinischen Hochschule Hannover, Klinik für Unfallchirurgie (mit Forschungsgruppe MOBILISE‑N weiterhin in der Klinik für Unfallchirurgie, Orthopädie und Plastische Chirurgie der Universitätsmedizin Göttingen), und Projektpartner Ilja Michaelis, Gründer und CEO der Routine Health GmbH, die Einzelheiten des innovativen Konzepts, den Mehrwert für die Patient:innen und berichten von ersten erfolgversprechenden Reaktionen der Testpersonen.
OT: Welche Idee steckt hinter Ihrem Verbundprojekt?
Dr. Jennifer Ernst: Die Idee entstand bereits 2017 aus der Notwendigkeit des Klinikalltags heraus. Wir sehen in unserer Klinik insbesondere in unserer Sprechstunde viele Patient:innen, die starke Schmerzen aufgrund ihrer Verletzung haben. In diesem Fall führen die Armlähmung oder der Verlust des Arms und die damit verbundene Nervenverletzung zu stark belastenden Schmerzen. Diese Schmerzen können mit Medikamenten und Spiegeltherapie häufig nicht ausreichend und nachhaltig reduziert werden. Die klassische Spiegeltherapie, deren Wirksamkeit in vielen Anwendungsszenarien bereits aufgezeigt werden konnte, fordert von den Patient:innen nicht nur sehr viel Fantasie ab, sondern auch die Umsetzung – sprich Erreichbarkeit eines Therapeuten/einer Therapeutin oder Durchführung nach Anleitung in der häuslichen Umgebung – ist vom Setting her für sie sehr herausfordernd: Sie benötigen einen Spiegel, den man aufstellen kann, einen ruhigen Ort zur Durchführung und so weiter. Da für den Erfolg der Therapie aber das regelmäßige Üben als Fortsetzung nach der klinischen Rehabilitation sehr wichtig ist, ist unsere Motivation groß, etwas zu entwickeln, das die Compliance fördert: Es sollte demnach einfach zu bedienen sein, Spaß machen, motivieren und alles ohne Nebenwirkung.
Ilja Michaelis: Wir, im Partnerverbund zuständig für die Entwicklung der VR-Technologie, sehen dieses Projekt als logische Weiterentwicklung unseres digitalen Nachsorgekonzepts, bei dem die klinische und häusliche Rehabilitation über das Tablet und eine Übungssoftware unterstützt werden. Unser digitales Nachsorgekonzept ist bereits in der Welt der Berufsgenossenschaft platziert. Teil dieses Projekts zu sein und unser Know-how in die VR-Technologie zu übertragen, hat uns begeistert und unseren Forschergeist inspiriert.
OT: Wie sieht die technische Umsetzung im Einzelnen aus?
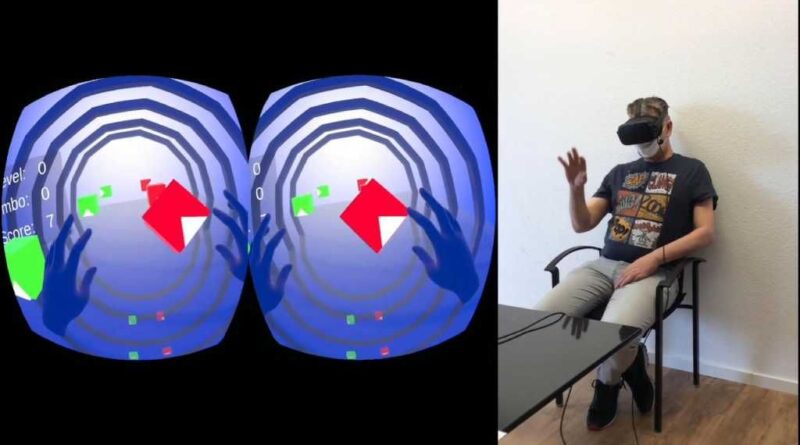
Ernst: Bei der Umsetzung der Idee greifen die Expertisen aller Verbundpartner ineinander. Unser Industriepartner Ottobock hat eine Vibrationsaktuatorik als modales Element entwickelt, das zum Beispiel in eine Orthese integriert werden kann. Botspot ermöglicht mit ihrer Technik des 3D-Full-Body-Scannings einen hochauthentischen Scan des gesunden Patientenarms. Kombiniert mit der VR-Softwarelösung, die das Unternehmen Routine Health GmbH entwickelt hat, können Patient:innen, die diese neue technische Lösung nutzen, nun im virtuellen Raum nicht nur ihren „versehrten“ Arm sehen, sie sehen sogar, wie sich während der Übungen bzw. der virtuellen Spiele die Härchen auf dem virtuellen Unterarm synchron zur Bewegung bewegen.
Michaelis: Unsere Technik ist ganz unkompliziert und intuitiv. Die Kommunikation unserer Softwarelösung und der VR-Brille mit dem Vibrationsmodul in der Orthese erfordert kein zusätzliches Zubehör: also weder externe Sensoren, die irgendwo im Raum befestigt werden müssten, noch Kontroller, die die Patient:innen in der gesunden Hand halten. Es wird eine handelsübliche VR-Brille verwendet, welche alle nötigen Sensoren zum Handtracking in Echtzeit mit sich bringt. Um die Kommunikation zwischen den Elementen des Systems zu gewährleisten, wird die VR-Brille einfach per Bluetooth mit den Vibrationssensoren in der Orthese verbunden. Die VR-Technologie des Systems, in der auch das Know-how der 3D-Scantechnologie unseres Verbundpartners Botspots integriert ist, vereint alles und ermöglicht sogar beim Training bzw. Spiel die Bewegung und die Beübung einzelner virtueller Finger. Durch diese Kombination aus VR und speziell entwickelten Rehabilitationsspielen mit synchronisiertem Feedback über die Vibrationssensoren am Unterarmstumpf, bei Menschen mit Unterarmamputation, oder dem Oberarm, Patient:innen mit Verletzung des Plexus brachialis und gelähmtem Arm, wird – so unsere Prognose – der Phantom- und Nervenschmerz reduziert werden.
OT: Was löst die Kombination von VR-Übungsprogrammen und den damit synchronisierten Vibrationen am Arm bei den Patient:innen im Gehirn aus? Wo liegen die Vorteile gegenüber der „klassischen“ Spiegeltherapie?
Ernst: Viele unserer Betroffenen brechen die Spiegeltherapie zu früh ab, obwohl der Großteil der Patient:innen im richtigen Setting gut auf die Spiegeltherapie anspricht, sprich eine Schmerzreduktion erfährt. Nach einer Amputation oder Armlähmung ändert sich die Karte unseres Körpers im Gehirn. Dies ist eine Ursache für schmerzhafte Phantomempfindungen. Studien zeigten, dass durch die Spiegelung des gesunden Körperteils eine kortikale Stimulation erzeugt wird und das Gehirn sich reorganisieren kann. Aber manchmal reichen weder diese Therapie noch die Medikation aus. Immer wieder kommen Patient:innen in unsere Sprechstunde, die trotz allem Phantomschmerzen haben, die plötzlich in den Arm einschießen; meistens genau dann, wenn sie sie am wenigsten gebrauchen können, zum Beispiel beim Bewerbungsgespräch, in Stresssituationen. Wir erhoffen uns von dem VR-System, dass diesen Patient:innen dauerhaft geholfen werden kann.
Wichtig für die Entstehung dieser Schmerzen scheint die Verarbeitung der durch die Nervenverletzung verlorenen oder veränderten Signale im Gehirn zu sein. Beim Versuch, eine Bewegung mit dem in der Vorstellung noch intakten Phantomarm/gelähmten Arm auszuführen, erwartet das Gehirn eine Rückmeldung von diesem Arm, das sogenannte „sensorisches Feedback“. Ein Ausbleiben dieser Rückmeldung, die „sensomotorische Inkongruenz“, erzeugt ein Alarmsignal im Gehirn, das als schmerzhaft empfunden wird. Das neu entwickelte System soll durch eine Kombination aus virtueller Realität und auf die Patient:innen zugeschnittenen Feedbacksignale die fehlende nervale Rückmeldung an das Gehirn ersetzen. Die Ursache des Schmerzes könnte somit direkt adressiert werden. Zudem ermöglicht das Tool über das rein visuelle Feedback der „klassischen“ Spiegeltherapie hinaus auch andere Bereiche der Patient:innen anzusprechen, zum Beispiel durch die Musik und einladende Themenlandschaften – so wird die Entspannung während der virtuellen Therapie erleichtert.
OT: Das Projekt läuft bis Ende des Jahres und wird begleitet von einigen Studien. Eine Machbarkeitsstudie läuft aktuell. Was haben Sie evaluiert und wie waren die Reaktionen der Patient:innen auf das System?
Ernst: Die Probanden werden gebeten, über den Zeitraum ein digitales Schmerztagebuch zu führen, vor und vier Wochen nach der Intervention wird eine Bildgebung vom Kopf (MRT) durchgeführt. Noch läuft die Studie, aber die ersten Ergebnisse zeigen, dass die virtuelle Darstellung des versehrten Arms von vielen Betroffenen als sehr authentisch empfunden wird und die Spiele ihnen Spaß machen.
Michaelis: Die Patient:innen, die wir bei der Studie begleiten durften, waren begeistert von dem System. Sie fanden es unkompliziert und konnten sich in der intuitiven Handhabung schnell einfinden. Das bringt uns unserem Ziel näher, die Patient:innen zum täglichen Üben zu motivieren, um eine Schmerzlinderung zu erreichen. Von Vorteil ist auch, dass die einzelnen Elemente des Systems autark funktionieren. Das bedeutet, wenn die Patient:innen im weiteren Verlauf der Rehabilitation keine Orthese mehr benötigen, können sie die VR-Brille auch weiterhin zum Üben benutzen. Das war den Verbundpartnern bei der Entwicklung wichtig, denn es entspricht den Anforderungen, die die Rehabilitation an dieses System stellt. Es zeigt, wie nah sich die Entwicklung des Produkts am Praxisalltag der Verbundpartner orientiert.
OT: Wie sieht die weitere Zukunft des Projekts aus? Was ist Ihre Vision?
Michaelis: Aktuell verstehen wir uns wie eine Art Pioniere, die mit Nachdruck daran arbeiten, die VR-Technologien in das Gesundheitssystem zu überführen. Es gibt in diesem Bereich viele Projekte, die auch EU-gefördert werden. Aber vom Projekt bis hin zum Medizinprodukt: Das ist sicherlich eine Herausforderung, die mit Einführung der MDR-Regelung nicht einfacher geworden ist. Durch Flankierung durch verschiedene Studien, die bereits in Planung sind, sehe ich die Entwicklung positiv. Im Schulungsbereich hat sich die VR-Technologie bereits durchgesetzt beispielsweise bei der Ausbildung der Ärzt:innen. Warum nicht auch im Bereich des Rehabilitationstrainings?
Ernst: Zur Evaluierung der Ergebnisse werden wir sicherlich noch ein Nachfolgeprojekt anschließen. Stand heute sieht der Alltag in Deutschland so aus, dass nicht flächendeckend überall in Deutschland die betroffenen Patient:innen die gleiche Versorgung bekommen können, da die Dichte an geschulten Therapeut:innen zu gering ist. Diese VR-Technologie eröffnet ihnen ganz neue Wege – unabhängig von der Versorgungmöglichkeit, die sie in ihrem näheren Wohnumfeld vorfinden. Unser Ziel ist es, die Wirksamkeit dieser mobilen VR-Rehabilitationstherapie mit Studien zu belegen, um dann den schnellen Übergang in die Regelversorgung zur schaffen.
Die Fragen stellte Irene Mechsner.
- Konservative Versorgung einer adulten Skoliose mit einem modularen Bausatz – ein Versorgungsbeispiel — 6. März 2026
- Technologie und Funktionsweise des Prothesenkniegelenks Genium X4 — 13. Februar 2026
- Prothesenversorgung nach transhumeraler Osseointegration mit Pattern-Recognition-Steuerung – Fallbericht einer Systemumstellung — 11. Februar 2026