1 Vorsitzender des Beratungsausschusses der DGOOC für Orthopädieschuhtechnik
2 Stellvertretender Sprecher des Vorstandsteams der AG Diabetischer Fuß der DDG
3 Mitglied des Beratungsausschusses der DGOOC für Orthopädieschuhtechnik
Unveränderte Risikogruppen
Risikogruppe 0
Patienten mit Diabetes ohne Folgekomplikationen und ohne orthopädisch relevante Fußveränderungen gehören zu dieser Gruppe. Sie sollten frühzeitig über „fußgerechte“ Konfektionsschuhe und die Notwendigkeit konsequenter Schuh- und Fußhygiene sowie fachliche Mitbehandlung beraten werden, um schuhbedingte Fußveränderungen, wie z. B. einen Hallux valgus, zu vermeiden, da Füße mit Fußdeformitäten bei später auftretenden Folgekomplikationen wie PNP oder pAVK wesentlich aufwendigere Versorgung benötigen als nicht deformierte Füße. Allerdings stößt man in dieser Risikogruppe sehr häufig auf Unverständnis bzw. fehlende Einsicht, sich von liebgewonnenen modischen Aspekten bei der Schuhauswahl zu trennen.
Risikogruppe I
Diese Gruppe umfasst Patienten ohne diabetesbedingte Folgekomplikationen an den Füßen, aber mit orthopädischen Problemen von einfachen Spreizfüßen bis hin zu komplexen Deformitäten wie einem Klumpfuß. Die Versorgung erfolgt nach rein orthopädischen Gesichtspunkten.
Geänderte Risikogruppen
Risikogruppe II
Bisher umfasste diese Gruppe Patienten mit Sensibilitätsverlust und/oder relevanter peripherer arterieller Verschlusskrankheit (pAVK). Die Regelversorgung war der „Diabetesschutzschuh mit herausnehmbarer konfektionierter Weichpolstereinlegesohle“. Da die Inzidenzrate von Läsionen in dieser gesamten Risikogruppe bei ca. 2–4 % pro Jahr liegt1, hat sich die Kostenübernahme durch die GKV zur präventiven Versorgung in dieser Risikogruppe nicht in der Praxis durchgesetzt. Um aber die berechtigte Forderung vieler Experten, der Entwicklung eines Erstulcus bei besonders gefährdeten Patienten in dieser Risikogruppe vorzubeugen, wurden auf Basis der Expertenmeinung und der Studienlage2 eine Aufteilung der Risikogruppe II in zwei Untergruppen vorgenommen.
Risikogruppe IIa
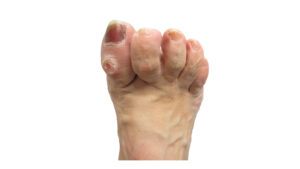
Den Risikogruppen IIa und IIb gemeinsam ist der Sensibilitätsverlust durch PNP und/oder eine relevante periphere arterielle Verschlusskrankheit (pAVK). In die Risikogruppe IIa fallen Patienten ohne die zusätzlichen Risikofaktoren der Gruppe IIb. Da aber ein hohes Risiko von nicht wahrgenommenen Verletzungen der Füße, z. B. durch nicht passende Schuhe, vorliegt, ist eine gesonderte Aufklärung notwendig. Die Patienten sollten für DFS geeignete Schuhe mit ausreichendem Innenvolumen sowie herausnehmbare Weichpolstersohlen tragen. Es muss genügend Platz für Fuß und Weichpolstersohlen vorhanden sein. Diese Versorgung ist keine Leistung der gesetzlichen Krankenkasse (GKV) (Abb. 1).

Risikogruppe IIb
Zusätzliche Risikofaktoren wie drohende dorsale Ulcera bei nichtausreichender Zehenfreiheit im einlagengerechten Konfektions-/Bequemschuh, z. B. bei ausgeprägten Krallen- oder Hammerzehen, präulcerativen Veränderungen wie z. B. Clavi oder eingeblutete Hyperkeratosen oder das Vorliegen einer dialysepflichtigen Niereninsuffizienz klassifizieren Patienten für diese Untergruppe. Sie erhalten aufgrund der erhöhten Gefahr für die Ulcusentwicklung „Spezialschuhe bei diabetischem Fußsyndrom“ (Abb. 2) – dies ist die neue Bezeichnung für die ehemals bezeichneten „Diabetesschutzschuhe“ – mit diabetesadaptiertem Fußbett (DAF) (Abb. 3). Die Spezialschuhe bei diabetischem Fußsyndrom und diabetesadaptierten Fußbettungen unterliegen genauen Vorgaben durch das Hilfsmittelverzeichnis PG 31 und sind somit verordnungsfähig und werden von den GKVs nach Einreichen eines Kostenvoranschlages in der Regel bis auf den gesetzlichen Eigenanteil erstattet.


Risikogruppe III
In diese Risikogruppe fallen alle Patienten, die aufgrund eines abgeheilten Ulcus ein statistisch sehr hohes Risiko eines Rezidivs von ca. 35– 40 % pro Jahr aufweisen3. Wie in der Risikogruppe IIb haben auch diese Patienten Anspruch auf Spezialschuhe bei diabetischem Fußsyndrom mit diabetesadaptierten Fußbettungen. Falls erforderlich, sollten die Spezialschuhe bei diabetischem Fußsyndrom an die biomechanischen Anforderungen zum Erreichen der erforderlichen Druckentlastung angepasst werden. Dies kann insbesondere die Ausrichtung der Scheitellinie der Rolle bei stark innen- oder außenrotiertem Gangbild oder z. B. eine Innen- oder Außenranderhöhung bei Kniefehlstellungen sein.
Risikogruppe IV
Diese Gruppe umfasst Patienten der Risikogruppen II und III mit Deformitäten oder Dysproportionen (Abb. 4, 5), die nicht mit konfektionierten Leisten (gemeint sind z. B. Spezialschuhe bei diabetischem Fußsyndrom) versorgt werden können und daher Maßschuhe (Abb. 6) mit diabetesadaptierter Fußbettung (Abb. 7) benötigen. Selbstverständlich sind die orthopädischen Maßschuhe auch mit den entsprechenden für diabetische Füße notwendigen, orthopädischen Zusatzfunktionen, wie Abrollsohle, Sohlenversteifung und einer entsprechenden Schaftverarbeitung, ausgestattet. Die Entscheidung, ob ein Patient mit orthopädischen Schuhen oder mit Spezialschuhen bei diabetischem Fußsyndrom versorgt werden kann, hängt stark von den im Markt zur Verfügung stehenden Modellen ab und kann mitunter nur im Einzelfall durch das Anprobieren der konfektionierten Spezialschuhe durch den Fachmann entschieden werden. Stellt der Fachmann dann z. B. fest, dass die Füße des Patienten zwar im Vorfuß gut in den Schuh passen, aber der Fersenhalt aufgrund einer zu schmalen Ferse nicht gewährleistet werden kann und der Schuh schlupft, liegt damit eine Dysproportion und eine Indikation zur orthopädischen Maßschuhversorgung vor.



Risikogruppe V
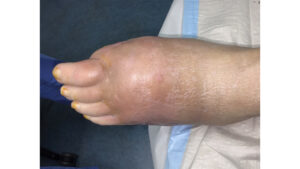
In der Risikogruppe V finden sich wie bisher die Patienten mit einer inaktiven Charcot-Neuro-Osteoarthropathie (CNO). Der Begriff CNO wurde in Angleichung an die IWGDF-Leitlinie übernommen und ersetzt die früheren Bezeichnungen DNOAP/Charcotfuß. Allerdings wurde die Definition CNO durch die Zusätze „erkennbare radiologische Gelenk- und/oder Knochenzerstörungen, Pseudoexostosen und Fehlstatik“ etwas präzisiert. Die minimale Regelversorgung erfolgt durch überknöchelhohe Maßschuhe mit DAF. In Ausnahmefällen bei minderdeformierten Füßen mit erhaltener Belastbarkeit kann auf Spezialschuhe bei DFS mit DAF zurückgegriffen werden. Je nach Ausprägung und Lokalisation, z. B. im Rückfuß (Abb. 8) und der damit einhergehenden verringerten Belastbarkeit bzw. Lotabweichung, müssen zusätzliche Schaftversteifungen, wie z. B. bimalleoläre Knöchelstützen (Abb. 9), Arthrodesenkappen oder gegebenenfalls Innenschuhe/Orthesen (Abb. 10) verordnet werden.


Risikogruppe VI
Diese Gruppe umfasst Patienten mit Fußteilamputationen auf mindestens transmetatarsalem Niveau. Patienten, bei denen lediglich Zehen amputiert wurden, können, sofern nicht zusätzliche Komplikationen vorliegen, mit Spezialschuhen bei diabetischem Fußsyndrom in Verbindung mit diabetesadaptierten Fußbettungen versorgt werden. Als Minimalversorgung ab transmetatarsalen Amputationen (Abb. 11) werden orthopädische Maßschuhe mit exakt anmodellierten diabetesadaptierten Fußbettungen, wirkungsvollen Abrollsohlen mit proximal des Stumpfendes gelegener Scheitellinie, Sohlenversteifung und kosmetischem Vorfußersatz aus weichem Material angewendet.
Je nach Kürze und Belastbarkeit der Fußstümpfe sind entsprechende Zusätze im orthopädischen Maßschuh, wie z. B. Stützlaschen und Fersenführungen durch hochgezogene Hinterkappen, notwendig (Abb. 12).
Bei sehr kurzen Fußwurzelstümpfen bzw. instabilen oder schlecht belastbaren Fußstümpfen (Abb. 13) sind spezielle unterschenkelhohe oder bis zum Knie reichende Vorfußersatzprothesen (Abb. 14) notwendig.
Das grundsätzliche Versorgungsziel in dieser Risikogruppe ist die Vermeidung von Fußwunden durch einen optimalen Schutz des belastungsflächenverringerten, besonders gefährdeten Fußstumpfes durch Vermeidung von Druckspitzen, z. B. im Bereich des distalen Stumpfbereiches, aber auch durch Vermeidung von Scherkräften. Dies bedeutet, dass in der Regel kein vollständiger kosmetischer Ausgleich des Fußteilverlustes vorgenommen wird. Auch eine Verringerung der Schrittlänge durch Nichtwiederherstellung des Vorfußhebels wird bewusst in Kauf genommen. Durch eine Verringerung der Schrittlänge wird gleichzeitig die Dynamik des Ganges verringert und die auf den Fußstumpf einwirkenden Kräfte werden reduziert4.


Neu strukturierte Risikogruppe VII
Die größte Veränderung erfuhr die Risikogruppe VII, die auf die aktuelle IWGDF-Leitlinie angepasst wurde. Durch die Unterteilung in vier weitere Untergruppen a–d wurde mehr Klarheit bei der Versorgung von akuten Fußwunden und aktiven CNOs geschaffen.
In der gesamten Risikogruppe VII ist ggf. vor der Hilfsmittelverordnung eine notwendige chirurgische Intervention abzuklären, ob nicht die Beseitigung des auslösenden und ggf. die Wunde unterhaltenden biomechanischen Problems in Frage kommt. Die Eingriffe reichen von Achillessehnenverlängerungen über Umstellungsosteotomien, Sehnendurchtrennungen und ‑Verlängerungen bis zu Abtragungen von Pseudoexostosen.
Risikogruppe VIIa
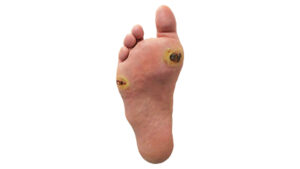
Patienten mit nicht plantaren Läsionen (Abb. 15) erhalten konfektionierte Verbandsschuhe (Abb. 16), die die Ulcusregion vor Druck schützen. Bei vorhandener suffizienter orthopädieschuhtechnischer Versorgung, die in Verbindung mit dem Wundverband genügend Volumen aufweist, um die Ulcusregion zu entlasten, kann diese Schuhversorgung weiterhin benutzt werden.

Risikogruppe VIIb
In diese Risikogruppe fallen Patienten mit aktiver CNO ohne Läsion, die ein sehr großes Risiko von drohender Sinterung der knöchernen Strukturen haben (Abb. 17). (Eine Erläuterung zur Differenzierung von aktive/inaktive CNO findet sich unten bei den Zusatzkriterien.)
Die Regelversorgung ist eine individuelle kniehohe Orthese mit DAF (Abb. 18). Als Alternative kann ein Vollkontaktgips (TCC) in Erwägung gezogen werden.
Bei nicht stärker deformierten Füßen können auch konfektionierte Orthesen zur Anwendung kommen (Abb. 19). Um eine gute individuelle Ausstützung der Fußwölbungen zu erreichen, sollte zusätzlich eine DAF verordnet werden. (Gesonderte Hinweise zur Verwendung von konfektionierten Hilfsmitteln finden sich unten bei der Erläuterung der Zusatzerklärungen.)
Das grundsätzliche Versorgungsprinzip in dieser Risikogruppe ist die Ausschaltung der Fußgelenkbewegungen und der Tibiarotation. Dies erfordert eine gewissenhafte Abformtechnik und sehr gute Ausmodellierung der knöchernen Fußstrukturen und der Tibiakante sowie eventuell einer zusätzlichen Kniekondylenführung. Nicht abnehmbare Versorgungen sind den abnehmbaren überlegen.


Risikogruppe VIIc
Patienten mit plantaren Läsionen außerhalb der Fersenregion (Abb. 20) finden sich in der Risikogruppe VIIc wieder.
Die Regelversorgung ist eine nicht abnehmbare, kniehohe konfektionierte Orthese (Abb. 21). Allerdings müssen die Passform und die Gewichtslimitierung des jeweiligen Modells beachtet werden. (Gesonderte Hinweise zur Verwendung von konfektionierten Hilfsmitteln finden sich unten bei der Erläuterung der Zusatzerklärungen.) Ist dies nicht erfüllbar, muss eine nicht abnehmbare, individuelle Orthese mit DAF angefertigt werden (Abb. 22). Das Kriterium der Nicht-Abnehmbarkeit für die Regelversorgung ergibt sich aus der durch Studien belegten wesentlich besseren Abheilungsrate der Wunden5.
Allerdings sollten bei höhergradiger pAVK oder Infektion die Hilfsmittel abnehmbar bleiben, um die Wunde kontrollieren zu können, ebenso bei mäßiggradiger pAVK in Verbindung mit einer mäßiggradigen Infektion6. Eine starke Exsudation der Wunde macht häufigere Verbandswechsel und ggf. eine größere Menge an Exsudat aufnehmendem Verbandmaterial erforderlich. In diesen Fällen sollte das Hilfsmittel nicht gegen Abnahme gesichert werden, ggf. muss man dann kurzfristig auch auf die sonst sinnvolle DAF verzichten. Die Erfahrung zeigt jedoch, dass bei konsequentem Tragen der hochschaftigen Hilfsmittel durch die Ruhigstellung und Kompressionswirkung auch die Wundexsudation nach wenigen Tagen deutlich zurückgeht. Falls es Gründe gibt, wie z. B. eine besondere häusliche Situation oder ein sehr geringer Mobilitätsgrad des Patienten, die ein Tragen einer Unterschenkelorthese nicht ermöglichen, können auch konfektionierte Verbandsschuhe oder individuelle Interimsschuhe (Abb. 23) mit einer entsprechend druckentlastenden, diabetesadaptierten Fußbettung verwendet werden. Selbstverständlich ist auch die Anwendung von einem TCC (Abb. 24) beim Vorhandensein einer entsprechenden Infrastruktur und Expertise eine ärztliche Therapieoption.




Risikogruppe VIId
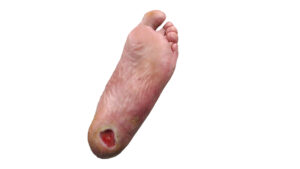
Patienten mit plantaren Fersenulcera (Abb. 25) haben ein hohes Risiko für lange Krankenhausaufenthalte und Arbeitsunfähigkeitsperioden und das führt häufig zur Amputation der unteren Gliedmaßen7 8. Deshalb wurde für diese Gruppe der plantaren Wunden die separate Risikogruppe VIId gebildet.
Um eine gute Kondylenführung und eine Ausschaltung der axialen Kräfte zu gewährleisten, sollten individuelle, nicht abnehmbare, kniehohe Fersenentlastungsorthesen zur Anwendung kommen. Als besonders wirkungsvolle Methode der Fersenulcusentlastung hat sich die funktionelle Fixierung des Fußes in maximaler Dorsalextension im OSG erwiesen. Damit wird eine vertikale Auf- und Abbewegung der Ferse während der verschiedenen Gangphasen sicher verhindert. Die optimale Einstellung des Fußes in Dorsalextension muss über den Silfverskjöld-Test gefunden werden (Abb. 26, 27).
Konfektionierte Fersenentlastungsorthesen erfüllen diese Funktionsanforderungen nicht. Für die Risikogruppe VIId gelten die gleichen Einschränkungen zur Nicht- Abnehmbarkeit wie in der Risikogruppe VIIc beschrieben. Auch die ärztliche Therapieoption mit TCC unterliegt den gleichen Limitationen wie in der Risikogruppe VIIc.

Erläuterung zu den Zusatzinformationen der Risikogruppeneinteilung
Im Einzelfall ist eine zu begründende Abweichung vom o. a. Schema mit einfacherer oder aufwendigerer Versorgung z. B. nach fehlgeschlagener adäquater Vorversorgung oder bei orthopädischen/neurologischen Zusatzkomplikationen nach ärztlicher Verordnung möglich.
Auch wenn versucht wurde, eine systematische Zuordnung der verschiedenen orthopädieschuhtechnischen Hilfsmittel zu den verschiedenen Ausprägungen des DFS zu finden, wird es in der klinischen Praxis immer wieder zu speziellen Ausgangssituationen bei diesem sehr komplexen Krankheitsbild kommen, die in diesem Schema nicht abgebildet sind. Im Idealfall wird dann in einer interdisziplinären Fußsprechstunde zusammen mit den Zielvorstellungen des Patienten eine individuelle Versorgungsmöglichkeit gefunden, die durchaus abweichend von der Regelversorgung ausfallen kann.
Eine ärztliche Abnahme des verordneten Hilfsmittels zusammen mit dem Patienten ist immer erforderlich. Die Einweisung in das Hilfsmittel erfolgt durch orthopädie(schuh)technisches Fachpersonal.
Abnahmekriterien:
- Sind die verordneten Komponenten enthalten?
- Ist die Passform gewährleistet?
- Sind Stand‑, Tritt- und Gangsicherheit gegeben?
- Wird das Hilfsmittel auch im Alltag konsequent getragen?
- Ist die Funktion hinsichtlich Schutz des Fußes und Ausgleich funktioneller Einschränkungen gegeben?
- Wurden die Kriterien für die Schuhversorgung beim DFS eingehalten?
Die Abnahme des verordneten Hilfsmittels durch den Arzt dient in erster Linie zur Überprüfung des gewünschten Versorgungszieles und erfolgt idealerweise auch zusammen mit dem an der Herstellung des Hilfsmittels beteiligten Orthopädieschuhtechniker. So können eventuell notwendige Nachbesserungen sofort eingeleitet werden.
Minimalkriterien für die Schuhversorgung beim DFS sind:
- genügend Raum für die Zehen in Länge und Höhe
- ausreichende Breite
- Vermeiden von drückenden Nähten
- weiches Material über druckgefährdeten beweglichen Fußregionen
- keine auf den Fuß einwirkende Vorderkappe
- herausnehmbare konfektionierte Polstersohle mit Druckspitzenreduktion im Ballenbereich um 30 %
- Möglichkeit einer orthopädieschuhtechnischen Zurichtung
Diese Minimalkriterien gelten insbesondere für die Risikogruppen IIb–VI. Darüber hinaus stellt die AG Fuß der ADE ein Anprobe-Protokoll auf ihrer Website bereit, welches noch weitergehende Kriterien für eine erfolgreiche Versorgung auflistet.
Die erfolgreiche Druckentlastung durch eine diabetesadaptierte Fußbettung ist mit Hilfe pedobarographischer Messsohlen nach dem aktuellen Standard durchzuführen und zu dokumentieren.
Da die Patienten bedingt durch ihre PNP und den damit einhergehenden Sensibilitätsverlust keine verlässliche Rückmeldung zur Passform der Schuhversorgung geben können, ist eine Druckverteilungsmessung in der Schuhversorgung mittels Sensorsohlen die einzige Möglichkeit, zu einer objektiven Einschätzung der Druckentlastungswirkung zu kommen. Durch Studien konnte nachgewiesen werden, dass bei einer entsprechenden Druckreduktion in Verbindung mit einer entsprechenden Adhärenz durch den Patienten eine Halbierung der Rezidivrate erreicht werden kann9. Für die Durchführung der Druckverteilungsmessung in Deutschland wurde von Seiten des Beratungsausschusses der DGOOC für das Orthopädieschuhtechnikhandwerk und der Expertengruppe DVM eine Empfehlung veröffentlicht10.
Für die Korrektur oder den funktionellen Ausgleich einer höhergradigen Fußdeformität mittels orthopädischer Maßschuhe ist die manuelle Anfertigung eines individuellen Sonderleistens nach Gipsabdruck oder in vergleichbarer Technik erforderlich.
Auch wenn sich in den letzten Jahren die Scan-Technologien und CAD-Programme zur Weiterverarbeitung der Fußdaten weiterentwickelt haben, gibt es im Moment leider noch nicht die Möglichkeit, die entsprechenden knöchernen Strukturen und Weichteile in der gleichen Qualität zu erfassen, wie dies für einen geübten Fachmann mittels Gipsabdruck möglich ist. Dies gilt insbesondere für die Hochrisikofüße in den Risikogruppen V und VI, aber natürlich auch für die Anfertigung von individuellen Orthesen in der Risikogruppe VII, in der sehr häufig moderate Stellungskorrekturen zur lotgerechten Ausrichtung notwendig sind. Auch die exakte Anmodellierung der Kniekondylenführung erfordert manuelles Geschick beim Gipsen.
Bei der Versorgung mit konfektionierten Hilfsmitteln (z. B. Fertigorthesen) muss die Passform gewährleistet sein, ansonsten ist die Verordnung eines individuellen Hilfsmittels erforderlich (z. B. Einschalen- oder Zweischalenorthese, Rahmenorthese oder Interimsschuh).
Die Entscheidung zwischen einem konfektionierten Hilfsmittel und einem individuell hergestellten Hilfsmittel muss sehr gewissenhaft gefällt werden und verursacht wegen der großen Preisunterschiede die meisten Diskussionen mit den Kostenträgern. Grundsätzlich sollte nach dem Wirtschaftlichkeitsgebot zunächst immer ein konfektioniertes Hilfsmittel in Erwägung gezogen werden. Allerdings muss bei der Patientengruppe mit sensibler PNP immer bedacht werden, dass die Patienten keine Rückmeldung über die Passform geben können, was bei einem Hilfsmittel mit ungenügender Passform sehr schnell zu Wunden und leider auch zu Amputationen bis hin zum Tode dieser meist multimorbiden Patienten führen kann. Deshalb liegt es sehr oft im Ermessen des Behandlungsteams, eine verantwortungsvolle Entscheidung zu treffen. Neben den zurzeit noch sehr ungenügenden Informationen von Seiten der Hersteller bezüglich der genauen Passformdaten, z. B. der konfektionierten Entlastungsorthesen, sind auch die Gewichtsbeschränkungen (maximal zugelassenes Körpergewicht der Patienten) limitierende Faktoren.
Zur Nachkontrolle sind ab Gruppe III minimal alle drei Monate ambulante Untersuchungen nötig.
Dies ist eine grobe Richtlinie. Idealerweise sollte bei einer Erstversorgung in den Risikogruppen IIb–VI bereits maximal 30 Minuten nach Erstanpassung, dann erneut innerhalb der ersten 14 Tage eine Kontrolle erfolgen, bei der auch über eine entsprechende Grundausstattung mit einem Wechselpaar und einem Paar Hausschuhe eine Entscheidung getroffen werden sollte. Nur wenn der Patient die optimal druckentlastenden Schuhe ganztägig trägt, besteht die Chance, dass weitere Fußkomplikationen vermieden werden können11. In der Risikogruppe VII sind in der Regel engmaschigere Kontrollen notwendig.
Begriffsdefinition: Die Benennung der Charcot-Neuro-Osteoarthropathie (CNO) wurde an die internationale Namensgebung der IWGDF-Leitline 2023 angepasst. Frühere Bezeichnungen sind DNOAP/Charcotfuß.
Die Differenzierung zwischen aktivem und inaktivem Stadium erfolgt nach den folgenden Kriterien:
Aktivierter Charcot-Fuß
Anzeichen sind:
- deutliche entzündliche Schwellung; Rötung; teilweise auch Fehlstellungen
- fakultativ lokale Temperaturerhöhung, selten generalisiert
- insgesamt somit klinische Entzündungszeichen in einer oder mehreren Gelenkregionen am Fuß
- häufig begleitende CRP-Erhöhungen durch die Destruktionen
- bildgebende Diagnostik nicht immer richtungsweisend
- MRT „übertreibt“ üblicherweise den Befund
Inaktives Stadium Charcot-Fuß
Anzeichen sind:
- Fehlen von klinischen Entzündungszeichen wie Rötung, Schwellung oder Überwärmung
- weitere vorhandene Skelettdeformierungen ggf. Ulcerationen bei vorstehenden Exostosen oder knöcherne Vorwölbungen
Die Empfehlungen zur Schuhversorgung beim DFS orientieren sich an den Leitlinien der International Working Group on the Diabetic Foot (IWGDF, Version 2023).
Eine erste Risikogruppeneinteilung zur „Schuhversorgung beim Diabetischen Fuß“ wurde, initiiert durch die AG Fuß DDG in Zusammenarbeit mit dem BIV Orthopädie-Schuhtechnik, bereits 1999 erarbeitet. Aufgrund von berechtigten Hinweisen auf Schwächen in Bezug auf die unzureichende Berücksichtigung der orthopädischen Aspekte dieses Krankheitsbildes von Seiten der Fachärzte für Orthopädie wurde im Jahr 2005 die Risikogruppeneinteilung zusammen mit der AG Fuß DDG, dem DGOOC Beratungsausschuss für Orthopädieschuhtechnik und dem ZVOS (Zentral-Verband der Orthopädie-Schuhtechnik) überarbeitet und im Jahr 2006 unter dem Namen „Schuhversorgung und Risikoklassen beim diabetischen Fußsyndrom – und analogen Neuro-Angio-Arthropathien“ endgültig verabschiedet. Neue wissenschaftliche Erkenntnisse und die Forderung des Spitzenverbandes der Krankenkassen, nur noch Leistungen im Orthopädieschuhmacherbereich zu finanzieren, die auch eine wissenschaftliche Evidenz aufweisen, haben eine Neustrukturierung der Einteilung nach 18 Jahren notwendig gemacht. Dabei zeigt es sich in den letzten Jahren von großem Nutzen, dass die International Working Group on the Diabetic Foot (IWGDF) regelmäßig und gewissenhaft ihre internationale Leitlinie auf Basis der Einschätzung der aktuellen Studien veröffentlicht. Allerdings müssen diese Empfehlungen dann an die in Deutschland vorhandenen Rahmenbedingungen und Ressourcen angepasst werden.
Diskussion
Die überarbeitete Risikogruppeneinteilung beim diabetischen Fußsyndrom (DFS) und bei den analogen Neuro-Angio-Arthropathien berücksichtigt aktuelle wissenschaftliche Erkenntnisse und zielt darauf ab, eine evidenzbasierte Versorgung sicherzustellen. Gleichzeitig soll damit Transparenz für alle an der Versorgung Beteiligten geschaffen werden; dies gilt für die verordnenden Ärzte, Orthopädie(schuh)techniker, Krankenkassen, Patienten und das gesamte interdisziplinäre Behandlungsteam. Dabei kann eine solche Risikogruppeneinteilung nicht alle Ausprägungen dieses komplexen Krankheitsbildes abbilden. Deshalb ist nach wie vor die wirkungsvollste Art der Versorgung nur im interdisziplinären Team zu erreichen. Im Mittelpunkt steht dabei der Patient, dessen besondere Lebenssituation und seine Bedürfnisse. Nur ein vom Patienten akzeptiertes und getragenes Hilfsmittel wirkt.
Tabelle 1 Schuhversorgung und Risikoklassen beim Diabetischen Fußsyndrom (DFS) – und analogen Neuro-Angio-Arthropathien (Stand 21.02.2024)
| Risikogruppe | Erläuterung | Regelversorgung | |||||||||||||
| 0 | Diabetes mellitus ohne PNP/pAVK | Aufklärung und Beratung | Fußgerechte Konfektionsschuhe | ||||||||||||
| I | Wie 0, mit Fußdeformität | Höheres Risiko bei späterem Auftreten einer PNP/pAVK | Orthopädieschuhtechnische Versorgung aufgrund orthopädischer Indikation | ||||||||||||
| IIa | Diabetes mellitus mit Sensibilitätsverlust durch PNP/ relevante pAVK | Hohes Risiko von nicht wahrgenommenen Verletzungen der Füße z. B. durch nicht passende Schuhe. Gesonderte Aufklärung notwendig | Für DFS geeigneter Schuh mit herausnehmbarer Weichpolstersohle | ||||||||||||
| IIb | Diabetes mellitus mit Sensibilitätsverlust durch PNP und/oder pAVK mit folgenden Zusatzkriterien: 1. drohende dorsale Ulcera 2. präulcerative Veränderungen 3. dialysepflichtige Niereninsuffizienz | Zu 1: bei nichtausreichender Zehenfreiheit im einlagengerechten Konfektions-/Bequemschuh, z. B. bei ausgeprägten Krallen- oder Hammerzehen. Zu 2: z. B. eingeblutete Hyperkeratosen | Spezialschuh bei DFS mit DAF (diabetesadaptierte Fußbettung) | ||||||||||||
| III | Zustand nach Ulcus | Deutlich erhöhtes Ulcusrezidiv-Risiko gegenüber Gr. II | Spezialschuh bei DFS mit DAF, ggf. mit orth. Schuhzurichtung | ||||||||||||
| IV | Wie II + III mit Deformitäten bzw. Dysproportionen | Nicht nach konfektioniertem Leisten (z. B. Spezialschuh bei DFS) zu versorgen | Orthopädische Maßschuhe mit DAF | ||||||||||||
| V | Inaktive CNO mit erkennbaren radiologischen Gelenk- und/oder Knochenzerstörungen/ Pseudoexostosen/Fehlstatik | Innenschuhe/Orthesen i. d. R bei inaktiver CNO im Rückfußbereich oder bei starker Lotabweichung. Ggf. bei minderdeformierten Füßen mit erhaltener Belastbarkeit Spezialschuhe bei DFS mit DAF möglich | Knöchelübergreifende orthopädische Maßschuhe mit DAF, Innenschuhe, Orthesen | ||||||||||||
| VI | Wie II mit Fußteilamputation | Mindestens transmetatarsale Amputation, auch als innere Amputation | Versorgung wie IV + V plus ggf. Prothesen | ||||||||||||
| VIIa | Nicht plantare Läsionen | Bei vorhandener suffizienter orthopädieschuhtechnischer Versorgung, die in Verbindung mit dem Wundverband die Ulcusregion entlastet, kann diese Schuh-versorgung weiter benutzt werden | Verbandsschuhe | ||||||||||||
| VIIb | Aktive CNO ohne Läsion | Drohende Sinterung der knöchernen Strukturen Versorgungsprinzip ist die Ausschaltung der Fußgelenkbewegungen und der Tibiarotation Nicht abnehmbare Versorgungen sind den abnehmbaren überlegen Konfektionierte Orthesen können nur bei nicht deformierten Füßen verordnet werden | Individuelle kniehohe Orthese mit DAF Vollkontaktgips (TCC) | ||||||||||||
| VIIc | Plantare Läsionen, außer Ferse | Bei PNP oder milder Infektion und milder pAVK oder bei moderater Infektion oder moderater pAVK Bei Vorliegen von infizierten Ulcerationen, AVK oder starker Exsudation sind nicht abnehmbare kniehohe Orthesen mit besonderer Vorsicht anzuwenden, als 2. Wahl sind abnehmbare Orthesen oder als 3. Wahl Verbandsschuhe mit entsprechender Druckentlastung zu verwenden | Nicht abnehmbare kniehohe Orthese (Gewichtslimitierung beachten, Passform muss gewährleistet sein, ansonsten individuelle Orthese) Interimsschuh TCC | ||||||||||||
| VIId | Plantare Fersenläsion | Hohes Risiko einer Unterschenkelamputation Ausführung mit Kondylenführung und Reduktion axialer Kräfte, konfektionierte Fersenentlastungsorthesen erfüllen diese Funktionsanforderungen nicht Bei Vorliegen von infizierten Ulcerationen, AVK oder starker Exsudation sind nicht abnehmbare kniehohe Entlastungsvorrichtungen mit besonderer Vorsicht anzuwenden | Nicht abnehmbare kniehohe individuelle Fersenentlastungsorthese TCC |
- In der gesamten Risikogruppe VII ist ggf. vor der Hilfsmittelverordnung eine notwendige chirurgische Intervention abzuklären.
- Im Einzelfall ist eine zu begründende Abweichung vom o. a. Schema mit einfacherer oder aufwendigerer Versorgung, z. B. nach fehlgeschlagener adäquater Vorversorgung oder bei orthopädischen/neurologischen Zusatzkomplikationen, nach ärztlicher Verordnung möglich.
- Eine ärztliche Abnahme des verordneten Hilfsmittels zusammen mit dem Patienten ist immer erforderlich. Die Einweisung in das Hilfsmittel erfolgt durch orthopädie(schuh)technisches Fachpersonal.
Abnahmekriterien:
-
- Sind die verordneten Komponenten enthalten?
- Ist die Passform gewährleistet?
- Sind Stand‑, Tritt- und Gangsicherheit gegeben?
- Ist die Funktion hinsichtlich Schutz des Fußes und Ausgleich funktioneller Einschränkungen gegeben?
- Wurden die Kriterien für die Schuhversorgung beim DFS eingehalten?
Minimalkriterien für die Schuhversorgung beim DFS sind:
-
- genügend Raum für die Zehen in Länge und Höhe
- ausreichende Breite
- Vermeiden von drückenden Nähten
- weiches Material über druckgefährdeten beweglichen Fußregionen
- keine auf den Fuß einwirkende Vorderkappe, herausnehmbare konfektionierte Polstersohle mit Druckspitzenreduktion im Ballenbereich um 30 %
- Möglichkeit einer orthopädieschuhtechnischen Zurichtung
- Die erfolgreiche Druckentlastung durch eine diabetesadaptierte Fußbettung ist mit Hilfe pedobarographischer Messsohlen nach dem aktuellen Standard durchzuführen und zu dokumentieren.
- Für die Korrektur oder den funktionellen Ausgleich einer höhergradigen Fußdeformität mittels orthopädischen Maßschuhen ist die manuelle Anfertigung eines individuellen Sonderleistens nach Gipsabdruck oder in vergleichbarer Technik erforderlich.
- Bei der Versorgung mit konfektionierten Hilfsmitteln (z. B. Fertigorthesen) muss die Passform gewährleistet sein, ansonsten Verordnung eines individuellen Hilfsmittels erforderlich (z. B. Einschalen- oder Zweischalenorthese, Rahmenorthese oder Interimsschuh).
- Zur Nachkontrolle sind ab Gruppe III minimal alle drei Monate ambulante Untersuchen nötig.
- Begriffsdefinition: Die Benennung der Charcot-Neuro-Osteoarthropathie (CNO) wurde an die internationale Namensgebung der IWGDF-Leitline 2023 angepasst. Frühere Bezeichnungen sind DNOAP/Charcotfuß.
- Die Empfehlungen zur Schuhversorgung beim DFS orientieren sich an den Leitlinien der International Working Group on the Diabetic Foot (IWGDF, Version 2023).
Hinweise:
Entwurf vorgelegt von: Interdisziplinäre Arbeitsgruppe „Schuhversorgung beim diabetischen Fußsyndrom“, bestehend aus Mitgliedern des DGOOC-Beratungsausschusses für Orthopädieschuhtechnik: Prof. Bernd Greitemann, Prof. Markus Walther, Dr. Hartmut Stinus, Dr. Reinhard Deinfelder, Dr. Dietmar Rohland, Herbert Türk, Frank Schievink, Jürgen Stumpf, dem Vorstand der Arbeitsgemeinschaft diabetischer Fuß in der DDG: Dr. Michael Eckhard, Dr. Claudia Fischer, Dr. Karl Zink, Dr. Sibylle Brunk-Loch, Dr. Ulrike Schmitz, Dr. Florian Thienel, Sabine Karl-Greubel, Leo Lelgemann und unter Mitwirkung von: Dr. Armin Koller, Dr. Christoph Metzger, Michael Möller.
Dieser Beitrag erscheint zeitgleich in weiteren Fachmedien.
Die Autoren:
Prof. Dr. med. Dipl. oec. Bernhard Greitemann
Ärztlicher Direktor und Chefarzt
Klinik Münsterland
Auf der Stoewwe 11
49214 Bad Rothenfelde
greitemann@klinik-muensterland.de
Dr. Karl Zink
Oberarzt
Diabetes-Klinik Bad Mergentheim GmbH & Co. KG
Theodor-Klotzbücher-Str. 12
97980 Bad Mergentheim
zink@diabetes-zentrum.de
Jürgen Stumpf
Fuß und Schuh Breidbach Orthopädie GmbH & Co. KG
Bahnhofstraße 21
36037 Fulda
juergen.stumpf@gmx.de
Begutachteter Beitrag/reviewed paper
Greitemann B, Zink K, Stumpf J. Neue Risikogruppeneinteilung beim diabetischen Fußsyndrom (DFS) und bei den analogen Neuro-Angio-Arthropathien. Orthopädie Technik, 2024; 75 (11): 36 – 45
Quellenverzeichnis
- Easypreg – ein Faserverbundwerkstoff zum Tiefziehen — 9. März 2026
- Konservative Versorgung einer adulten Skoliose mit einem modularen Bausatz – ein Versorgungsbeispiel — 6. März 2026
- Technologie und Funktionsweise des Prothesenkniegelenks Genium X4 — 13. Februar 2026
- Armstrong DG, Boulton AJ, Bus SA. Diabetic foot ulcers and their recurrence. The New England Journal of Medicine, 2017; 376: 2367–2375
- IWGDF Guidelines on the prevention and management of diabetes-related foot disease. https://iwgdfguidelines.org/wp-content/uploads/2023/07/IWGDF-Guidelines-2023.pdf (Zugriff am 01.10.2024)
- Armstrong DG, Boulton AJ, Bus SA. Diabetic foot ulcers and their recurrence. The New England Journal of Medicine, 2017; 376: 2367–2375
- Drerup B, Szczepaniak A, Wetz HH. Plantar pressure reduction in step-to gait: A biomechanical investigation and clinical feasibility study. Clinical Biomechanics, 2008; 23 (8): 1073–1079
- Lazzarini PA et al. Effectiveness of offloading interventions for people with diabetes-related foot ulcers: a systematic review and meta-analysis. Diabetes/Metabolism Research and Reviews, 2024; 40 (3): e3650
- Lazzarini PA et al. Effectiveness of offloading interventions for people with diabetes-related foot ulcers: a systematic review and meta-analysis. Diabetes/Metabolism Research and Reviews, 2024; 40 (3): e3650
- Wang A, Sun X, Wang W, Jiang K. A study of prognostic factors in Chinese patients with diabetic foot ulcers. Diabetic Foot & Ankle, 2014; 5
- Pickwell KM et al. Diabetic foot disease: impact of ulcer location on ulcer healing. Diabetes/Metabolism Research and Reviews, 2013; 29 (5): 377–383
- Bus SA et al. Effect of Custom-Made Footwear on Foot Ulcer Recurrence in Diabetes. Diabetes Care, 2013; 36: 4109–4116
- Empfehlungen des Beratungsausschusses der DGOOC für das Orthopädieschuhtechnikhandwerk und der Expertengruppe DVM zur praktischen Umsetzung der elektronischen Druckverteilungsmessung bei der orthopädieschuhtechnischen Versorgung von Patienten mit Diabetischem Fußsyndrom nach der PG 31. Orthopädieschuhtechnik, 2021; 4: 24–27
- Bus SA et al. Effect of Custom-Made Footwear on Foot Ulcer Recurrence in Diabetes. Diabetes Care, 2013; 36: 4109–4116

