Einleitung
Im Heil- und Hilfsmittelreport der BEK/GEK wurde im Jahr 2008 veröffentlicht, dass die Qualität der ambulanten Behandlung einer Armlymphpatientin nach Mammakarzinom nur in ca. 30 % der Fälle gegeben war – ca. ein Drittel der Patientinnen war über‑, ein weiteres Drittel unterversorgt 1. Zunächst erscheint es wichtig, dass der behandelnde Arzt eine schlüssige und eindeutige Diagnose stellt, was bedeutet, ein eindeutiges Lymphödem nachzuweisen. Die Diagnose sollte die Genese des Lymphödems und eine Stadieneinteilung enthalten
Dies sollte am Ende einer ausführlichen Anamnese und Befundung stehen, die sämtliche – auch internistische – Krankheitsbilder abklärt. Insbesondere ödematisierende Krankheiten wie Rechtsherzinsuffizienzen, Niereninsuffizienzen, Eiweißmangelödeme und andere Mischbilder sind hier durchaus nicht selten – recht häufig auch medikamenteninduzierte bzw. ‑assoziierte Ödeme. Zunehmend bedeutsam werden die adipositasassoziierten Ödeme in der Praxis, die eine komplexe Kaskadeverschiedenster Behandlungsstrategien nach sich ziehen sollten. Die KPE ist dabei nur ein Baustein in einem multimodalen und interdisziplinär auszugestaltenden Konzept.
Durchführung einer KPE
Wird ein Lymphödem im Stadium II oder III diagnostiziert, sollte umgehend eine KPE unter ambulantem Setting eingeleitet werden, um ein Fortschreiten dieser chronischen Erkrankung zu vermeiden. Die KPE wird in 2 Phasen durchgeführt, die im Folgenden genauer charakterisiert werden.
1. Phase: Entstauungsphase
Die erste Phase bildet die ca. 8 bis 14 Tage dauernde Entstauungsphase, die mit täglicher Vorstellung beim Lymphherapeuten und entsprechender MLD mit anschließender lymphologischer Kompressionsbandagierung erfolgen muss 23. Bei korrekter Durchführung zeigen sich dann auch bereits nach kurzer Zeit signifikante Volumenreduktionen der behandelten Extremitäten 4.
Diese Phase entscheidet über den weiteren Langzeittherapieerfolg, der nur dann eintreten wird, wenn die erste Phase der KPE korrekt durchgeführt wird. Hierzu muss der Patient über alle Einschränkungen aufgeklärt werden, die gerade in der ersten Phase durch die auch über die Nacht zu tragenden Kompressionsverbände eintreten. Autofahren oder Arbeiten mit der Kompression ist meist nicht möglich; oftmals ist es sinnvoll, die Patienten für die Dauer dieser Entstauungsphase krankzuschreiben.
Durch den bis zu 60 mmHG 5 betragenden Druck unter dem Verband sind zunächst auch Schmerzen nicht immer vermeidbar, die aber bereits nach kurzer Zeit des konsequenten Tragens des Verbandes rückläufig sind. Damstra und Kollegen konnten nachweisen, dass nach 24-stündigem Tragen des Verbandes eine durchschnittliche Ödemreduktion von 290 ml in der Extremität erfolgte 6. Selbst bei lokoregionären Rezidiven von Tumoren konnte die Wirksamkeit der KPE nachgewiesen werden 7. Durch die konsequente Phase I der KPE findet somit die entscheidende Volumenreduktion der gestauten Extremität statt. R. und T. Yamamoto 8 konnten nachweisen, dass nach 6‑tägiger Entstauungsphase bei Armpatienten eine Volumenreduktion von durchschnittlich 58,9 % und nach durchschnittlich 10 Tagen beim Beinödem von 73,4 % resultiert.
2. Phase: Erhaltungsphase
Tritt der Patient nach der Entstauungsphase übergangslos in die 2. Phase – die Erhaltungsphase – ein, gilt es vor allem, durch Selbstmanagement auch die Compliance zu erhalten. Das Selbstmanagement sollte Hautpflege und Infektionsprophylaxe sowie Eigendrainage und Eigenkompression bzw. ‑bandagierung nach der Lymphdrainage beinhalten. Dabei erscheint es nach verschiedenen Untersuchungen evident, dass bei guter Compliance der Patienten auf eine weitere Lymphdrainage verzichtet 9 10 11 bzw. die Frequenz der Lymphdrainage reduziert werden kann. Lerner konnte 1998 zeigen, dass durch Selbstmanagement 84 % der Armlymphödem- und 87 % der Beinlymphödempatienten den Therapieerfolg der Phase 1 halten oder sogar noch verbessern konnten 12. Von elemen tarer Wichtigkeit ist dabei das konsequente Tragen der angepassten Flachstrick-Kompressionsbestrumpfung, die individuell auf die Fähigkeiten des Patienten abgestimmt sein muss, um möglichen Behinderungen und individuellen Bedürfnissen im Alltag gerecht zu werden. Ein enges Teamwork zwischen den Therapiepartnern ist dabei unerlässlich.
Rahmenbedingungen der Lymphdrainage
Nach aktuellem Stand liegt die Verordnung manueller Lymphdrainage auf Platz 3 der Häufigkeit der Verordnungen im Bereich der GKV – nach krankengymnastischer Einzelbehandlung und Ergotherapie. Konsultiert man die Statistik des Münchner Abrechnungs- und IT-Dienstleistungszentrums für Heilberufe (AZH) aus dem Jahr 2007, so muss gefolgert werden, dass bei einer Behandlung von 45 oder 60 Minuten bei ca. 4 Mio. MLD-Behandlungen nur bei etwa jeder achten Behandlung auch eine nachfolgende Kompressionsbandagierung angelegt wurde 13.
Lymphdrainage wird in den Physio-Praxen allzu häufig als nicht lukrativ angesehen und somit nur halbherzig durchgeführt. Die Anlage eines Kompressionsverbandes erbringt in der Praxis im Durchschnitt ca. 8 Euro pro Extremität bei einer Dauer von 10 bis 20 Minuten. Das Polstermaterial muss entsprechend den Heilmittelrichtlinien vom Therapeuten gestellt werden. Dazu gesellt sich nicht selten die mangelnde Qualität der ausgestellten Verordnungen, die neuerdings nach festen Kriterien ausgefüllt und angefordert werden müssen. Zusätzlich erschwert wird die Situation dadurch, dass immer noch relativ häufig die Diagnosen „Lymphödem“ bzw. „Lipödem“ der ärztlichen Zuweiser im Einzelfall kritisch hinterfragt werden müssen. Alle diese auch diagnostischen Unschärfen können den Therapieerfolg massiv in Frage stellen und lassen nicht zuletzt die Krankenkassen häufig an der Notwendigkeit der MLD zweifeln.
KPE-Behandlung ambulant vs. stationär
Prinzipiell muss die KPE zunächst ambulant durchgeführt werden. Dabei spielt die Genese des Lymphödems weniger eine Rolle als sein Schweregrad. In Tabelle 1 sind die besonderen Indikationen zur stationären Therapie aufgeführt. Entscheidend sind der frühzeitige Beginn und eine konsequente KPE, um akut sowohl die weitere Dekompensation des Ödems als auch die späteren chronischen Stadien mit fortschreitender Fibrosierung des Gewebes zu verhindern. Folgeschäden sind hier dann teilweise nicht mehr zu vermeiden.
In der täglichen Praxis scheint das Erysipel an vorderster Stelle zu stehen, das Patienten mit einem chronischen Lymphödem häufig rezidivierend erleiden, woraufhin sie auf alle Fälle der stationären Versorgung zugeführt werden müssen. In der Patientenklientel des Verfassers in einer stationären Lymphklinik litten 40 % unter einem teilweise mehrfach rezidivierten Erysipel mit schweren Fieberschüben und der Notwendigkeit einer intravenösen hochdosierten Antibiotikatherapie 14. Weiterhin imponieren viele chronische Lymphödempatienten mit fortschreitenden lymphostatischen Dermatosen, gekennzeichnet von Fibrosen, Hyperkeratosen und Papillomatosen.
| Versagen der ambulanten Therapie | |
| schwere Begleiterkrankungen | KHK, Herzinsuffizienz, COPD, Niereninsuffizienz |
| akutes Erysipel (nach Abklingen der Akutsymptomatik) | |
| schwere orthopädische Probleme | |
| massive Adiposita | |
| schwere Dermatosen | |
| Unmöglichkeit der Durchführung einer ambulanten KPE | akute Dekompensation eines Lymphödems |
Tab. 1 Kriterien für stationäre Patienten.
Anforderungen an die Lymphtherapeuten
Um den Qualitätsanforderungen zu entsprechen, bedarf es einer intensiven Aus- und Weiterbildung der Lymphtherapeuten. Außer handwerklichem Geschick und exakten anatomischen Kenntnissen ist für den Patienten die mentale und emotionale Zuwendung des Therapeuten extrem wichtig, da dieser sich während einer längeren Zeit und wiederholt in engstem Kontakt zum Patienten befindet. Dabei spielt die Patientenanleitung und ‑führung eine entscheidende Rolle, was nicht selten den Therapieerfolg wesentlich beeinflusst. Grundlage muss jedoch stets eine regelrechte MLD sein, auf die eine professionelle lymphologische Kompressionsbandagierung folgen muss. Und hier scheiden sich häufig die Geister: Ist die Kompression zu locker, fällt sie herunter; ist sie zu fest, fühlt sich der Patient nicht mobil. Die Kunst des Physiotherapeuten besteht darin, dieses Verhältnis so zu gestalten, dass eine ambulante Therapie vom Patienten toleriert wird.
Von ebenfalls eminenter Wichtigkeit sind die ambulanten Therapieintervalle. Diese müssen so kurzfristig wie möglich hintereinander liegen, um zeitnah eine signifikante Entstauung zu erzielen, was neben dem deutlichen Abbau des Ödems zusätzlich noch eine ganz wichtige psychologische Wirkung erzielt und den Patienten in seiner Motivation weiterhin stärkt. Die Entstauungsphase (siehe oben) sollte auch ambulant in der Regel nicht mehr als drei Wochen andauern, um dann die endgültige Strumpfversorgung zuermöglichen. Gerade hier jedoch bestehen häufig die Probleme in der Physio-Praxis: Da, wie oben dargelegt, Lymphdrainage und Bandagierung nicht lukrativ sind, bleibt der therapeutische Erfolg häufig auf der Strecke und generiert unter Umständen sogar einen Therapieversager. So kommt es nicht selten vor, dass Patienten über Wochen oder sogar Monate MLD erhalten, ohne dass sich ein merklicher Erfolg einstellt. Das wiederum hat zur Folge, dass die MLD sich auf Dauer als sinnlos erweist und irgendwann eingestellt oder auf niedrigem Niveau fortgeführt wird.
Ein regelmäßiger Austausch der Behandlungspartner – Arzt, Physiotherapeut und Sanitätshaus – sollte entscheidend zur Verbesserung des Outcomes beitragen können. Das bedeutet neben einer intensiven Schulung der Behandlungspartner auch eine ständige Vernetzung, die z. B. durch ein onlinegestütztes System erfolgen könnte. Auf diese Weise könnten aktuelle Daten erhoben und kontrolliert werden.
Stationäre Behandlung
Auf die oben geschilderte Weise können sicherlich ca. 90 % der Patienten ambulant behandelt werden. Aber es gibt eine kleine Anzahl von Patienten, die zwingend stationär behandelt werden sollte. Dazu wurde zusammen mit dem MDK Westfalen Lippe ein Kriterienkatalog (Tab. 1) entwickelt, der dem Arzt eine eindeutige Hilfestellung gibt, um letztlich eine akute Einweisung in eine stationäre Einrichtung auszustellen.
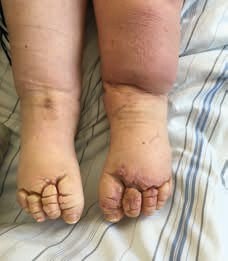
Wichtig an dieser Stelle erscheint der Hinweis auf die Differenzialdiagnose: Nicht jede Schwellung einer oder mehrerer Extremitäten ist ein Lymphödem. Eine saubere diagnostische Abklärung ist hier unabdingbar, um keine Fehlbehandlung oder Stigmatisierung des Patienten herbeizuführen. Ein so diagnostiziertes Lymphödem sollte nicht mit einem Diuretikum behandelt werden, um das an sich eiweißreiche Ödem nicht auszutrocknen und somit einer weiteren Fibrosierung Tür und Tor zu öffnen. Nur in der Klinik kann unter ständiger ärztlicher Überwachung bei einem Mischödem eine Kombinationstherapie aus MLD und Diuretikum erfolgen, was allerdings vorsichtig zu geschehen hat, um den Patienten nicht in ein Lungenödem hineinzutherapieren. Leider ist es jedoch zur Zeit noch geübte Praxis, dass viele Patienten erst dann in die stationäre Behandlung eintreten, wenn schon massivste Begleiterkrankungen das Ödem in ein kompliziertes Stadium überführt haben (Abb. 1). Nicht selten ist dann das Ödem dekompensiert, das heißt, dass schwerste Hauterkrankungen, orthopädische Fehlstellungen der Extremität, massive Entzündungen, Ulcera oder ein monströses Ödem bestehen. Hier kommt dann häufig auch die stationäre Behandlung zu spät; die Patienten befinden sich in einem inkurablen Zustand.
Kostensituation bei der Lymphbehandlung
Bereits im Beitrag zur Versorgungssituation der Lymphpatienten im Jahr 2012 wurde durch den Verfasser dieses Artikels auf die teilweise noch desolaten Zustände in unserem Lande hingewiesen. Der Lymphpatient befindet sich auch heute noch in einem Wirrwarr von Behandlungsvarianten, woraus leider noch viel zu häufig eine Fehlbehandlung des Patienten über Jahre resultiert 15. An dieser Stelle sei provokativ die Kostensituation dargestellt, die die ganze Absurdität des Szenarios „Lymphbehandlung“ widerspiegelt: Legt man die Zahlen des AZH München aus dem Jahre 2007 zugrunde, wurden für „MLD 45 Minuten“ insgesamt 68 Mio. Euro., für „MLD 60 Minuten“ 48 Mio. Euro ausgegeben. Hinzu kommen lediglich 4,2 Mio. Euro für die notwendige Bandagierung. Rechnet man nun anhand der Statistik den Anteil der Patienten hoch, die korrekt behandelt wurden, ergibt dies lediglich eine Summe von 15 Mio. Euro – über 105 Mio. Euro wurden somit quasi fehlinvestiert. Würde man nur einen Bruchteil dieser Kosten für die stationäre Behandlung ausgeben, die zum jetzigen Zeitpunkt dramatisch unterfinanziert ist, könnte man bei einem ausreichenden Deckungsbeitrag stationär ca. 26. 000 Patienten pro Jahr erfolgreich therapieren.
Seit acht Jahren existiert nunmehr eine solche stationäre Einrichtung im nordrhein-westfälischen Ochtrup, die im Rahmen des Gefäßzentrums Nord-West von Rheine aus solche Patienten ermittelt und sich im Rahmen einer 12-tägigen intensiven stationären Entstauung zweimal täglich für eine Stundedieser schweren Fälle annimmt. Hier können dann im interdisziplinären Konsens auch die „End-Stage“- und multimorbiden Patienten suffizient betreut werden, die ansonsten nur durch ein mühsames Reha-Verfahren zu einem unbestimmten Zeitpunkt eine stationäre Betreuung bekommen, akut aber nicht versorgt werden können.
Allerdings kann diese Klinik bislang noch nicht wirtschaftlich arbeiten, da dieses aufwendige Entstauungskonzept durch die bisherigen DRG (Diagnosis Related Groups) noch nicht abgebildet wird, was einer dringenden Anpassung bedarf und dauerhaft und auch andernorts in der Republik angeboten werden müsste.
Fazit
Abschließend ist angesichts der aufgezeigten Umstände zu fordern, die ambulante Behandlung nach strengen Qualitätsrichtlinien durchzuführen, die auf eine erfolgreiche MLD eine konsequente Kompression folgen lassen. Für die schwierigsten Fälle und ambulante Therapieversager sollten stationäre Alternativen aufgebaut werden, die auch für die Kliniken – unter entsprechenden Qualitätsstandards – lukrativ sind. An dieser Stelle könnten die Beiträge der Krankenversicherten sinnvoll eingesetzt werden. Damit könnten zudem Fehlinvestitionen öffentlicher Gelder im Sinne der Krankenkassen verhindert werden 16.
Grundsätzlich bedarf es einer dauerhaften und intensiven Zusammenarbeit zwischen Arzt, Physiotherapeut und Sanitätshaus, die bei der Behandung dieser chronischen Patienten Partner auf Augenhöhe sein müssen. Ein online vernetztes System könntehier einen wesentlichen Beitrag zur Qualitätssicherung und ‑überprüfung leisten. Eine solche Qualitätsoffensive auch im ärztlichen Bereich müsste schließlich auch eine deutliche Anhebung der Honorare aller Partner bewirken, da dann die Therapie insbesonderefür die schwierig zu behandelnden Patienten auch in dieser Hinsicht leistungsgerechter abgebildet wäre.
Der neu erstellte ICD-Schlüssel für das Lymphödem, das seit zwei Jahren von der Ärztekammer Westfalen-Lippe angebotene 54-stündige ärztliche Curriculum, die zunehmende Anzahl von Fort- und Weiterbildungen für Therapeuten und Sanitätsfachhandel sowie weitere Maßnahmen sind Meilensteineeiner optimistischen Entwicklung dieses Fachgebietes, die in dieser Form fortgeführt werden sollten.
Durch die neuen Heilmittelrichtlinien, die am 16. März 2017 erschienen sind, wurde ein weiterer Schritt in die richtige Richtung getan, indem die chronisch lymphologisch Erkrankten eine Langfristverordnung außerhalb des Regelfalles in Anspruch nehmen können. Das bedeutet für die Erkrankten erstmalig eine konsequente Behandlungsmöglichkeit, um den nicht selten chronisch schweren Progress eines Lymphödems mit den teilweise sehr schwerwiegenden Folgeerkrankungen zu verhindern 17.
Der Autor:
Prof. Dr. Gerd R. Lulay
Leiter des Gefäß- und Lymphzentrums
Nord-West am Mathias-Spital Rheine
Frankenburgstr. 31,
48431 Rheine
g.lulay@mathias-spital.de
Begutachteter Beitrag/reviewed paper
Lulay G. KPE – ambulant vs. stationär. Orthopädie Technik, 2017; 68 (12): 60–63
- Prothesenversorgung nach transhumeraler Osseointegration mit Pattern-Recognition-Steuerung – Fallbericht einer Systemumstellung — 14. Februar 2026
- Technologie und Funktionsweise des Prothesenkniegelenks Genium X4 — 13. Februar 2026
- iOrt – Entwicklung einer überwachenden Orthese mit neuartigem optischen Sensorsystem — 11. Februar 2026
- Kemper C, Koller D, Glaeske G. GEK-Heil- und Hilfsmittelreport 2008. GEK-Schriftenreihe zur Gesundheitsanalyse, Bd. 64. St. Augustin: Asgard, 2008: 49–74
- Szuba A, Cooke JP, et al. Decongestive lymphatic therapy for patients with cancer-related or primary lymphedema. Am J Med, 2000; 109 (4): 296–300
- Thomas RC, Hawkins K, et al. Reduction of lymphedema using complete decongestive therapy: roles of prior radiation therapy and extent of axillary dissection. J Soc Integr Oncol, 2007; 5 (3): 87–91
- amamoto T, Todo Y, et al. Study of edema reduction patterns during the treatment phase of complex decongestive physiotherapy for extremity lymphedema. Lymphology, 2008; 41 (2): 80–86
- Partsch H, Flour M, et al. Indications for compression therapy in venous and lymphatic disease consensus based on experimental data and scientific evidence. Under the auspices of the IUP. Int Angiol, 2008; 27 (3): 193–219
- Damstra RJ, Brouwer ER, et al. Controlled, comparative study of relation between volume changes and interface pressure under shortstretch bandages in leg lymphedema patients. Dermatol Surg, 2008; 34 (6): 773–778; discussion 778–779
- Pinell XA, Kirkpatrick SH, et al. Manipulative therapy of secondary lymphedema in the presence of locoregional tumors. Cancer, 2008; 112 (4): 950–954
- Yamamoto R, Yamamoto T. Effectiveness of the treatment-phase of two-phase complex decongestive physiotherapy for the treatment of extremity lymphedema. Int J Clin Oncol, 2007; 12 (6): 463–468
- zuba A, Cooke JP, et al. Decongestive lymphatic therapy for patients with cancer-related or primary lymphedema. Am J Med, 2000; 109 (4): 296–300
- Vignes S, Porcher R, et al. Long-term management of breast cancer-related lymphedema after intensive decongestive physiotherapy. Breast Cancer Res Treat, 2007; 101 (3): 285–290
- Pecking A. [Treatment of postoperative lymphedema of the upper limb]. Bull Cancer, 1991; 78 (4): 373–377
- Lerner R. What’s New in Lymphedema Therapy in America? International Journal of Angiology, 1998; 7 (3): 191–196
- Seffers-Hartogh A. Evidenz der 2‑Phasentherapie der KPE in der Behandlung des Lymph ödems. VPT Verband Physikalische Therapie, Meldung vom 04.05.2009. http:// m.vpt.de/news/detail/evidenz-der-2-phasentherapie-der-kpe-in-der-behandlung-des- lymphoedems-annette-seffers-hartogh (Zugriff am 19.10.2017)
- Lulay GR. Lymphologische Akutklinik – ein neues Versorgungskonzept. LymphForsch Praxis, 2010; 14: 90–95
- Lulay GR. Versorgungssituation der Patienten mit chronischen Lymphödemerkrankungen in Deutschland. Gefässchirurgie, 2012; 17: 194–199
- Lulay GR. Interview „Lymphdrainage ohne Kompression macht keinen Sinn“. Beilage Pharmawissen aktuell 434352. Der Chirurg, 2017; 4. https://www.aerztezeitung.de/ includes/pdf/mwi2017-pdf/lymphoedeme.pdf (Zugriff am 19.10.2017)
- Gemeinsamer Bundesausschuss (G‑BA). Richtlinie über die Verordnung von Heilmitteln in der vertragsärztlichen Versorgung (Heilmittel-Richtlinie/HeilM-RL), zuletzt geändert am 16. März 2017, veröffentlicht im Bundesanzeiger BAnz AT 29.05.2017 B7, in Kraft getreten am 30. Mai 2017. https://www.g‑ba.de/downloads/62–492-1399/HeilM-RL_2017-03–16_iK-2017–05-30.pdf (Zugriff am 19.10.2017)