Einleitung
Das Anlegen einer Oberarmprothese ist für den Anwender ein aufwendiger und zeitintensiver Prozess. Die starre Form der weithin gebräuchlichen Schaftsysteme entspricht nicht den Bedürfnissen von Prothesenträgern, besonders nicht denen mit starken Schwankungen des Stumpfvolumens. Durch das Einziehen des Stumpfes in den Schaft mit einer handelsüblichen Anziehhilfe ist zudem eine genaue Positionierung des Stumpfes nicht immer möglich. Das kann zur Folge haben, dass die Myoelektroden nicht direkt über den Stellen auf der Haut mit der besten Signalqualität („Hot Spot“) aufliegen. Je mehr Elektroden der Patient zum Ansteuern seiner myoelektrischen Oberarmprothese nutzen kann (herkömmlich 2, nach TMR-Operation bis zu 6), desto höher ist das Risiko, den Stumpf nicht optimal im Schaft zu positionieren. Dadurch lässt sich die Prothese gegebenenfalls nicht richtig ansteuern. Der Patient ist dann gezwungen, den Anlegeprozess zu wiederholen. Ziel des hier vorgestellten adaptierbaren Schaftsystems ist es, dem Anwender das An- und Ablegen des Schaftes wesentlich zu erleichtern sowie das Tragen der Prothese angenehmer zu gestalten und trotzdem eine gute Prothesensteuerung zu ermöglichen.
Methodik
Die Schaftsysteme wurden als zweiteilige Hartschalen mit einem zweiteiligen Innenschaft aus 4 mm „ThermoLyn supra flexible“ umgesetzt. Verbunden werden die Schaftteile durch Gurte, die als Scharnier dienen. Der Verschlussmechanismus wurde so gewählt, dass er einhändig zu bedienen ist. Hierfür kam das System „Boa Closure“ der Firma Boa Technology Inc. zum Einsatz.
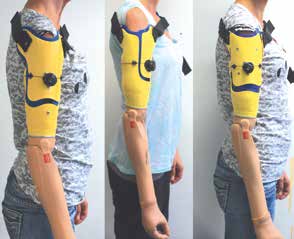
Untersucht wurden drei Einstiegsvarianten (Abb. 1) des Schaftsystems. Diese unterscheiden sich durch die Öffnungsmöglichkeit der Schafthälften wie folgt:
- Bei Variante 1 öffnet sich die Klappe nach lateral. Dies ermöglicht dem Anwender einen möglichst großen Einstieg in den Schaft; der Stumpf kann so sehr einfach im Schaft positioniert werden.
- Bei Variante 2 öffnet sich die Klappe frontal. So kann durch das Schließen mehr Druck auf die frontale Humeruskopfanlage ausgeübt werden; die Rotationsstabilität des Schaftes kann dadurch erhöht werden.
- Bei Variante 3 handelt es sich mehr um eine Tür als um eine Klappe. Diese wird von frontal nach dorsal geöffnet. So wird ein möglichst großer Einstieg und eine gleichmäßige Druckverteilung am Stumpf gewährleistet.
Dem Anwendertest ging eine Untersuchung mit einem eigens konstruierten Oberarm-Dummy voran. Dabei wurden die unterschiedlichen Schaftsysteme mit einer Kraft von 2 Nm um den Dummy verschlossen. Im Schaft befand sich ein Drucksensor. Zur Druckmessung wurde das System „I‑Scan“ der Firma Tekscan verwendet. Die Messung wurde je Position dreimal wiederholt und ein Mittelwert errechnet.
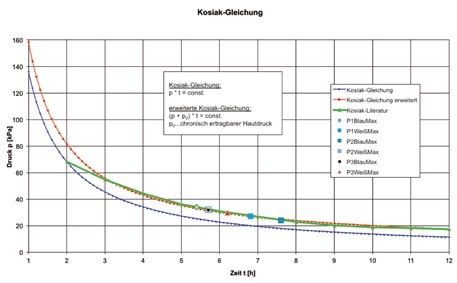
In Abbildung 2 wird die Kosiak-Gleichung nach Gradischar 1 unter Ergänzung der Auswertung der Messung dargestellt. Die Kosiak-Gleichung beschreibt das Zusammenwirken zweier Faktoren: Druck ℗ und Zeit (t) sowie deren schädigende Wirkung auf menschliches Gewebe (p * t = konstant). Demnach entsteht ein Dekubitus, wenn genügend Druck eine bestimmte Zeitlang auf eine Stelle der Haut einwirkt. Es wird also ein gewisser Druck relativ lange von der Haut akzeptiert, ohne sie zu schädigen. Dieser risikofreie Bereich ist in Abbildung 2 der Bereich unter der roten Kurve. In der Literatur wird die Kosiak-Gleichung (grüner Kurvenverlauf) als sehr konstant dargelegt. Wird die Gleichung jedoch berechnet, ergibt sich der in Blau dargestellte Kurvenverlauf. Andreas Gradischar hat der Gleichung noch den chronisch ertragbaren Hautdruck hinzugefügt; so kommt es zu dem in Rot dargestellten erweiterten Verlauf. Ergänzt wurde die Grafik durch die Messergebnisse. Anhand der Ergebnisse wurde so der Druck, der durch das Schließen der unterschiedlichen Schaftvarianten auf dem Stumpf lastet, für weniger als 5,5 Stunden als unbedenklich eingestuft. Durch die Zugführung des BOA-Verschlusssystems entsteht ein zirkulärer Druck auf den Stumpf. Ein punktueller Druck, ein Einschnüren oder Abquetschen des Stumpfs ist nicht zu erkennen.
Untersucht wurden die Schaftsysteme an drei Testpersonen mit transhumeralem Amputationsniveau (Abbildung 3 zeigt die Schaftvarianten bei Testperson 2). Dabei ist nur eine Testperson (TP1) im Alltag mit einer Prothese versorgt, die beiden anderen tragen aufgrund schwieriger Stumpfbeschaffenheiten und starker Stumpfschwankungen keine Prothese.
Testablauf
Zur Untersuchung der Anlegezeiten der adaptiven Schaftvarianten im Vergleich mit der Alltagsversorgung wurden die Schäfte jeweils dreimal an- bzw. abgelegt und die dafür benötigte Zeit gemessen. Die Wiederholungsgenauigkeit der Elektrodenpositionierung wurde durch Markierungen am Stumpf nach dem Anlegen (drei Wiederholungen) der Schaftvarianten dokumentiert. Die Markierungen wurden zwischen den Elektroden gesetzt, da dieser Bereich für die Ansteuerung der Prothesenfunktion am wichtigsten ist.
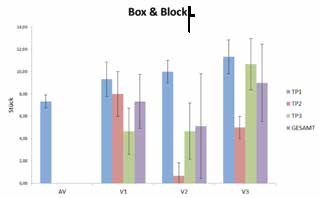
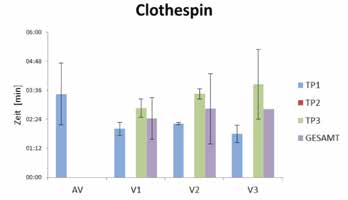
Zur quantitativen Bewertung der Ansteuerung der adaptiven Schaftsysteme im Vergleich zur Alltagsversorgung wurde von jeder Testperson sowohl der Box-and-Block-Test 2 als auch der Clothespin-Relocation-Test 3 dreimal durchgeführt. Beim Box-and-Block-Test geht es darum, in einer Minute möglichst viele Klötze („blocks“) über eine Trennwand von einer Seite auf die andere zu heben. So kann der Trainingserfolg an der Anzahl der transportierten Klötze gemessen werden. Die Herausforderung beim Clothespin-Relocation-Test besteht darin, sogenannte Therapieklammern (große Wäscheklammern) mit unterschiedlicher Federsteifigkeit (in diesem Fall 3 Stück) von einer horizontalen Stange an eine vertikale Stange zu klemmen. Für die Durchführung dieser Übung ist sowohl eine Flexion im Ellbogen als auch eine Rotation des Handgelenks nötig. Das Messkriterium ist hier ebenfalls die benötigte Zeit für das Umsetzen einer bestimmten Anzahl von Klammern.
Zur qualitativen Bewertung des Tragekomforts gingen die Anwender mit jedem Schaft eine gewisse Strecke. Diese wurde sowohl ohne als auch mit Gewicht (3 kg) in der Prothesenhand absolviert. Zu allen Testszenarien wurde eine Anwenderbefragung per Fragebogen durchgeführt.
Ergebnisse
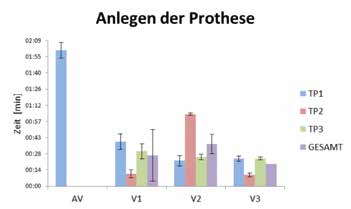
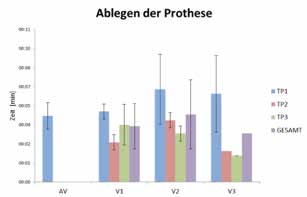
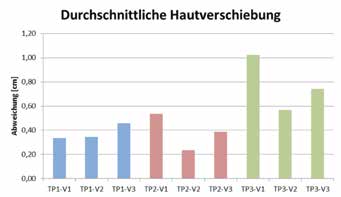
Die Tests zur Untersuchung der Anlegezeit (Abb. 4) zeigen, dass Testperson 1 alle drei Schaftvarianten wesentlich schneller anlegen kann als die Alltagsversorgung (AV). Hier kam es zu einer mittleren Zeitersparnis von AV — V1 = 1:22 min, AV — V2 = 1:39 min und AV — V3 = 1:37 min. Beim Ablegen der Schäfte konnte keine entscheidende Zeitersparnis festgestellt werden (Abb. 5). Bei allen drei adaptierbaren Schaftvarianten kam es im Vergleich mit Rossacher 4 nur zu geringen Hautverschiebungen von 0,23 bis 1,02 cm (Abb. 6). Mit allen drei Varianten des adaptierbaren Schaftsystems war sowohl die Durchführung des Box-and-Block-Tests als auch des Clothespin-Relocation-Tests möglich. Hier konnten auch die Testpersonen, die ihre Alltagsversorgung nicht tragen können, gute Ergebnisse erzielen, was ein gutes Handling sowie eine gute Ansteuerung der Prothese belegt. Bei Testperson 1 zeigt sich beim Box-and-Block-Test (Abb. 7) eine höhere Durchschnittsleistung der adaptierbaren Schaftvarianten (V1 = 9,33 Stk; V2 = 10,0 Stk; V3 = 11,33 Stk) im Vergleich mit der Alltagsversorgung (AV = 7,33 Stk). Der Clothespin-Relocation-Test (Abb. 8) zeigt bei Testperson 1 schnellere Durchlaufzeiten bei allen 3 adaptierbaren Schaftvarianten (V1 = 2:00 min; V2 = 2:13 min; V3 = 1:48 min) im Vergleich zur Alltagsversorgung (AV = 3:27 min).
In der Auswertung des Fragebogens zeigten die Anwender großen Gefallen an der Idee eines adaptierbaren Schafts. Sie vertreten die Meinung, dass das Anlegen der Prothese unnötig viel Zeit in Anspruch nehme, die sie durch alle getesteten Varianten einsparen könnten. Über ein vereinfachtes Anlegen der Prothese würden sich die Anwender freuen; auch hier zeigen alle drei Varianten eine Verbesserung. Die Testanwender sind der Meinung, dass durch die adaptierbaren Schäfte die tägliche Tragezeit der Prothese erhöht werden kann. Als wesentliche Vorteile werden neben der Adaptierbarkeit das erleichterte An- und Ablegen sowie die Verminderung des Neuromschmerzes, der bei TP1 und TP2 durch das Einziehen in den Alltagsschaft auftritt, genannt. Gründe dafür finden sich vor allem in der von allen drei TPs favorisierten Variante 3. Genannt wurden hier der leichte Einstieg (beim Schließen muss man sich nur auf die vordere Kante konzentrieren), die gute Führung, der Tragekomfort sowie der optimale Halt bei angenehmer Druckverteilung.
Schlussfolgerung
Das einfache Anlegen des adaptiven Schaftsystems erspart dem Anwender Zeit und Aufwand. Eine gute Steuerbarkeit der Prothese ist gegeben und lässt sich durch einen niedrigen Elektrodenversatz nach wiederholtem Anund Ablegen des Schaftsystems erklären. Der von den Testpersonen als angenehm empfundene Tragekomfort wird besser als bei herkömmlichen Schaftsystemen eingestuft. Während der Untersuchungen hat sich ein positiver Effekt auf die Reduktion von Neuromschmerzen beim An- und Ablegen der Prothese gezeigt.
Die Tests zeigen, dass das adaptive Schaftsystem eine Alternative zur herkömmlichen Schaftversorgung der oberen Extremität sein kann. Es könnte im Bereich der Erstversorgung einen Platz haben, da durch die Adaptierfähigkeit des Schaftes Stumpfschwankungen kompensiert werden können. Auch im geriatrischen Bereich könnte es eingesetzt werden, da es gerade älteren Menschen schwerfällt, ihre Prothese anzulegen.
Für Patienten mit derartig starken Stumpfschwankungen, wie es bei Testpatient 2 der Fall ist, ist das adaptive Schaftsystem eine adäquate Möglichkeit, im Alltag eine Prothese zu tragen. Nach eigenen Angaben benötigt die Patientin normalerweise ca. 10 Minuten, um ihren Stumpf in den Alltagsschaft zu ziehen. Im Schaft schwillt ihr Stumpf dann so stark an, dass sie die Prothese fast nicht mehr ablegen kann. Das Vertrauen in ihre Prothese ist damit nicht vorhanden, und sie sieht sich selbst als nicht versorgbar. Diese Testperson trägt das adaptive Schaftsystem mit der von ihr favorisierten Variante 3 (Tür) mittlerweile seit mehr als einem Jahr täglich für mehrere Stunden.
Nachbesserungsbedarf besteht noch bei der Wahl des Verschlusssystems. Das in diesen Versuchen verwendete System weist eine hohe Aufbauhöhe auf, um den Drehknopf einarmig gut bedienbar zu machen. Darunter leidet aber die optische Linie der Oberarmkontur.
Für die Autoren:
Ralf-Thomas Münch
Münch + Hahn GmbH & Co. KG
August-Bebel-Platz 18
47169 Duisburg
rtm@muench-ot.de
Begutachteter Beitrag/reviewed paper
Münch R‑T, Schachinger M, Oppel H, Blumentritt S. Konzept eines adaptierbaren Oberarmschafts. Orthopädie Technik, 2017; 67 (5): 24–27
- Gradischar A. Erweiterte Kosiak-Gleichung [unveröffentlichtes Manuskript]
- Rehab Measures: Box and Block Test. In: Rehabilitation Institute of Chicago, Center for Rehabilitation Outcomes Research, Northwestern University Feinberg School of Medicine Department of Medical Social Sciences Informatics Group. Rehabilitation Measures Database. http://www.rehabmeasures.org/Lists/RehabMeasures/DispForm.aspx?ID=917 (Zugriff am 23.03.2017)
- Kuiken TA, Li G, Lock BA, et al. Targeted muscle reinnervation for real-time myoelectric control of multifunction artificial arms. JAMA, 2009; 301 (6): 619–628
- Rossacher J. Influence of socket-fit on prosthesis-control. Wien, 2010