Einleitung
Eine Cerebralparese wird definiert durch eine Störung von Bewegung und Haltung, bedingt durch einen Defekt oder eine Läsion des unreifen Gehirns. Diese Definition stammt von Bax 1964 1. Doch bereits 1593 schilderte Shakespeare sehr genau, was eine Cerebralparese ist, indem er Richard den III. sagen ließ: „Ich, um das schöne Ebenmaß verkürzt, von der Natur um Bildung falsch betrogen, entstellt, verwahrlost, vor der Zeit gesandt, in die Welt des Atmens, halb kaum fertig gemacht, und zwar so lahm und ungeziemend, dass Hunde bellen, hinke ich vorbei …“
Dieser Beschreibung ist eigentlich nichts hinzuzufügen. Dennoch ist die Entwicklung weitergegangen und in der neuesten Definition von Bax, Goldstein und Rosenbaum von 2005 wird wie folgt zusammengefasst: „Der Begriff Cerebralparese beschreibt eine Gruppe von Entwicklungsstörungen der Haltung und Bewegung, die zu Aktivitätseinschränkungen führen. Ursächlich liegt eine nicht progrediente Störung der fötalen oder frühkindlichen Hirnentwicklung vor. Die motorischen Probleme werden häufig durch weitere Störungen von Sensorik, Auffassung, Kommunikation, Perzeption, Verhalten oder von Epilepsie begleitet“ 2.
Hervorzuheben ist, dass das nicht progrediente Syndrom aber zum Teil zu massiven progredienten Symptomen führt. Die Symptome ergeben sich sowohl aus hypotonen wie auch hypertonen Fehlsteuerungen (Spastik). Man spricht deshalb auch von sogenannten „Plus-Symptomen“, wie Spastizität, überschießende Muskeleigenreflexe, Clonus, und „Minus-Symptomen“, wie die allgemeine Hypotonie, geringe Muskelkraft und Koordinationsschwäche. Vielfach wird verwechselt, dass Spastik nicht mit Muskelkraft gleichzusetzen ist. Zudem wird unterschätzt, dass die mehrfach behinderten Patienten mit Cerebralparese häufig sehr schwache Muskeln und damit sehr geringe Chancen der Körperkoordination aufweisen.
Teufelskreislauf
Hieraus ergibt sich ein Circulus vitiosus: Durch zunehmenden Muskeltonus entsteht eine wachsende Muskelsteifheit. Diese führt zu vermehrten Kontrakturen. Daraus ergeben sich Schmerzen, die wiederum bei fehlenden Anpassungsvorgängen den Muskeltonus erhöhen. Auf der anderen Seite bereitet die Hypotonie große Probleme, und es kommt sekundär zu vermehrter Instabilität, woraus sich dann als tertiäres Problem die zunehmende Dekompensation mit fehlenden Anpassungsmechanismen bildet. Hieraus entstehen Schmerzen, die die Koordination und Stabilität verschlechtern.
Nicht alle Patienten sind gleichermaßen stark betroffen. Eine europäische Multicenterstudie (SCPE) konnte zeigen, dass ca. 60 % aller CP-Patienten an einer bilateralen spastischen CP leiden, 30 % an einer unilateralen spastischen CP, etwa 6 % an einer dyskinetischen und 4 % an einer ataktischen Cerebralparese 3.
Klassifikation
Die Anzahl an Patienten mit Cerebralparese hat sich trotz verbesserter medizinischer Möglichkeiten nicht wesentlich verändert. Immer noch sind es ca. 2 bis 3 Patienten auf 1.000 Geburten, die an einer Cerebralparese leiden. Die Klassifikation der Cerebralparese hat sich jedoch in den letzten 20 Jahren deutlich verändert. Nachdem primär von Hemiparese und Tetraparese bzw. beinbetonter Tetraparese von Michaelis gesprochen wurde, hat sich in den vergangenen 5 Jahren eine neue Klassifikation nach Rosenbaum 4 durchgesetzt. Hierbei wird lediglich noch von einer bilateralen, ehemals tetraparetischen, Cerebralparese oder unilateralen Cerebralparese, vormals Hemiparese, gesprochen.
Um die Schwere der Behinderung weiter klassifizieren zu können und somit auch im Rahmen von Verordnungen den Techniker nicht auf die falsche Spur zu lenken, wird der Patient nach dem GMFCS-System klassifiziert.
GMFCS steht für Gross Motor Function Classification Scale:
- I freies Gehen insbesondere Treppensteigen
- II Gehen ohne Hilfsmittel
- III Gehen mit Unterarmgehstützen oder Stöcken
- IV Gehen eingeschränkt möglich mit Gehwagen/Rollator
- V keine Gehfähigkeit, Abhängigkeit vom Rollstuhl und Sitzschale
Orthopädie-Technik bei ICP
Die Notwendigkeit zum Einsatz von orthopädischen Hilfsmitteln korreliert eng mit dem Schweregrad der Behinderung. Kinder und später auch Erwachsene mit einer bilateralen spastischen CP GMFCS I haben nur einen geringen Bedarf an Orthopädie-Technik. Patienten mit der Klassifikation GMFCS V benötigen hingegen in einem hohen Maße eine orthopädietechnische Versorgung.
Da es sich bei der Cerebralparese um eine zentrale Bewegungsstörung mit einer Schädigung des Gehirns handelt, muss immer ein Team von verschiedenen Spezialisten eng zusammenarbeiten. So kann eben auch die Spastizität oder Hypotonie durch Medikamente beeinflusst werden, durch intrathecale Baclofenpumpen, durch neurochirurgische operative Maßnahmen, durch orthopädische chirurgische Maßnahmen und nicht zuletzt durch Botulinumtoxin und den Einsatz von Orthesen, womit eine reversible lokale und effiziente Therapie möglich ist 5 6. Häufig ist es auch erforderlich, nach operativen Maßnahmen entsprechende Orthesen zur Konsolidierung des Erfolges oder zur weiteren Funktionsverbesserung zu erstellen.
Nicht ganz einfach ist es, den besten Weg und das beste Produkt für den Patienten zu finden. Ganz zu schweigen vom Sozialgesetzbuch V, in dem nicht die beste Variante, sondern die wirtschaftlichste und notwendige Variante der Orthopädie-Technik gefordert wird.
Ziele der Versorgung
Aus dem unterschiedlichen Grad der Behinderung der Patienten ergeben sich verschiedene Hauptziele für die orthopädietechnische Versorgung von Patienten mit Cerebralparese:
- Die Funktionsverbesserung und Mobilitätserhöhung steht im Vordergrund.
- Die Schmerzen sollen durch den Einsatz von orthopädietechnischen Maßnahmen verhindert werden.
- Das Handling (ADL) sollte im Alltag verbessert werden.
Pro und Contra einer Versorgung
Eine orthopädietechnische Versorgung weist zugleich Vor- und Nachteile auf. Für einen Behinderten kann eine Orthese ein Stigma sein, eine Externalisierung des vorhandenen Defektes bedeuten und eine Einschränkung der gesunden Anteile darstellen, die gleichzusetzen ist mit einer negativen Prognose. Gleichzeitig unterstützt eine Orthese die Funktionalität, mindert die Behinderung und vergrößert die Wahlfreiheit und ist damit ein echter Motivator.
Die Orthopädie-Technik stellt für den Therapeuten eine Therapieunterstützung dar. Für den Orthopädie-Techniker dient die Orthopädie-Technik als Ausgleich eines Ungleichgewichtes im Sinne einer Prävention oder auch im Sinne einer Wahrnehmungsfazilitation, z. B. durch propriozeptive Einlagen oder ein Korsett.
Sinnvolle Unterstützung
Im Team ist der individuelle Bedarf an orthopädietechnischer Unterstützung zu klären. Hierbei ist es wichtig, sich nicht nur auf das Gehen zu fokussieren. Der ganze Patient muss betrachtet werden, da die Wirbelsäule ebenso wie die oberen Extremitäten, die Hüftgelenke, Kniegelenke und Füße von den Folgen der Cerebralparese betroffen sein können. So scheinen Orthesen insbesondere notwendig zu sein, wenn das Behandlungsteam von Operationen absehen will. Dies macht gerade im Zusammenhang mit Physiotherapie und Botulinumtoxin-Therapie Sinn, um die Muskulatur besser dehnen zu können, z. B. beim funktionellen Spitzfuß.
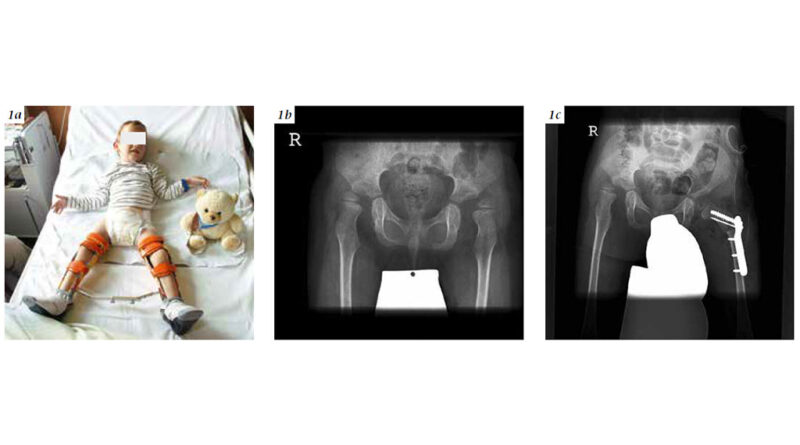
Umgekehrt ist die Orthopädie-Technik unverzichtbar, um operative Maßnahmen zu begleiten. Bei der Rezentrierung des Hüftgelenkes nach einer neuromuskulär bedingten Hüftluxation etwa ist eine Hüftlagerungs- bzw. Hüftabduktionsorthese postoperativ erforderlich (Abb. 1a – c). Auch bei den Operationen, die die Funktion verbessern sollen, sind postoperativ Lagerungsorthesen oder die funktionsunterstützenden Orthesen zur verbesserten Kniestreckung oder Fußabstützung sehr wichtig.
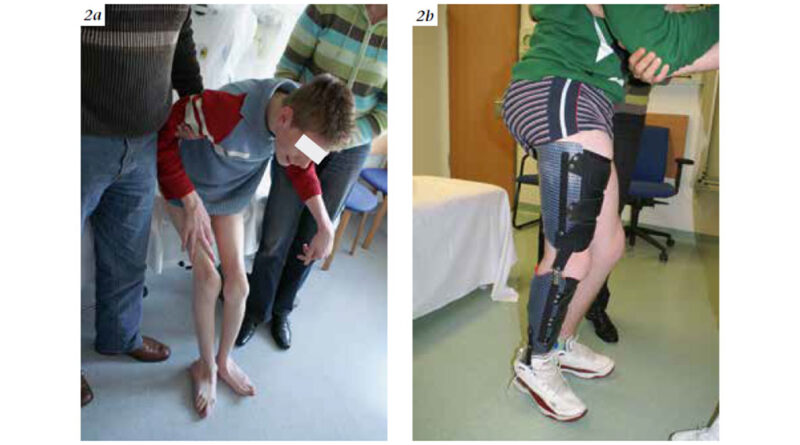
Weiterhin ist auch zum Erhalt der Funktion im Jugendalter bei schwerer betroffenen Patienten eine orthetische Versorgung häufig unumgänglich, z. B. durch Oberschenkelorthesen mit Federgelenken oder hydraulischen Gelenken, um die Kniestreckung und Körperaufrichtung zu erhalten (Abb. 2a u. b).
Voraussetzungen
Bei den großen Einsatzmöglichkeiten der Orthopädie-Technik müssen einige Voraussetzungen zur optimalen Versorgung erfüllt sein. Erstens muss an eine hohe Stabilität gedacht werden, da die Patienten aufgrund der Cerebralparese eine geringe Koordinationsleistung aufbringen, anders als z. B. ein querschnittsgelähmter Patient, der im Bereich des Oberkörpers und des Kopfes uneingeschränkt aktiv sein kann.
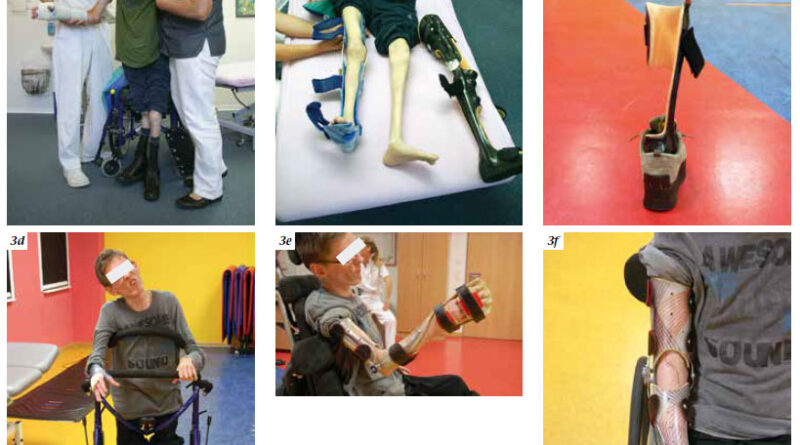
Der zweite wichtige Punkt ist das geringe Gewicht. Die Realisierung eines geringen Gewichtes stellt eine hohe technische Anforderung an das Material dar, insbesondere, wenn neben der Stabilisierung auch noch korrigierende Kräfte bedacht werden sollen. Durch den Einsatz von Carbontechnik oder eingelenkigen Orthesen kann eine hohe Stabilität bei geringem Gewicht realisiert werden. Korrigierende Maßnahmen wurden durch die Verwendung von Federgelenken, sich selbst nachstellenden Gelenken oder auch hydraulisch unterstützten Gelenken weiter erhöht (Abb. 3e u. f).
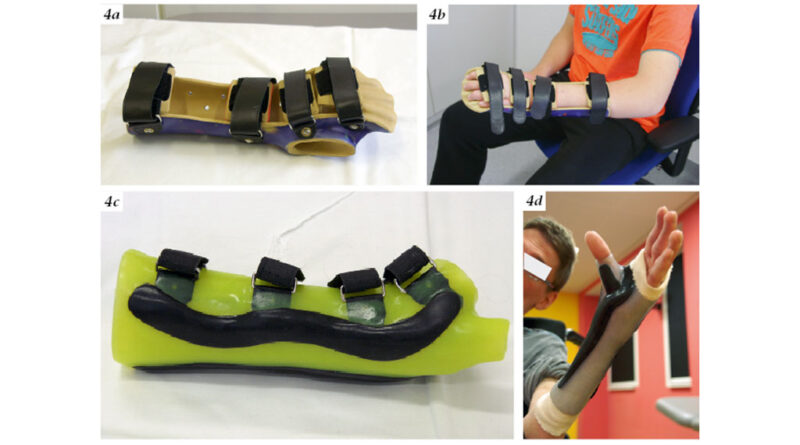
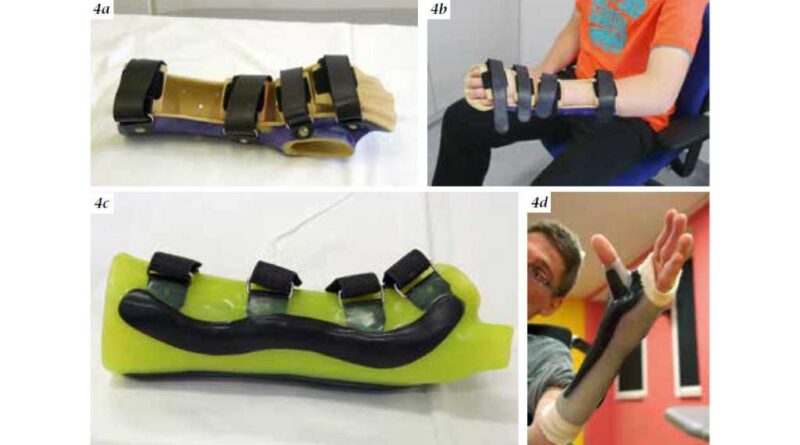
Drittens gilt es, die Stabilisierung und die Patientenfreundlichkeit zu beachten. Der zunehmende Gebrauch etwa von Silikon, z. B. bei Handgelenks- und Fingerorthesen, dient der Compliance (Abb. 4a – d).
Tragende Rolle der technischen Orthopädie
In den nachfolgenden Bereichen des Alltags von Familien mit behinderten Kindern, Jugendlichen oder auch Erwachsenen kommt die technische Orthopädie im wortwörtlichsten Sinne zum Tragen.
Unterstützung der Therapie
Die Therapie der betroffenen Patienten kann wesentlich durch den Einsatz der technischen Orthopädie unterstützt werden.
So verbessern Stehständer, Bauchschrägliegebretter und Rückenschrägliegebretter die Vertikalisierung und Mobilisierung von Patienten wesentlich. Bälle, Rollen und Stufen können zusätzlich zum Training eingesetzt werden.
Insbesondere der Einsatz moderner Geräte verbessert den Stoffwechsel, vor allem den Knochenstoffwechsel, etwa durch eine Vibrationstherapie. Moderne Geräte ermöglichen zudem die Vertikalisierung und somit Streckung der Gelenke.
Erleichterung des Alltags des Kindes
Die Alltagserleichterung des Kindes beginnt beispielsweise mit der Fertigung einer Handgelenksorthese, um eine Daumenadduktion zu verhindern und somit das Zugreifen von Spielzeug, Schreibwerkzeug oder am Computer zu optimieren (Abb. 4a – d).
Erleichterung des Alltags der Eltern
Einen ganz wichtigen Punkt stellt die Erleichterung des Alltags der Eltern dar. In diesem Zusammenhang sind Stehständersysteme mit hydraulischen Aufstehmöglichkeiten wichtig, aber auch Toilettenstühle, Lifter‑, verstellbare Betten- oder Gehwagensysteme, sodass die Eltern ihre Kinder nicht tragen oder führen müssen.
Korrektur der Lagerung
In den gleichen Bereich gehört die Korrektur der Lagerung, welche in Zusammenarbeit mit Physiotherapeuten und Eltern erfolgen sollte. Hier gibt es vorgefertigte Lagerungssysteme, aber auch individuell gefertigte Systeme, um pathologischen Haltungen und Kontrakturen entgegen zu wirken.
Erlangung des korrekten Sitzens
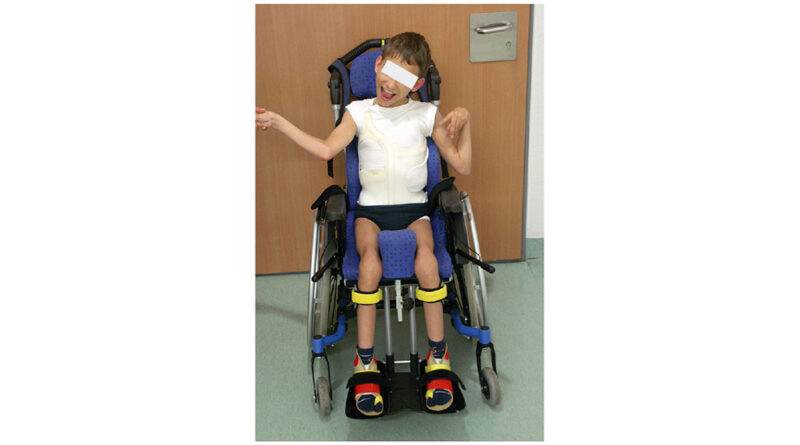
Das Sitzen stellt eine ganz wesentliche Voraussetzung zum Lernen dar. Hierzu gehört auch das Erlernen des Essens und des Sprechens. Beides ist im Liegen kaum möglich (Abb. 5).
Transport von Patienten mit GMFCS III – V
Der Transport eines behinderten Menschen ist ohne Orthopädie-Technik kaum denkbar. Hier wurden immer wieder modernste Rollstühle für verschiedenste Ansprüche, sei es Sport‑, Schiebe- oder Elektrorollstühle mit Aufstehfunktion, entwickelt und fortentwickelt. Hierdurch konnte in den letzten 10 bis 20 Jahren die Integration und Selbstständigkeit von Menschen mit Behinderungen ganz wesentlich verbessert werden (Abb. 6a u. b).
Selbstständige Fortbewegung
Auch die Möglichkeit der eigenständigen Übungsbehandlung, z. B. durch die Nutzung von Therapierädern, Liegefahrrädern oder Bewegungstrainern mit entsprechender Elektronik, ist ein wichtiger Baustein der orthopädietechnischen Versorgung. Hierzu gehören auch die diversen Gehwagensysteme, die über kurze und lange Orthesen die ansonsten nicht stehfähigen Patienten soweit abstützen, dass diese auch erstmals Bewegungserfahrungen sammeln können (Abb. 7).
Verbesserung der Kommunikation
Neue Entwicklungen von Steuerungssystemen – für einen E‑Rollstuhl oder für den Wohnbereich – tragen wesentlich zur verbesserten Kommunikation und damit zu erhöhter Lebensqualität bei.
Seit ihren Anfängen, als Ambroise Paré im 16. Jahrhundert ein Mieder wie eine Ritterrüstung oder eine starre Orthese zur Klumpfußtherapie erbaute, hat sich die Orthopädie-Technik stark entwickelt. Weg von der statischen Therapie arbeiten Orthopädie-Techniker und Physiotherapeuten heutzutage immer mehr an der Dynamik und damit an der Eigenaktivität von Menschen.
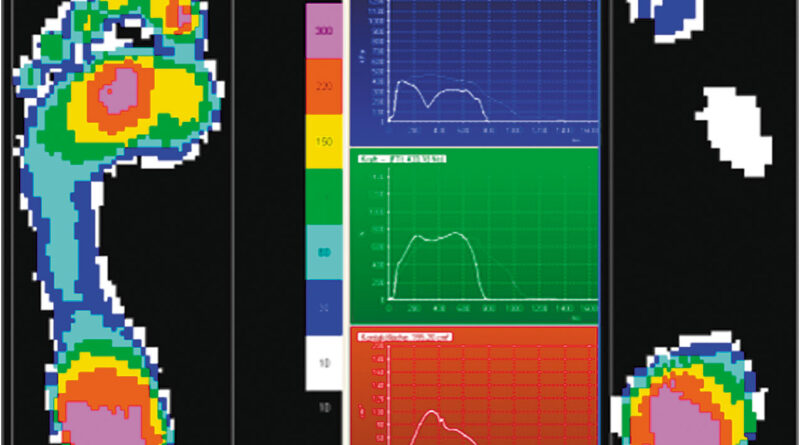
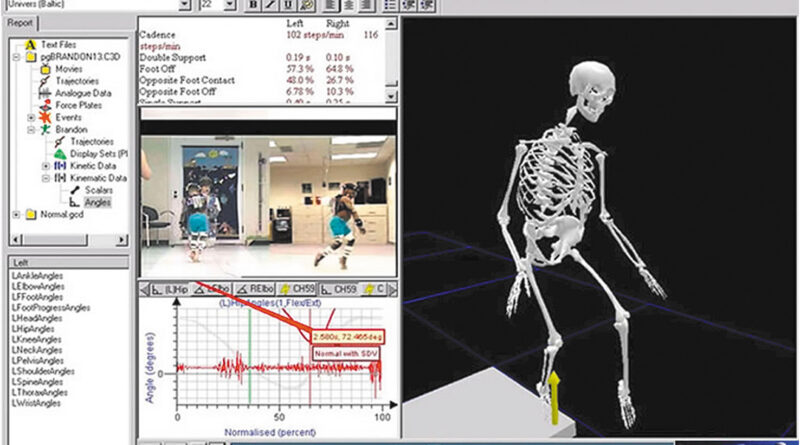
Diese Entwicklung wird durch neue Techniken, Materialien, Untersuchungsmethoden und Tests unterstützt. Hierbei seien die oben schon erwähnten Materialien Carbon und Silikon besonders erwähnt. Große Fortschritte konnten aber auch durch die Erfassung von Patientendaten durch Computer oder der automatisierten dynamischen Pedobarographie erzielt werden, die dem Patienten zugute kommen (Abb. 8). Bei komplexen Problemen im Sinne der Behandlung von multiplen Kontrakturen kann auch die moderne dreidimensionale Ganganalyse deutlich in der Therapieplanung weiterhelfen 7 (Abb. 9).
Fazit
Eine bestmögliche Therapie von Patienten mit infantiler Cerebralparese gelingt immer dort, wo ein Team von Orthopädie-Technikern, Physiotherapeuten, Ergotherapeuten, Kinderneurologen und operativ tätigen Orthopäden gemeinsam wirkt und so ein ideales Therapiekonzept für jeden einzelnen Patienten individuell zusammengestellt und zwischen konservativen und operativen Maßnahmen eine sinnvolle Verbindung gefunden wird. Ganz im Sinne von Bobath: „Das Bobath-Konzept fragt nach einer interdisziplinären professionellen Arbeit und erwartet ein kontinuierliches Lernen aller am therapeutischen Konzept beteiligten Parteien. ‚Handeln’ bedeutet gleichzeitig ‚behandeln’ und ‚sich bewegen’ bedeutet gleichzeitig ‚etwas bewegen’ und dies zum Vorteil aller uns anvertrauter Patienten.“
Der Autor:
Dr. Sebastian Senst
Chefarzt der Abteilung für Kinderorthopädie
am Marienstift Arnstadt
und Leiter des Bobath-Kurszentrums
Wachsenburgallee 12
99310 Arnstadt
senst@ms-arn.de
Senst S. Behandlungskonzepte aus Sicht der Orthopädie-Technik bei infantiler Cerebralparese (ICP). Orthopädie Technik, 2013; 64 (6): S. 40–47
- Vergleichende Prüfung konventioneller und additiv gefertigter Prothesenschäfte in Anlehnung an DIN EN ISO 10328:2016 — 10. März 2026
- Easypreg – ein Faserverbundwerkstoff zum Tiefziehen — 9. März 2026
- Konservative Versorgung einer adulten Skoliose mit einem modularen Bausatz – ein Versorgungsbeispiel — 6. März 2026
- Bax M, Goldstein M, Rosenbaum P. Proposed definition and classification of cerebral palsy. Dev Med Child Neurol, 2005; No 47: 571–576
- Bax M, Goldstein M, Rosenbaum P. Proposed definition and classification of cerebral palsy. Dev Med Child Neurol, 2005; No 47: 571–576
- Krägeloh-Mann I. SCPE (Surveillance of Cerebral Palsy in Europe), University Children’s Hospital, Department of Pediatric Neurology, Tübingen:New German Edition 9, 2008
- Krägeloh-Mann I. SCPE (Surveillance of Cerebral Palsy in Europe), University Children’s Hospital, Department of Pediatric Neurology, Tübingen:New German Edition 9, 2008
- Heinen F, Desloovere K, Schroeder S et al. The updated European Consensus 2009 on the use of Botulinumtoxin with cerebral palsy, Eur J Paediatr Neurol, 2010;No 10: 215–225
- Senst S. Ossäre und weichteilige Operationen zur Behandlung von Gelenkfehlstellungen bei der infantilen Cerebralparese. Orthopäde, 2013; zur Publikation angenommen
- Gages JR, Schwartz MH, Koop SE, Novacheck TF. The identification and treatment of gait problems in cerebral palsy, 2nd edition, Clinics in developmental medicine. London: Mac Keith Press, 2009, No 181–181