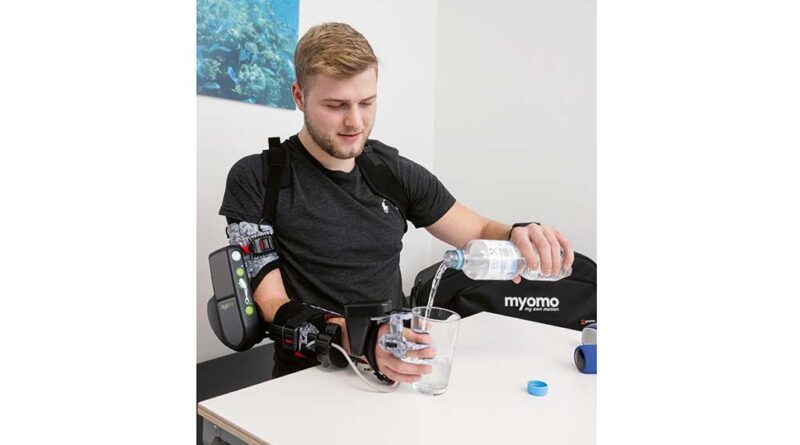
„Die myoelektrische Orthese kann grundsätzlich jeder nutzen, der ein Signal im Arm hat. Das muss kein sichtbares Signal sein. Heißt, der Arm muss nicht sichtbar bewegt werden können. Voraussetzung ist nur, dass das Signal bei der elektromyographischen Untersuchung – kurz: EMG – zu sehen ist“, erläutert Ludwar. Das System arbeitet mit Elektroden, die sowohl am Unter- als auch am Oberarm platziert sind und die schwachen Muskelsignale von der Hautoberfläche ablesen. Diese Signale werden verstärkt und in Bewegungen umgesetzt, die die Nutzer:innen intuitiv steuern können. „Es ist derzeit das einzige System auf dem Markt, das myoelektrisch die Hand und auch den Arm bewegen und benutzbar machen kann.“ Entwickelt hat Myomo die Technologie in Zusammenarbeit mit dem Massachusetts Institute of Technology (MIT) und der Harvard Medical School.
Mit rund 90 Prozent bilden Menschen, die einen Schlaganfall erlitten haben, die größte Anwendergruppe. Ebenso kommt das Hilfsmittel bei Personen zum Einsatz, die Nervenschäden, insbesondere am Plexus brachialis, haben. Auch bei Erkrankungen wie Amyotropher Lateralskelrose (ALS) oder Multipler Sklerose (MS) ist eine Versorgung laut Ludwar denkbar, allerdings aufgrund des schwer vorherzusehenden Verlaufs nicht immer langfristig zielführend.
„Spastik ist keine Kontraindikation“
Nicht infrage kommt die Orthese, wenn die Patient:innen kontinuierlich Schmerzen bei den Bewegungen haben oder die Gelenke kontrakt sind, also keine Bewegung mehr möglich ist. Eine extreme Subluxation in der Schulter könne kontraproduktiv sein, berichtet Ludwar, sei aber kein Ausschlusskriterium, da die Möglichkeit bestehe, über externe Orthesen zu stabilisieren und die Schulter so in Position zu bringen. In dem Bereich, wo die Orthese anliegt, dürfen zudem keine offenen Hautstellen oder Brüche sein. Entgegen der allgemeinen Vermutung gelte: „Spastik ist keine Kontraindikation. Solange die Gelenke beweglich sind, ist das Thema relevant und auch richtig und wichtig. Durch die kontinuierliche Bewegung mit der Orthese können wir eine Spastik gut reduzieren und dadurch Funktionalität für die Patienten schaffen.“
Fertigung per 3D-Druck
Ob die Orthese für einen Patienten oder eine Patientin tatsächlich das geeignete Hilfsmittel ist, wird im persönlichen Gespräch und gemeinsam mit dem versorgenden Sanitätshaus überprüft. Dafür machen die Betroffenen mit einem nicht maßgeschneiderten, aber auf Längen und Breiten adaptierbaren Modell, den Test. Kommen sie damit gut klar und spricht auch aus medizinischer Sicht nichts gegen die Versorgung, fertigen die Orthopädietechiker:innen die Orthese nach individuellen Maßen und per 3D-Scan und ‑Druck an. Jedes Sanitätshaus kann die Versorgung anbieten, sofern es von Myomo zertifiziert wurde. „Hat ein Betrieb Interesse, führen wir vor Ort eine Schulung mit beliebig vielen Teilnehmern durch. So stellen wir die Qualität sicher“, sagt Ludwar. „Die Sanitätshäuser haben eine gewisse Marge, die sie auf Hilfsmittel aufschlagen dürfen. Damit werden die Zertifizierungskosten mit der ersten Versorgung verrechnet.“ Bislang haben sich um die 50 Partner für eine Zusammenarbeit entschieden.
Auch die als wirksam erwiesene und in den Leitlinien verankerte Botoxtherapie sei bei Spastiken der oberen Extremitäten effektiv, so der Physiotherapeut, aber mit mehreren tausend Euro eine teure Angelegenheit. Und laut Studienlage bekommen nur circa zehn Prozent der Patient:innen die Therapie überhaupt genehmigt. Die Kostenübernahme der Orthese stellt laut Ludwar dagegen i. d. R. kein Problem dar. „Die Frage ist nicht ob, sondern wann“, ergänzt er mit Blick auf den – auch für andere Versorgungen nicht unüblichen – sich in die Länge ziehenden Prozess der Krankenkassen. Obligatorisch und ebenfalls im Kostenvoranschlag enthalten sein sollten 40 bis 60 Trainingseinheiten, die notwendig sind, damit die Nutzer:innen unter fachlicher, therapeutischer Anleitung lernen, mit dem Hilfsmittel umzugehen und Bewegungsabläufe zu trainieren. Denn ein Selbstläufer ist die Orthese nicht. „Man schlüpft nicht hinein und hat einen zweiten Arm“, erläutert Ludwar. Eine Erwartungshaltung, die er von Anfang an versuche zu bremsen. „Das ist ein Prozess und erfordert viel Training. Unsere Aufgabe als Hersteller ist es, die Einrichtungen so zu schulen, dass sie die Patienten dabei optimal unterstützen können.“ Viele Anwender:innen würden sich wie Autofahranfänger:innen fühlen – mit Lizenz, aber noch ohne Routine. „Je länger und öfter die Orthese im Alltag integriert wird, desto intuitiver werden die Bewegungen.“
Auf Frustration folgt Euphorie
Eine Flasche öffnen, ein Taschentuch aus der Packung holen, ein Brötchen aufschneiden oder Kleidung anziehen – im Trainingsprozess wird versucht, den Patient:innen eine Vision vor Augen zu führen, damit sie das „Wofür“ der teils simplen Übungen als für ihren Alltag relevant begreifen. Zu Beginn der Therapie ist Frustration kein seltener Begleiter. Einen Stift zu halten und vor allem loszulassen scheint unmöglich. Fällt er dann zum ersten Mal zu Boden, ist die Euphorie aber umso größer und die Motivation geweckt. „Compliance ist wichtig“, betont Ludwar. „Wer möchte, der schafft es auch.“ Die anfangs noch recht undosierten Vorgänge weichen mit der Zeit immer feineren und kontrollierteren Bewegungen.
Ca. 20 Minuten – nur so viel Zeit steht Physiotherapeut:innen meist pro Therapiesitzung zur Verfügung. „Da kommt man als Therapeut irgendwann an seine Grenzen“, gibt Ludwar zu. „Die Zeit reicht nicht, um Gelenke so gut zu mobilisieren, dass Langzeiteffekte eintreten.“ Mit der Orthese bringen die Betroffenen dagegen täglich und über Stunden Bewegung in ihren Arm und ihre Hand – und das aus eigenem Antrieb. Statt vom Therapeut:innen bewegt zu werden, setzen sie die Bewegungen selbst um. Das schafft auf Dauer neue Verknüpfungen im Gehirn, die das Greifen und Strecken intuitiver und routinierter werden lassen. Die Ergebnisse diverser Studien bestätigen für Ludwar den Nutzen der Orthese, allen voran eine Spastikreduktion sowie eine Steigerung des psychischen Wohlbefindens. Im Hinblick auf den letzten Punkt stößt der Physiotherapeut häufig auf folgendes Phänomen: Während einigen das „Begafftwerden“ unangenehm sei, gefalle vielen Anwender:innen die neue Aufmerksamkeit dagegen sehr. „Plötzlich gucken alle und fragen. Man ist wieder interessant. Die Technik holt introvertierte Patienten aus einem Loch. Das ist psychisch sehr hilfreich.“
„Versorgung nicht mehr infrage stellen“
Die Orthese wiegt rund 1,5 Kilogramm. Ist sie dennoch im Alltag praktikabel? „Ja, definitiv. Die Orthese ist jedoch nicht dafür gedacht, rund um die Uhr genutzt zu werden – was aber grundsätzlich möglich wäre. Im Schnitt sind es zwischen zwei und acht Stunden“, sagt Ludwar. Patient:innen sollten sich folgende, entscheidende Frage stellen: „Möchte ich etwas, das mich therapeutisch bewegt? Dann ist die Orthese nicht das Richtige. Da gibt es von anderen Herstellern passendere Konzepte. Auch die sind gut. Es ist aber ein anderer Ansatz. Wir wollen ein Hilfsmittel zur Verfügung stellen.“ Das Gewicht und die Abmessung der Orthese weiter zu reduzieren, gehört zu den Zielen, die sich das Unternehmen für die Zukunft gesteckt hat. Ein ebenfalls oft geäußerter Wunsch der Anwender:innen: die Orthese unter jedem beliebigen Kleidungsstück tragen zu können, und zwar so, dass sie möglichst wenig aufträgt. Aktuell bietet Myomo eine Fleecejacke mit Reißverschluss an, unter der die Orthese an kälteren Tagen draußen genutzt werden kann. Auch denkbar: die Orthese über der Kleidung zu platzieren. Derzeit benötigen die Elektroden allerdings noch direkten Körperkontakt.
„Die wiedergewonnene Beidhändigkeit unterstützt und entlastet im Alltag enorm. Früher oder später werden sowohl die Technik als auch der Versorgungsablauf dort sein, wo die Prothetik jetzt schon ist und filigranere Bewegungen ermöglichen und eine Versorgung nicht mehr infrage stellen. Verliert jemand einen Arm, ist klar, dass er oder sie eine Prothese bekommt. Verliert aktuell jemand seine Armfunktion, z. B. durch einen Schlaganfall, sollte der Einsatz einer myoelektrischen Armorthese bei Eignung immer in Betracht gezogen werden.“
Pia Engelbrecht
- Prothesenversorgung nach transhumeraler Osseointegration mit Pattern-Recognition-Steuerung – Fallbericht einer Systemumstellung — 14. Februar 2026
- Technologie und Funktionsweise des Prothesenkniegelenks Genium X4 — 13. Februar 2026
- iOrt – Entwicklung einer überwachenden Orthese mit neuartigem optischen Sensorsystem — 11. Februar 2026