Einleitung
Dem Ablauf von Ausscheidungsprozessen widmen die Menschen im Alltag nur wenig Beachtung. Wer weiß schon, wie oft er am Tag auf die Toilette geht oder welche Konsistenz und Farbe sein Stuhlgang hat. Auch bei der Frage „Wie klingt Ihr Harnstrahl?“ oder „Um welche Uhrzeit haben Sie in der Regel Stuhlgang?“ hat man auf Anhieb oft keine Antwort parat. Daher ist es nicht verwunderlich, wenn Betroffene von Rückenmarkverletzungen zu Beginn ihren Fokus auf den Verlust ihrer Bewegungsfähigkeit richten. Erst im späteren Verlauf rückt der Fokus auf Blasen- und Darmfunktionsstörungen, die dann jedoch eine große Herausforderung darstellen. Im Folgenden werden Grundfunktionen und Herausforderungen des Kontinenzmanagements bei Rückenmarkverletzungen diskutiert.
Die Rolle der Rückenmarksnerven bei Harnentleerung und Darmtätigkeit
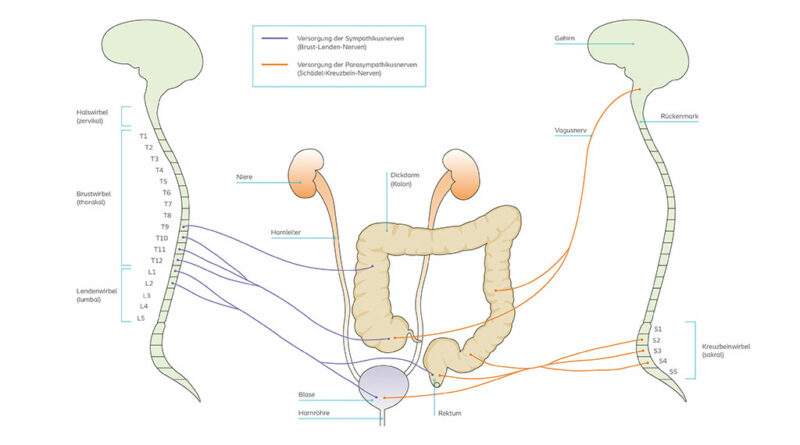
Harnblase und Schließmuskeln, die die Entleerung der Blase bewirken, werden von den Nerven des Rückenmarks gesteuert. Die für die Höhe der Füllkapazität verantwortlichen Nerven haben ihren Ursprung im Segment Th11–L2 und führen zur Blase und zur Harnröhre. Für die Entspannung des inneren Harnröhrenschließmuskels und die Kontraktion der muskulären Blasenwand sind die Nerven verantwortlich, die ihren Ursprung in der Sakralregion des Rückenmarks im Segment S2–S4 haben 1. Der für die bewusste Steuerung des äußeren Harnröhrenschließmuskels und für die bewusste Kontrolle der Harnentleerung verantwortliche Rückenmarksnerv ist der Nervus pudendus. Er entstammt ebenfalls der Sakralregion. Da die Reizsignale von der Harnblase über Nervenbahnen an das Rückenmark und dann weiter zum Gehirn transportiert werden, kann das Gehirn bei Verletzungen des Rückenmarks diese Sinnesinformationen nicht empfangen (Abb. 1).
Werden Nervenbahnen verletzt, so können dadurch zahlreiche Funktionsstörungen im menschlichen Körper ausgelöst werden. Zu den häufigsten gehören Blasen- und Darmfunktionsstörungen, die Patienten oft stark belasten und ihre Lebensqualität gravierend einschränken. Dazu kommt, dass einige Formen von Blasenfunktionsstörungen bei Rückenmarkverletzten sogar lebensbedrohlich werden können. Die Art der Funktionsstörung hängt von der Lokalisation der Rückenmarkverletzung ab 2.
Die Nervenversorgung des Darms koordiniert die Bewegungen der muskulären Dickdarmwand und ist für den Transport des Stuhls durch den Darm zum Anus verantwortlich. Der größte Teil des Darms wird durch den Vagusnerv und die Rückenmarksnerven versorgt, die in der Brustkorbregion des Rückenmarks ihren Ursprung haben (Segmente Th9–Th12 und L1–L2). Dickdarm, Rektum und Anus werden von Rückenmarksnerven in der Sakralregion versorgt (Segment S2–S4) 3.
Funktionsstörungen der Blase und des Darms
Im Folgenden werden die häufigsten Funktionsstörungen der Blase und des Darms infolge einer Rückenmarkverletzung aufgezeigt.
Blasenfunktionsstörungen
Neurogene Blasenfunktionsstörungen werden seit dem Jahr 2020 unter dem Begriff „Neurogene Dysfunktion des unteren Harntraktes – NLUTD“ 4 definiert. Dabei lehnt sich die Funktionsstörung an das von Madersbacher aufgestellte Schema an 5. Man unterscheidet eine „schlaffe Blase“, bei der keine Kontraktionskraft und somit keine Speicherkapazität mehr gegeben ist, und eine „Reflexblase“, bei der die Harnblase durch unwillkürliche Impulse kontrahiert 6. Je nach Störung kann es somit zu Restharnbildung oder Inkontinenz kommen. Die große Gefahr bei einer Reflexblase besteht in einem Reflux von Urin in die Nieren. Der durch die reflexartigen Kontraktionen ausgelöste Reflux kann zu einer Nierenfunktionsstörung führen. Bei einer schlaffen Blase kommt es hingegen oft zu inkompletten Entleerungen. Der damit verbundene Restharn kann in der Harnblase zu Entzündungen oder zur Inkontinenz führen. Eine restharnfreie Blasenentleerung ist daher ein essenzielles Ziel für eine gute Blasengesundheit.
Darmfunktionsstörungen
Eine durch Nervenschädigungen verursachte Darmfunktionsstörung wird auch „neurogener Darm“ genannt und kann die Lebensqualität Betroffener erheblich beeinträchtigen. Es werden zwei unterschiedliche Störformen unterschieden:
- Läsion des unteren motorischen Neurons: Diese Form der neurogenen Darmfunktionsstörung (nDFS) wird auch „areflexiver Darm“ genannt 7. Ursächlich bei der Querschnittlähmung ist eine Zerstörung der parasympathischen Nervenzellen im Conus medullaris und/oder der in der Cauda equina gebündelten sakralen Nervenwurzeln. Durch die gestörte Verbindung zwischen Kolon und Rückenmark kann es weder zu einer durch das Rückenmark vermittelten reflektorischen Peristaltik noch zu einer Reflexentleerung kommen.
- Läsion des oberen motorischen Neurons: Bei dieser Form der nDFS spricht man auch von einem „reflexiven Darm“ 8. Der reflexive Darm hat seine Ursache in einer Läsion oberhalb des Conus medullaris. Massenbewegungen des Kolons sind weiter möglich. Die Kontraktilität des Kolons ist erhöht. Der Transit ist hauptsächlich im linken Kolon und im Rektosigmoid verlangsamt 9.
Sowohl der „areflexive Darm“ als auch der „reflexive Darm“ weisen folgende Störungen auf:
- Stuhltransportstörungen
- Stuhlinkontinenz
- Stuhlentleerungsstörungen
- veränderte perianale Empfindung
Blasen- und Darmmanagement
Das Blasen- und Darmmanagement bei Rückenmarkverletzungen ist nicht nur von der Art der Rückenmarkverletzung abhängig, sondern richtet sich auch nach der Phase der Rehabilitation. In der Akutphase werden in der Regel Dauerkatheter verwendet, um die Urinausscheidung besser überwachen und steuern zu können. Zur Anwendung kommen dabei suprapubische oder transurethrale Dauerkatheter. Mit Hilfe des Katheters kann der Urin aus der Harnblase abfließen – eine Überfüllung wird vermieden. Gleichzeitig wird ein Rückfluss des Urins in die Nieren verhindert. In den ersten Tagen werden zudem die Darmgeräusche regelmäßig überwacht, um Anzeichen für Stuhlbewegungen im Darm zu erkennen 10. Sobald die Darmgeräusche zurückkehren, wird ein individuell an den Patienten angepasstes Darmmanagement eingeleitet. In der Akutphase liegt dabei der Schwerpunkt auf einer täglichen Stuhlentleerung.
Ab der Rehabilitationsphase kann man das Blasen- und Darmmanagement auf unterschiedliche Verfahren stützen, die oft selbstständig durchgeführt werden können. Hierauf wird im Folgenden genauer eingegangen.
Blasenmanagement
Im Bereich des Blasenmanagements stehen aufsaugende/auffangende Systeme sowie Harnableitungsverfahren zur Verfügung. Aufsaugende Systeme werden oft eingesetzt, wenn es zu unwillkürlichem Harnverlust kommt. Die in solchen Fällen angewendeten Einlagen, Vorlagen oder Inkontinenzschutzhosen sollten jedoch an den exakten Flüssigkeitsverlust angepasst werden. Eine weitere Möglichkeit aus dem Bereich der auffangenden Versorgung sind sogenannte Kondom-Urinale. Diese können von Männern verwendet werden und stellen bei einer Reflexblase eine effektive Verbesserung gegenüber einer Schutzhose oder einer Vorlage dar. Der Urin wird dabei in einem Urinbeutel aufgefangen.
Goldstandard bei neurogenen Blasenentleerungsstörungen ist seit Jahrzenten der sogenannte Intermittierende Einmalkatheterismus. Schon Guttmann stellte in den 1940er Jahren die Vorteile eines intermittierenden Katheterismus heraus 11. Er konnte nachweisen, dass die Veränderungen und Komplikationen am Harntrakt im Vergleich zu Dauerableitungen wesentlich geringer sind 12. Wenn die Blase nicht regelmäßig vollständig entleert wird, erhöht sich das Risiko einer Harnwegsinfektion, die Harnröhre, Blase, Nieren oder Harnleiter betreffen kann. Die damit verbundenen Symptome – insbesondere Schmerzen, Übelkeit und Müdigkeit – wirken sich schwerwiegend auf das tägliche Leben der Betroffenen aus 13 14. Um ein ideales Blasenmanagement zu erreichen, sollte nach Ansicht des Autors der bzw. die Betroffene folgende Aspekte beachten:
- Die durchschnittliche Katheterisierungsfrequenz pro 24 Stunden beträgt 4 bis 6 Katheterisierungen, kann individuell aber stark variieren.
- Die Blasenfüllung sollte bei Erwachsenen 500 ml pro Katheterisierung nicht überschreiten.
- Die tägliche Ausscheidungsmenge sollte 1.500 bis 2.000 ml betragen.
- Bei Urinmengen pro Katheterisierung von weniger als 100 ml und von mehr als 500 ml sollte das Harnblasenentleerungsregime überprüft werden.
- Zur individuellen Einstellung der Katheterisierungsfrequenz, der Urinmenge und der Katheterisierungszeiten ist ein Miktions-/Katheter-/Trinkprotokoll notwendig.
Das langfristige Blasenmanagement hat drei Hauptziele 15:
- Eingehen auf die individuellen Bedürfnisse des Patienten
- Minimieren des Risikos weiterer Komplikationen und Harnwegsinfektionen
- Verhindern von Nierenschäden
Wichtigste Voraussetzung für die Durchführung des Intermittierenden Katheterismus ist eine adäquate Einweisung in das Verfahren. Auch Angehörige können den IK bei Betroffenen durchführen. Sie werden dann individuell in den Katheterismus des einzelnen Betroffenen eingewiesen 16.
Darmmanagement
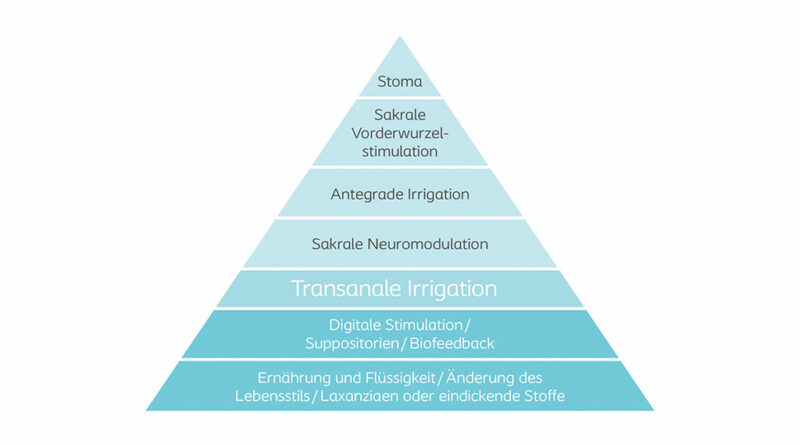
„Darmmanagement bezeichnet die Gesamtheit aller Aktivitäten, die dazu dienen, eine regelmäßige, planbare sowie zeitlich begrenzte Darmentleerung mit ausreichender Stuhlmenge sowie adäquater Stuhlkonsistenz zu erreichen, Gesundheit und Wohlbefinden zu erhalten und Komplikationen sowie ungeplante Stuhlentleerungen zu vermeiden“. Ein wichtiges Ziel des Darmmanagements ist es, Betroffenen eine selbstbestimmte und sichere Darmentleerung zu ermöglichen 17. Das Darmmanagement verhindert Stuhlinkontinenz, Obstipation und lange Toilettenzeiten. Einen Überblick über mögliche Eskalationsstufen des Darmmanagements bietet die Therapiepyramide in Abbildung 2. Deren Stufen werden in den folgenden Abschnitten genauer erläutert.
1. Eskalationsstufe: Ernährung und Flüssigkeit
Die Ernährung stellt die Basis eines Darmmanagements dar, nicht nur in Bezug auf die Nährstoffe, sondern auch auf den Zeitpunkt bzw. die Art und Weise. Um Konsistenz und Passagezeit zu beeinflussen, können folgende Maßnahmen durchgeführt werden:
- ausgewogene ballaststoffreiche Kost
- feste Zeiten der Nahrungsaufnahme
- Erziehung zu geeignetem Essverhalten (langsam essen, gut kauen)
- Trinkmenge von 1 bis 2 Litern in 24 Stunden, die über den Tag verteilt werden
- körperliche Aktivität
- ausreichende Ruhezeiten nach der Nahrungsaufnahme
Fachgesellschaften empfehlen in diesem Zusammenhang eine regelmäßige Ernährung, eine ausreichende Flüssigkeitsaufnahme (1.500‑2000 ml/Tag) und die Zufuhr von Ballaststoffen (bis 30 g/Tag, löslich und unlöslich) als Grundlage der Ernährung 18. Sollten eine Ernährungseinstellung und die Veränderung von Lebensgewohnheiten nicht zum Erfolg führen, können unterstützende Laxantien oder stuhlmodulierende Substanzen verabreicht werden. Die Verabreichung oraler Laxantien bei neurogenen Darmfunktionsstörungen erfolgt in einem Stufenplan von Quell- und Fasermitteln zu osmotisch wirksamen Substanzen.
2. Eskalationsstufe: Reflexe
In der zweiten Eskalationsstufe werden bestehende Reflexe ausgelöst. Dazu dient unter anderem die sogenannte digitale Stimulation: Diese erfolgt durch eine kreisende Bewegung mit einem behandschuhten Finger oberhalb des Analsphinkters für ca. 15 bis 20 Sekunden. Danach wird 5 bis 10 Minuten gewartet, ob der Entleerungsreflex auf diese Weise ausgelöst werden kann.
Eine weitere Möglichkeit ist der Einsatz von Suppositorien. Dieser wird in drei Stufen eskaliert:
- Stufe: CO2-Suppositorien lösen einen Dehnungsreflex an der Darmwand aus. Dadurch wird die Peristaltik nach dem Prinzip „Druck erzeugt Gegendruck“ gesteigert.
- Stufe: Glycerin-Suppositorien sind hygroskopisch und üben auf die Schleimhaut des Rektums einen milden osmotischen Sekretionsreiz aus; gleichzeitig setzen sie den Defäkationsmechanismus in Gang.
- Stufe: Bisacodyl-Suppositorien stimulieren durch Wasser und Elektrolytansammlung die Peristaltik.
Biofeedback als dritte Möglichkeit dient der Visualisierung der Aktivität der Beckenbodenmuskeln.
3. Eskalationsstufe: Transanale Irrigation
Das lateinische Verb „irrigare“ bedeutet „gießen“, „bewässern“ oder „einlaufen lassen“. Demnach spielt Wasser bei der transanalen Irrigation eine wichtige Rolle: Es dient als Impulsgeber und zur Feuchtigkeitsgewinnung. Bei obstipierten Patienten ist der Darm stark mit Stuhlmasse gefüllt. Pumpt man Wasser in den Darm, dehnt es die Darmwand und löst Dehnungsreflexe aus. Durch das Einführen eines Ballon- oder Konuskatheters werden der Entleerungsreflex und der rektoanale Inhibitionsreflex angesprochen. Dieses Zusammenspiel dreier Reflexe macht die transanale Irrigation effektiv.
Die transanale Irrigation mittels Ballonkatheter wurde im Jahr 2005 durch eine Initiative von Querschnittzentren aus Deutschland, Österreich, der Schweiz und den Niederlanden eigens für Rückenmarkverletzte entwickelt. Anstoß war eine Untersuchung von Geng und Haas 19, die das bisherige Darmmanagement bei Rückenmarkverletzungen untersuchten. Zudem fanden auf internationaler Ebene Untersuchungen statt, um die Effektivität der Technik nachzuweisen. So konnten durch ein internationales Advisory Board viele Erkenntnisse zur Wirksamkeit zusammengetragen werden 20 21. Indikationen für die transanale Irrigation sind:
- Darmentleerungsstörungen,
- Störung der Transportfunktion,
- Stuhlinkontinenz,
- Obstipation,
- neurogene Darmfunktionsstörungen sowie
- unverhältnismäßig lange Ausscheidungszeiten.
Grundsätzlich darf eine anale Irrigation nur nach ärztlicher Anordnung und nach Anleitung durch qualifiziertes Fachpersonal durchgeführt werden. Kontraindikationen für eine transanale Irrigation sind:
- bekannte Anal- oder Kolorektalstenose,
- Kolorektalkarzinom,
- akute entzündliche Darmerkrankungen,
- akute Divertikulitis,
- ein Zeitraum von 3 Monaten nach einer analen oder kolorektalen Operation,
- ein Zeitraum von 4 Wochen nach einer endoskopischen Polypektomie,
- ischämische Kolitis sowie
- Schwangerschaft (sofern die Irrigation vor der Schwangerschaft noch nicht durchgeführt wurde).
Entscheidend für ein erfolgreiches Darmmanagement mit transanaler Irrigation ist eine adäquate Unterweisung durch ausgebildetes Fachpersonal und Geduld des Patienten, denn der Darm benötigt mehrere Wochen, um sich an die neue Unterstützung und das Antriggern der Reflexe zu gewöhnen. Eine konsequente Einhaltung der Ernährungs- und Lebensstilanpassung ist notwendig, um einen vollen Erfolg zu erzielen. Zurzeit sind drei Systeme im Handel erhältlich, deren Kosten von der Krankenkasse erstattet werden:
- „Peristeen®“ der Firma Coloplast (Hamburg, Deutschland)
- „Oufora® IrriSedo“ der Firma MBH (Allerod, Dänemark)
- „Navina®“ der Firma Wellspect (Elz, Deutschland)
Alle Systeme arbeiten nach demselben Wirkprinzip und werden mit herkömmlichem Leitungswasser benutzt. Die Verwendung von Zusätzen wie Salzen oder Glycerin ist von den Herstellern nicht vorgesehen und hat sich als nicht nützlich erwiesen 22 23.
4. Eskalationsstufe: Sakrale Neuromodulation/-stimulation
Bei diesem Verfahren werden mittels einer Sonde elektronische Impulse an das sakrale Nervenzentrum abgegeben. Durch diese Impulse verändert sich der Muskeltonus im Beckenbodenbereich. Nach Ausschöpfung konservativer therapeutischer Maßnahmen kann die Sakrale Neuromodulation (SNM) für eine ausgewählte Patientenklientel mit inkompletter Querschnittlähmung in Erwägung gezogen werden 24 25. Zur Objektivierung der 3- bis 4‑wöchigen Testphase ist neben den klinischen Parametern auch die Beeinflussung der Lebensqualität zu überprüfen. Kombiniert mit anderen Behandlungsmethoden (konservatives Darmmanagement) kann die SNM dazu beitragen, multiple Symptome der neurogenen Darmfunktionsstörung (nDFS) zu bessern 26.
5. Eskalationsstufe: Antegrade Darmspülung
Die sogenannte MACE-Technik („Malone Antegrade Continence Enema“; antegrade Darmspülung nach Malone) bezeichnet ein kontinentes Appendikostoma. Dabei wird der Darm über einen künstlichen Zugang am Appendix mit Flüssigkeit in seiner natürlichen Flussrichtung (antegrad) gespült 27 28. Das Verfahren findet insbesondere im Kinderbereich des Öfteren Anwendung, wird jedoch wegen der relativ hohen Komplikationsraten (Stenosen, Insuffizienzen und unbefriedigende Spülergebnisse) eher als exotisch angesehen. Die Empfehlung erfolgt erst nach Ausschöpfung aller konservativen Maßnahmen. Aufgrund der Nichtanwendbarkeit von Blasenschrittmachern im Kinderbereich ist das Verfahren jedoch ein wichtiger Bestandteil der Therapiepyramide.
6. Eskalationsstufe: Sakrale Vorderwurzelstimulation
Beim Vorderwurzelstimulator nach Brindley (Synonyme: Blasenschrittmacher, „Sacral Anterior Root Stimulator“ – SARS) handelt es sich um ein passives lmplantat zur Steuerung der Blasen- und Darmfunktion in Verbindung mit einer sakralen Deafferentation (SDAF) nach Sauerwein (Durchtrennung der sensiblen Nerven der Harnblase) 29 30. Bei Auftreten einer relevanten autonomen Dysreflexie im Rahmen des Darmmanagements ist nach Ausschöpfung konservativer Maßnahmen die Deafferentation eine Therapieoption. Sie wird jedoch ausschließlich bei kompletter Querschnittlähmung angewendet 31.
7. Eskalationsstufe: Stomaanlage
Sollten alle beschriebenen Maßnahmen nicht zu einem zufriedenstellenden Darmmanagement führen, verbleibt als letzte Option die Anlage eines Kolostomas. Etwa 10 % aller Querschnittgelähmten unterziehen sich im Langzeitverlauf dieser Maßnahme 32. Je nach Anlage lässt sich die Lebensqualität auch hierdurch deutlich steigern 33.
Die Pyramide ist als Hilfestellung zu verstehen, nicht als Algorithmus. Mit Hilfe der einzelnen Stufen können Patienten gezielt informiert und beraten werden. Grundsätzlich sollte jedoch stets die erste Stufe erfüllt sein, um weiterführende Maßnahmen in Betracht zu ziehen. Bei Schwierigkeiten mit einer der höheren Stufen sollte stets die erste Stufe kontrolliert werden.
Fazit
Wie gezeigt wurde, ist ein gezieltes und optimales Blasen- und Darmmanagement durch eine Vielzahl an Maßnahmen zu erreichen. Die Komplexität des Themas macht deutlich, dass eine hohe Qualifikation und Spezialisierung der betreuenden Fachkräfte notwendig ist. Um mit den vorgestellten Maßnahmen einen optimalen Effekt erzielen zu können, ist eine engmaschige Beratung und Begleitung während der Therapie notwendig. Insbesondere das Darmmanagement erfordert vom Betroffenen ein hohes Maß an Geduld, da der Darm bei Therapieveränderungen ein eher träges Verhalten zeigt. Doch generell zahlen sich Geduld und Einsatz bei neurogenen Blasen- und Darmfunktionsstörungen aus: Neben der Vermeidung zusätzlicher Komplikationen steigert ein adäquates Blasen- und Darmmanagement die Lebensqualität der Betroffenen deutlich 34 35.
Interessenkonflikt
Der Autor ist als Medical Advisor bei der Firma Coloplast GmbH in Hamburg tätig.
Der Autor:
Uwe Papenkordt, Urotherapeut
Untere Dorfstraße 8a, 34414 Warburg
deupa@coloplast.com
Begutachteter Beitrag/reviewed paper
Papenkordt U. Blasen- und Darmmanagement bei Rückenmarkverletzungen. Orthopädie Technik, 2021; 72 (9): 44–49
- Prothesenversorgung nach transhumeraler Osseointegration mit Pattern-Recognition-Steuerung – Fallbericht einer Systemumstellung — 14. Februar 2026
- Technologie und Funktionsweise des Prothesenkniegelenks Genium X4 — 13. Februar 2026
- Ein engagierter Leistungssportler mit Hemiparese und der Einsatz sensomotorischer Fußorthesen (SMFO) — 12. Februar 2026
- Karp G, Klein SD (eds). From there to here. Stories of adjustment to spinal cord injury. Baltimore: No Limits Communications, 2004
- Gajewski JB et al. An International Continence Society (ICS) report on the terminology for adult neurogenic lower urinary tract dysfunction (ANLUTD). Neurourol Urodyn, 2018; 37: 1152–1161
- Benevento BT, Sipski ML. Neurogenic bladder, neurogenic bowel, and sexual dysfunction in people with spinal cord injury. Phys Ther, 2002; 82 (6): 601–612
- Deutsche Gesellschaft für Allgemeinmedizin und Familienmedizin e. V. (DEGAM) (Hrsg.). Hausärztliche S3-Leitlinie „Multimedikation“ (AWMF-Leitlinienregister Nr. 053–043). Stand: 05.05.2021, gültig bis 04.05.2026. https://www.awmf.org/uploads/tx_szleitlinien/053–043l_S3_Multimedikation_2021-08.pdf (Zugriff am 17.08.2021)
- Madersbacher H. Spezielle Aspekte neurogener Blasenentleerungsstörungen bei Kindern. In: Stöhrer M, Madersbacher H, Palmtag H (Hrsg.). Neurogene Blasenfunktionsstörung. Neurogene Sexualstörung. Berlin, Heidelberg, New York: Springer, 1997: 232–239
- Madersbacher HG. Neurogenic bladder dysfunction. Curr Opin Urol, 1999; 9: 303–307
- Hanak M, Scott A. Spinal cord injury. An illustrated guide for health care professionals. New York: Springer, 1993
- Hanak M, Scott A. Spinal cord injury. An illustrated guide for health care professionals. New York: Springer, 1993
- Vallès M et al. Bowel dysfunction in patients with motor complete spinal cord injury: clinical, neurological, and pathophysiological associations. Am J Gastroenterol, 2006; 101 (10): 2290–2299
- Spinal Injuries Association. Bowel Management. Factsheet. 2009: 1–47. https://spinal.co.uk/wp-content/uploads/2015/07/Bowel-Management.pdf (Zugriff am 02.06.2021)
- Guttmann L, Frankel H. The value of intermittent catheterization in the early management of traumatic paraplegia and tetraplegia. Paraplegia, 1966; 4 (2): 63–84
- Oakeshott P, Hunt GM. Intermittent self-catheterization for patients with urinary incontinence or difficulty emptying the bladder. Br J Gen Pract, 1992; 42 (359): 253–255
- Gall A, Turner-Stokes L; Guideline Development Group. Chronic spinal cord injury: management of patients in acute hospital settings. Clin Med (Lond), 2008; 8 (1): 70–74. doi:10.7861/clinmedicine.8–1‑70
- Fialka-Moser V (Hrsg.). Kompendium Physikalische Medizin und Rehabilitation. Diagnostische und therapeutische Konzepte. 2., überarbeitete und erweiterte Auflage. Wien, New York: Springer, 2005
- Deutsche Gesellschaft für Neurologie e. V. (DGN) (Hrsg.). S1-Leitlinie „Diagnostik und Therapie von neurogenen Blasenstörungen“ (AWMF-Leitlinienregister Nr. 030–121). Stand: 06.01.2020 , gültig bis 05.01.2025. https://www.awmf.org/uploads/tx_szleitlinien/030–121l_S1_Diagnostik-Therapie-Neurogene-Blasenstoerungen_2020-06.pdf (Zugriff am 21.05.2021)
- Deutsche Gesellschaft für Urologie e. V. (DGU), Deutschsprachige Medizinische Gesellschaft für Paraplegiologie e. V. (DMGP) (Hrsg.). S2k-Leitlinie „Management und Durchführung des Intermittierenden Katheterismus (IK) bei neurogener Dysfunktion des unteren Harntraktes“ (AWMF-Leitlinienregister Nr. 043–048). Stand: 12.12.2019, gültig bis 11.12.2024. https://www.awmf.org/uploads/tx_szleitlinien/043–048l_S2k_Management-Durchfuehrung-Intermittierender-Katheterismus-neurogene-Dysfunktionunterer-Harntrakt_2020-02_1_01.pdf (Zugriff am 21.05.2021)
- Deutschsprachige Medizinische Gesellschaft für Paraplegiologie e. V. (Hrsg.). S2k-Leitlinie „Neurogene Darmfunktionsstörung bei Querschnittlähmung“ (AWMF-Leitlinienregister Nr. 179–004). Stand: 31.08.2019 , gültig bis 30.08.2024. https://www.awmf.org/uploads/tx_szleitlinien/179–004l_S2k_Neurogene-Darmfunktionsstoerung-Querschnittlaehmung_2019-10_1.pdf (Zugriff am 21.05.2021)
- Deutsche Gesellschaft für Urologie e. V. (DGU), Deutschsprachige Medizinische Gesellschaft für Paraplegiologie e. V. (DMGP) (Hrsg.). S2k-Leitlinie „Management und Durchführung des Intermittierenden Katheterismus (IK) bei neurogener Dysfunktion des unteren Harntraktes“ (AWMF-Leitlinienregister Nr. 043–048). Stand: 12.12.2019, gültig bis 11.12.2024. https://www.awmf.org/uploads/tx_szleitlinien/043–048l_S2k_Management-Durchfuehrung-Intermittierender-Katheterismus-neurogene-Dysfunktionunterer-Harntrakt_2020-02_1_01.pdf (Zugriff am 21.05.2021)
- Haas U, Geng V. Sensation of defecation in patients with spinal cord injury. Spinal Cord, 2008; 46 (2):107–112. doi:10.1038/sj.sc.3102067
- Emmanuel AV, Krogh K, Bazzocchi G, et al. Consensus review of best practice of transanal irrigation in adults. Spinal Cord, 2013; 51: 732–738
- Mosiello G, Marshallet D, et al. Consensus Review of Best Practice of Transanal Irrigation in Children. J Pediatr Gastroenterol Nut, 2017; 64 (3): 343–352
- Coloplast GmbH. Trainingsmanual für Fachkräfte – Peristeen 2021 Col.-Nr. 2912600/230N IP 162 Z
- https://qufora.com/de/leben-mit-darmirrigation/tippstricks/(Zugriff am 05.04.21)
- Lombardi G, Del Popolo G, Cecconi F, Surrenti E, Macchiarella A. Clinical outcome of sacral neuromodulation in incomplete spinal cord-injured patients suffering from neurogenic bowel dysfunctions. Spinal Cord, 2010; 48 (2): 154–159
- Gstaltner K, Rosen H, Hufgard J, Mark R, Schrei K. Sacral nerve stimulation as an option for the treatment of faecal incontinence in patients suffering from cauda equina syndrome. Spinal Cord, 2008; 46: 644–647
- Chen G, Liao L. Sacral neuromodulation for neurogenic bladder and bowel dysfunction with multiple symptoms secondary to spinal cord disease. Spinal Cord, 2015; 53 (3): 204–208.doi: 10.1038/sc.2014
- Wimpissinger TF, Gerharz GW, Malone PS. Chirurgische Therapie der Stuhl-Überlaufinkontinenz. Dtsch Arztebl, 2002; 99 (43): A 2861–2866. https://www.aerzteblatt.de/archiv/34122/Chirurgische-Therapie-der-Stuhl-Ueberlaufinkontinenz-Vorgehensweise-nach-der-Malone-antegrade-continenceenema-Technik (Zugriff am 02.06.2021)
- Portier G, Ghouti L, Kirzin S, et al. Malone antegrade colonic irrigation: ileal neoappendicostomy is the preferred procedure in adults. Colorectal Dis, 2006; 21: 458–460. https://www.koloproktologie.org/coloproctology/journal_club/1_2007_4.pdf (Zugriff am 02.06.2021)
- Vallès M, Vidal J, Clavé P, Mearin F. Bowel dysfunction in patients with motor complete spinal cord injury: clinical, neurological, and pathophysiological associations. Am J Gastroenterol, 2006; 101 (10): 2290–2299
- Becker R. Finetech-Brindley-Vorderwurzelstimulator. http://rbm-med.com/SARS_Patienteninfo.pdf (Zugriff am 02.06.2021)
- Rasmussen MM, Kutzenberger J, Krogh K, Zepke F, Bodin C, Domurath B, Christensen P. Sacral anterior root stimulation improves bowel function in subjects with spinal cord injury. Spinal Cord, 2015; 53 (4): 297–301
- Nielsen SD, Faaborg PM, Finnerup NB, Christensen P, Krogh K. Ageing with neurogenic bowel dysfunction. Spinal Cord, 2017; 55: 769–773
- Branagan G, Tromans A, Finnis D. Effect of stoma formation on bowel care and quality of life in patients with spinal cord injury. Spinal Cord, 2003; 41: 680–683
- Stöhrer M, Sauerwein D. Der intermittierende Katheterismus bei neurogener Blasenfunktionsstörung. Der Urologe B, 2001; 41: 362–368
- Broehl M, Tiegges S. Auswirkungen der analen Irrigation auf die gesundheitsbezogene Lebensqualität bei Patienten mit persistierender Stuhlinkontinenz nach resezierenden Eingriffen am Rektum. MagSi, 2019; 81 (12). https://www.wisswerk.de/fileadmin/wisswerk.de/Bilder/Klinikkonzepte/MagSi_Artikel_Studienergebnisse.pdf