Einleitung
Innovationen im Bereich des Schaftes bleiben ein Spannungsfeld der Exoprothetik. Trotz der jahrzehntelangen Bemühungen, die Anbindung der Prothese an den Patienten vor allem bei Oberschenkelamputationen zu optimieren, bleiben grundlegende Aspekte wie die Rotationsstabilität, die exakte Passform oder die Thermoregulation oft nicht zufriedenstellend gelöst. Nach der aus heutiger Sicht überholten querovalen Schaftform setzte sich die längsovale Schaftform in der Orthopädie-Technik nur sehr langsam durch, da die Anpassung nur mit sehr hohem personellen und materiellen Aufwand durchzuführen ist und eine äußerst präzise Modellabnahme des Oberschenkelstumpfes sowie eine systematische, speziell auf die Kriterien des längsovalen Schaftes abgestimmte Modelliertechnik erfordert 1 2. Dennoch blieb das Konzept des längsovalen Schaftes Grundlage weiterer Entwicklungen; aus dem CAT-CAM-Schaft wurde der IC-Socket (Ischial Containment Socket), und neue Varianten wie der M.A.S.-Schaft (Marlo Anatomical Socket) wurden realisiert. 2002 integrierte Marlo Ortiz schließlich in seine M.A.S.-Technik Komponenten des quadrilateralen Schaftsystems 3. Die dadurch ermöglichte unauffällige, gesäßfreie und körpernahe Formgestaltung des Schaftrandverlaufs wird besonders von Prothesenträgerinnen sehr geschätzt, wenngleich die maximale Reduktion der Lastaufnahmeflächen und die resultierenden Mehrbelastungen zu einem Versagen des Systems führen können 4.
Randall Alley ging 2011 neue Wege mit der Kreation des HiFi-Interface-Moduls und des transfemoralen Kompressionsschafts, der das Konzept der Osseoperzeption einführte. Erstmals wurde die Kompressionsfähigkeit der Weichteile gemessen und die Muskulatur des Stumpfführungsbereichs mittels vier longitudinal um das Femur herum verlaufender Stützen, die im 90°-Winkel zueinander angeordnet sind, verklammert 5. Die Positionierung und auch die Stärke der Kompression dieser Zonen erfolgt beim Gipsabdruck mit einer standardisierten Vorrichtung („Imager”), deren Metallstützen horizontal an den Stumpf herangeführt werden. Durch diese Methode sei es, so Alley, in vielen Fällen möglich, auf eine Einbettung des Beckens (Tuber ischiadicum) in den Prothesenschaft zu verzichten.
Formerfassung und Erstellung der Funktionsform des Prothesenschaftes bleiben jedoch Unsicherheitsfaktoren. Das Versorgungsergebnis weicht
- bei Anwendung gleicher Routinen
- von OT-Techniker zu OT-Techniker deutlich ab. Auch eine form- und volumengenaue Reproduktion der Schaftform scheint nicht möglich zu sein. Darüber hinaus wird die Qualität des Gipsabdrucks durch das handwerkliche Geschick des Technikers genauso beeinflusst wie durch die angewandte Wickeltechnik, den Zug der Gipsbinden sowie – wegen des Abformgriffs
- die Form der Führungszonen. Die Weichteile werden dabei von den Orthopädie-Technikern unterschiedlich heftig manipuliert – mit der Folge unkontrollierbarer Verschiebungen.
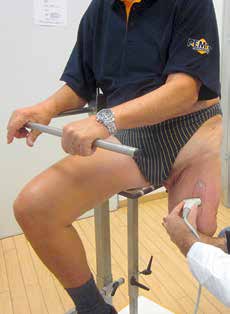
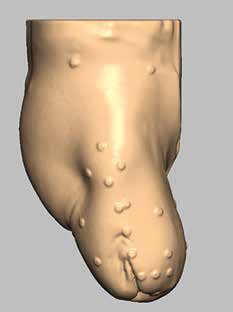
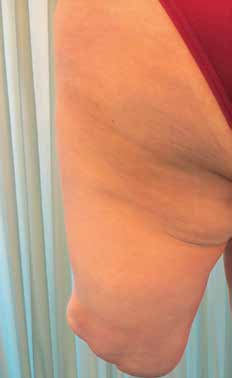
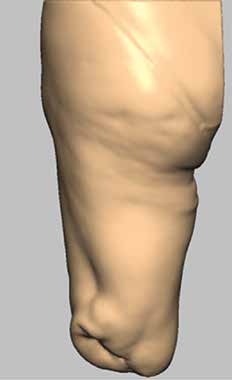
Vor diesem Hintergrund zielt das Pohlig Bionic Socket System (PBSS) 6 neben der distalen Schaftstabilisierung zur Maximierung der Bewegungsfreiheit auf eine objektiv reproduzierbare Anfertigung ab. Die Formerfassung erfolgt berührungslos via Scanner auf einer speziell für PBSS-Belange konstruierten dreidimensional einstellbaren Sitzeinheit. Nach entsprechender Vorbereitung dauert der definitive Scan nur 45 Sekunden, innerhalb derer die Muskulatur angespannt wird, sodass sich ein perfektes Relief realisieren lässt (Abb. 1). Im weiteren Verlauf werden alle Stumpfumfangmaße zusätzlich mit einem durch eine Gasdruckfeder normierten Maßband ermittelt. Zudem wird der gesamte Stumpf sonografisch ausgemessen, sodass der Verlauf der Muskulatur, mögliche Verknöcherungen oder Exostosen, vor allem aber die axialen Muskellücken ermittelt und gekennzeichnet werden können. Dadurch können die Stabilisatoren unvergleichlich genauer positioniert werden (Abb. 2).
Die klinische Beurteilung der Qualität der Schaftversorgung bleibt jedoch vielschichtig. Neben all den technischen Aspekten und objektiven Kriterien, die Orthopädie-Techniker wie Ärzte heranziehen, bleibt die jeweilige subjektive Beurteilung durch den Patienten der Goldstandard; dabei werden stets auch die Mobilitätsklasse, der korrekte Prothesenaufbau, die verwendeten Module oder auch Grunderkrankungen Einfluss auf das Gesamtbefinden nehmen. Es muss daher klinisch getestet werden, ob der hohe technische Aufwand des PBSS tatsächlich gegenüber etablierten Schafttechnologien dem Patienten eine signifikante Verbesserung wird bringen können.
Ziel der vorliegenden Studie war es daher, jene Fälle, die mit dem neuen System erstversorgt wurden, möglichst genau zu evaluieren, um mögliche Stärken und Schwächen des Systems früh zu erkennen. Zudem wurde ein erster Literaturvergleich durchgeführt, um die Ergebnisse im fachspezifischen Kontext bewerten zu können.
Methodik
Das Design der Studie entspricht einer Pilotstudie im Sinne einer konsekutiven Fallserie. Nach Genehmigung durch die Bayerische Ethikkommission wurden sämtliche Patienten, die versorgt worden waren, zur Nachuntersuchung eingeladen. Insgesamt waren von Januar 2012 bis Mai 2013 36 Fälle mit PBSS versorgt worden, von denen sich 22 für die Nachuntersuchung zur Verfügung stellten und ihre Einwilligung in die Durchführung der Studie gaben.
Das Intervall zwischen Versorgung und Nachuntersuchung betrug mindestens 8 Wochen; in sämtlichen Fällen lag die Amputation länger als ein Jahr zurück, sodass es sich ausschließlich um vorversorgte Fälle handelte. Die Patienten waren alle einseitig transfemoral amputiert und wurden aus sämtlichen Mobilitätsklassen (IIV) rekrutiert.
Nachuntersuchung
Der Amputationsstumpf wurde klinisch untersucht, um Druckstellen zu erheben. Die Länge vom Trochanter major bis zum Stumpfende sowie der Stumpfumfang 10 cm proximal des Stumpfendes wurden erhoben und die Indikation für die Amputation sowie das Intervall bis zur Versorgung mit PBSS dokumentiert. Des Weiteren wurden Alter und Body-Mass-Index (BMI) erhoben.
Zur klinischen Evaluierung wurde die deutsche Version des Prosthesis Evaluation Questionnaire (PEQ) verwendet 7. Das PEQ-System umfasst 85 Fragen, die in 7 Kategorien gegliedert sind, um 9 verschiedene PEQ-Scores zu erheben. Neben der Ausführlichkeit des PEQ-Systems besteht sein Hauptvorteil im spezifischen Design für Patienten nach Amputation der unteren Extremität. Der Score wird vom Patienten ausgefüllt, und es werden durchgehende Balken, ähnlich dem VAS-System, markiert. Bei der Auswertung werden diesen Markierungen Werte zwischen 0 und 100 zugeordnet, sodass sich numerische Resultate ergeben. Aus den jeweiligen Fragen in sämtlichen 7 Kategorien lässt sich dann der jeweilige PEQ-Score als Durchschnittswert berechnen.
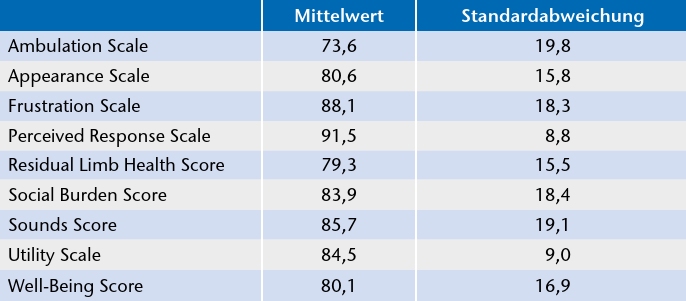
Die 9 PEQ-Scores umfassen: (I) „Ambulation” als Indikator für die Gehfähigkeit, (II) „Appearance” für das kosmetische Erscheinungsbild der Versorgung, (III) „Frustration” für generelle Probleme mit der Prothese, (IV) „Perceived Response”, repräsentativ für die Reaktionen durch Dritte, (V) „Residual Limb Health” für den Zustand des Stumpfes, (VI) „Social Burden” für die Integration in den sozialen Kontext im Alltag, (VII) „Sounds” für Probleme durch Prothesengeräusche, (VIII) „Utility” für die Prothesenhandhabe und (IX) „Well-Being” für den generellen Gesundheitszustand.
Zusätzlich wurde im Sinne einer Bewertung über Balken gefragt, wie viel besser die Passform durch PBSS gegenüber der Vorversorgung war und ob durch das Scanverfahren Nachteile gegenüber dem Gipsabdruck gesehen wurden.
Statistische Auswertung
Die statistische Auswertung dieser Studie wurde unabhängig extern durchgeführt (http://www.stat-up.com/de/). Neben der deskriptiven Statistik zur Erhebung von Mittelwert und Standardabweichung der Basiskriterien sowie der PEQ-Scores wurden Faktoranalysen durchgeführt, um mögliche Korrelationen zwischen den Ergebnissen zu ermitteln.
Zur Berücksichtigung von Alter, Geschlecht und Aktivitätsklasse wurde bei einem Signifikanzniveau von 5 % auf Unterschiede zwischen den jüngsten 50 % und den ältesten 50 % mittels 2‑seitiger t‑Tests getestet. Es wurde auch überprüft, ob die empfundenen Schmerzen für die Bewertung der Scores eine Rolle spielten. Hierfür wurde eine Faktorenanalyse mit Varimax-Rotation für sämtliche Fragen des Fragebogens durchgeführt, in denen es um das Schmerzempfinden geht.
Dabei wurde deutlich, dass zwei Faktoren wesentlich waren: Der 1. Faktor (F1) beschreibt die Häufigkeit oder Dauer jeglicher empfundener Schmerzen (also nicht nur Phantomschmerzen und Stumpfschmerzen, sondern auch Schmerzen im anderen Bein sowie im Rücken), der 2. Faktor (F2) dagegen die Intensität des Schmerzes und die Belastung durch jene Schmerzen – wieder von allen möglichen Schmerzen. Über Reliabilitätsanalysen wurden jene Fragen, die für diese Faktoren repräsentativ waren, selektiert (Cronbachs Alpha 0,859 für F1 und 0,982 für F2) und im Folgenden als „HD-Score” („Häufigkeits-/Dauer-Score”) bzw. „IB-Score” („Intensitäts-/BelastungsScore”) bezeichnet.
Um zu überprüfen, ob die Schmerzen tatsächlich eine Rolle bei der Beurteilung der anderen Skalen spielen, wurde schließlich der Zusammenhang der im HD-Score und IB-Score ermittelten Werte mit den Werten der restlichen Scores untersucht.
Ergebnisse
Patienten
Insgesamt wurden 22 Fälle nachuntersucht, von denen 17 männlich und 5 weiblich waren. Der BMI lag in sämtlichen Fällen unter 30, das mittlere Alter betrug 58 Jahre, Mobilitätsklassen waren Mob. I in 2 Fällen, Mob. II in 2 Fällen, Mob. III in 15 Fällen und Mob. IV in 3 Fällen.
Ursache für die Amputation war in 7 Fällen ein Gefäßverschluss, 11 Fälle wurden aufgrund von Traumata amputiert, 2 Patienten hatten eine Tumorerkrankung und weitere 2 eine schwere, nicht beherrschbare Infektion nach Knie-Prothese erlitten. Die Stumpflänge variierte zwischen 20 und 38 cm (Mittelwert 28.6 ± 5.2 cm), der Stumpfumfang zwischen 18.7 und 58 cm (Mittelwert 40.6 ± 11.5 cm).
PEQ-Scores
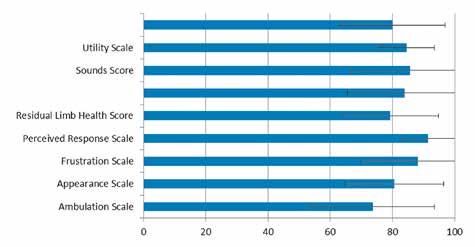
Der PEQ-Score zeigte in sämtlichen Kategorien sehr gute bis exzellente Ergebnisse (Abb. 3). Besonders die Kategorien „Utility”, „Frustration” und „Residual Limb Health” waren als repräsentativ für die Güte der Schaftversorgung zu werten und lagen bei 79 % oder mehr des erreichbaren Höchstwertes (siehe Abb. 3, Tab. 1).
Auf die spezifische Fragestellung hin, ob PBSS eine Verbesserung der Passform im Vergleich zur Vorversorgung erbracht habe, wurde die Verbesserung des Schaftsitzes mit durchschnittlich 80 % angegeben. Des Weiteren fanden die Patienten, dass der Scan gegenüber der Gipsabdrucktechnik keinerlei Nachteile brachte.
Korrelationsanalysen
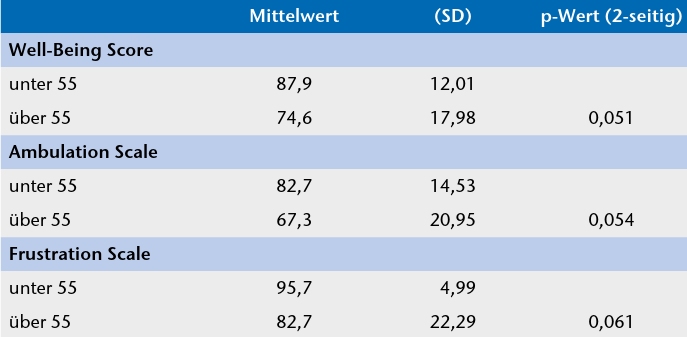
Unter Berücksichtigung von Alter, Geschlecht und Aktivitätsklasse bei einem Signifikanzniveau von 5 % wurden keine signifikanten Unterschiede ermittelt. Aufgrund des geringen Umfangs der Untersuchung kann jedoch vermutet werden, dass die Unterschiede zwischen den jüngsten 50 % und den ältesten 50 % bei einer größeren Stichprobe signifikant werden, insbesondere hinsichtlich der „Ambulation Scale”, der „Frustration Scale” und des „Well-Being Score”. Bei diesen drei Scores war die Tendenz zu einer schlechteren Bewertung mit zunehmendem Alter zu erkennen (Tab. 2).
Während kein Zusammenhang zwischen Häufigkeit und Dauer der Phantomschmerzen oder Schmerzen im Stumpf und den restlichen Scores festzustellen war, konnte mittels des IB-Scores durchaus anhand der Pearson’schen Korrelation mit den restlichen Scores ein Trend zu einer negativen Korrelation hin dargestellt werden; diese war im Hinblick auf die „Utility Scale” signifikant (r = – 0.463, p = 0.035). Folglich führte ein niedrigerer IB-Score als Indikator für ein höheres Schmerzempfinden tendenziell zu höheren Angaben in den restlichen Scores. Diese Tendenz deutet darauf hin, dass Patienten mit gesteigertem allgemeinem Schmerzempfinden von PBSS stärker profitieren als solche mit einem schwachen allgemeinen Schmerzempfinden. Im klinischen Kontext kann dies in der Weise interpretiert werden, dass eine Besserung von Beschwerden von diesen Patienten stärker wahrgenommen wurde.
Literaturvergleich
Nach entsprechender Literatursuche wurden drei Studien ausgewählt, die das PEQ-System in ähnlicher Fragestellung verwendet hatten 8 9 10). Die Ergebnisse in den jeweiligen PEQ-Scores wurden statistisch gegen die Ergebnisse der vorliegenden Studie getestet.
Dank der hohen Stichprobengröße von 92 Befragten stellte dabei die von Legro et al. 11 veröffentlichte Studie „Prosthesis evaluation questionnaire for persons with lower limb amputations: assessing prosthesis-related quality of life” einen guten Vergleichsdatensatz dar. Tatsächlich ergaben sich im Vergleich signifikante Unterschiede: Sowohl in der „Frustration Scale” als auch im „Social Burden Score” vergaben PBSS-Patienten signifikant höhere Bewertungen. In der „Utility Scale” lag der p‑Wert mit 0.0678 knapp über dem 5-%-Signifikanzniveau, sodass hier ein eindeutiger Trend zu verzeichnen war. Auch insgesamt gaben PBSS-Patienten durchschnittlich in allen 9 Scores höhere Zufriedenheitswerte an.
Im Vergleich mit den Daten von Hafner und Smith 12 („Differences in function and safety between Medicare Functional Classification Level‑2 and ‑3 transfemoral amputees and influence of prosthetic knee joint control”) war dagegen kein entscheidender Unterschied zu erkennen. In manchen Scores gaben die Befragten bei Hafner und Smith höhere Werte an, in anderen dagegen die Teilnehmer der PBSS-Studie.
Bei der Gegenüberstellung der PBSS-Ergebnisse mit den Ergebnissen des von Theeven et al. 13 veröffentlichten Fachbeitrages „Influence of advanced prosthetic knee joints on perceived performance and everyday life activity level of low-functional persons with a transfemoral amputation or knee disarticulation” war wiederum eine nahezu durchgängige bessere Bewertung durch die PBSS-Patienten zu beobachten, wenngleich die Unterschiede nicht signifikant waren. So ergab sich im Vergleich in der „Utility Scale” ein p‑Wert von 0.0528.
Diskussion
Sämtliche Patienten profitierten von der Versorgung mit PBSS. Offenbar hatten Patienten mit besonders hohem Schmerzniveau einen besonderen Benefit durch die Versorgung. Der PEQ-Score als besonders detailliertes, aber vor allem auf der subjektiven Wahrnehmung beruhendes Evaluierungssystem zeigte, dass die Ergebnisse vergleichbar oder besser waren als in anderen Studien.
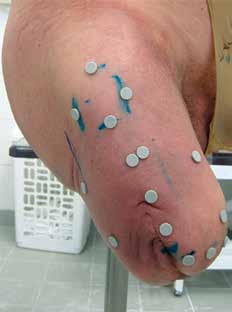
Die Unterschiede zwischen Patienten unter bzw. über 55 Jahren erscheinen gut nachvollziehbar und sind nicht als Folge von PBSS zu interpretieren. Interessant ist, dass sich kein Zusammenhang zwischen den PEQ-Score-Ergebnissen und den Mobilitätsgraden ergab. Damit ist zu erwarten, dass Patienten sämtlicher Mobilitätsklassen gleichermaßen von der Versorgung mit dem neuen Schaftsystem profitieren werden. Die axiale Länge der in den Schaft integrierten PBSS-Stabilisatoren korreliert mit der Stumpflänge. Die Breite wurde, abhängig von den Stumpfumfangmaßen, mit 45 mm ± 5 mm, die Höhe mit 5 mm ± 1 mm festgelegt (Abb. 4).
Gerade bei jenen schwer zu versorgenden Fällen mit adipösen Stümpfen konnte die Einpresstiefe erhöht werden mit dem Ziel, das Fettgewebe dieser Problemstümpfe durch vermehrte Kompression gezielt zu stabilisieren. Der Umstand, dass Patienten mit höherem Schmerzempfinden einen Trend zu mehr Zufriedenheit mit der Versorgung zeigten, mag hierdurch beeinflusst worden sein; eine Folgeuntersuchung über den besonderen Nutzen bei adipösen Stümpfen erscheint jedenfalls sinnvoll. Ebenso bleibt zu beobachten, ob sich die von Patient zu Patient unterschiedliche Fähigkeit zur Anspannung der Muskulatur auf die Passform auswirkt (Abb. 5).
Insgesamt weisen die Ergebnisse dieser Studie darauf hin, dass der Aufwand der objektiv reproduzierbaren und normierten Fertigung für die klinischen Ergebnisse günstig ist. Sämtliche Patienten berichteten, dass der Schaftsitz durch die Versorgung verbessert worden sei. Es gilt hierbei festzuhalten, dass es sich ausschließlich um Patienten mit Langzeiterfahrung handelte und dass damit ein besonders kritisches Patientengut in diese Studie eingeschlossen worden war. In keinem Fall traten „adverse events”, also nachteilige Erfahrungen, auf. Insgesamt kann damit von sehr ermutigenden ersten Ergebnissen berichtet werden.
Als Limitation dieser Studie bleibt festzuhalten, dass es sich um eine Pilotstudie mit kleiner Fallzahl und limitiertem Evidenzgrad bedingt durch das Studiendesign einer Fallserie handelt. In der vorliegenden Studie konnte mit 22 von 36 Fällen zwar eine repräsentative Stichprobengröße erhoben werden, dennoch bleiben weiterführende Studien in höheren Fallzahlen und ein direkter Vergleich mit anderen Schaftsystemen durchzuführen.
Für die Autoren:
PD Dr. Stephan Domayer, PhD
Ärztlicher Leiter
Orthopädisches Rehabilitationszentrum
SKA Zicksee
Otto Pohanka Platz
A‑7161 St. Andrä am Zicksee
stephan.domayer@skazicksee.at
Begutachteter Beitrag/reviewed paper
Domayer S, Schmidt M, Kommer N, Geisler S, Schüller K, Schäfer M, Pohlig K. Pohlig Bionic Socket System (PBSS) – erste klinische Erfahrung mit einem neuartigen System. Orthopädie Technik, 2014; 65 (11): 34–40
- Erprobung additiv hergestellter Gesichtsorthesen — 7. Januar 2026
- Was sind heute noch Kontraindikationen der Kompressionstherapie? — 7. Januar 2026
- Liner in der Unterschenkel-Prothetik — 6. Januar 2026
- Pohlig K. CAT-CAM: eine neue Schafttechnik nach Oberschenkelamputation. Z Allg Med, 1990; 66: 445–450
- Pohlig K. CAT-CAM-Modelliertechnik nach K. Pohlig. Orthopädie Technik, 1993; 44 (1): 13–19
- Ortiz M. M.A.S.-Konstruktion für Oberschenkelprothesen. Orthopädie Technik, 2007; 58 (4): 240–247
- Schäfer M, Gawron O. Orthopädietechnische Gestaltungskriterien zur Verbesserung des Schaftkomforts in der Beinprothetik. Orthopädie Technik, 2010; 61 (7): 512–523
- Alley RD, et al. Prosthetic sockets stabilized by alternating areas of tissue compression and release. Journal of Rehabilitation Research & Development, 2011; 48 (6): 679–696
- Schäfer M, Pohlig K. Das Pohlig-Bionic-Socket-System – Neue Perspektiven bei der Prothesenversorgung nach Oberschenkelamputation. Orthopädie Technik, 2014; 65 (5): 62–68
- Legro MW, Reiber GD, Smith DG, del Aguila M, Larsen J, Boone D. Prosthesis evaluation questionnaire for persons with lower limb amputations: assessing prosthesis-related quality of life. Arch Phys Med Rehabil, 1998; 79 (8): 931–983
- Legro MW, Reiber GD, Smith DG, del Aguila M, Larsen J, Boone D. Prosthesis evaluation questionnaire for persons with lower limb amputations: assessing prosthesis-related quality of life. Arch Phys Med Rehabil, 1998; 79 (8): 931–983
- Hafner BJ, Smith DG. Differences in function and safety between Medicare Functional Classification Level‑2 and ‑3 transfemoral amputees and influence of prosthetic knee joint control. Journal of Rehabilitation Research and Development, 2009; 46: 417–434
- Theeven PJR, Hemmen B, Geers RPJ, Smeets RJEM, Brink PRG, Seelen HAM. Influence of advanced prosthetic knee joints on perceived performance and everyday life activity level of low-functional persons with a transfemoral amputation or knee disarticulation. J Rehabil Med, 2012; 44 (5): 454–461
- Schäfer M, Pohlig K. Das Pohlig-Bionic-Socket-System – Neue Perspektiven bei der Prothesenversorgung nach Oberschenkelamputation. Orthopädie Technik, 2014; 65 (5): 62–68
- Hafner BJ, Smith DG. Differences in function and safety between Medicare Functional Classification Level‑2 and ‑3 transfemoral amputees and influence of prosthetic knee joint control. Journal of Rehabilitation Research and Development, 2009; 46: 417–434
- Theeven PJR, Hemmen B, Geers RPJ, Smeets RJEM, Brink PRG, Seelen HAM. Influence of advanced prosthetic knee joints on perceived performance and everyday life activity level of low-functional persons with a transfemoral amputation or knee disarticulation. J Rehabil Med, 2012; 44 (5): 454–461