Schädigungen des oberen Sprunggelenkes
Verletzungen und Schädigungen der oberen Sprunggelenke machen ca. 25 % aller Sportverletzungen aus und stellen somit die häufigste Sportverletzung dar 1. Bei Umknicktraumen sind Inversions- (ca. 85–90 %) und Eversionstraumen (ca. 5–15 %) zu unterscheiden 2. Bei Umknicktraumen treten vielfach Begleitverletzungen an Knochen, Knorpel, Bindegewebe (Syndesmose) und benachbarten Gelenken auf. Dazu gehören z. B. Blockierungen der Fußknochen oder des tibiofibularen Gelenkes 3 4.
Nach OSG-Distorsionstraumen klagen ca. 30 % der Sportler dauerhaft über Restbeschwerden, was die Bedeutung sowohl einer adäquaten Erstversorgung als auch einer fachgerechten Rehabilitation unterstreicht 5 6. Kapsel-Band-Verletzungen im Sport sind der häufigste Grund für eine posttraumatische Arthrose des OSG. Daher ist eine adäquate initiale Prävention, Diagnostik und Therapie nach OSG-Traumen wichtig, um (Langzeit-)Schädigungen zu verhindern 7 8 9.
Instabilität des oberen Sprunggelenkes
Um präventive und rehabilitative Programme individuell zu konzipieren, muss eine Differenzierung vorgenommen werden. Es muss festgestellt werden, ob es sich um
- eine akute oder chronische OSG-Instabilität und/oder
- eine mechanische OSG-Instabilität und/oder
- eine funktionelle OSG-Instabilität
handelt. 20 bis 40 % der akuten OSG-Instabilitäten entwickeln sich zu einer langfristigen Schädigung im Sinne einer chronischen OSG-Instabilität 10 11 12.
Akute OSG-Instabilität
Eine akute OSG-Instabilität entwickelt sich aus einer Kapsel-Band-Verletzung. Die neuromuskuläre Kontrolle des OSG ist durch die mechanische Instabilität sowie durch veränderte Propriozeption und Schmerz beeinträchtigt. Die Veränderungen sind nicht auf Ebene der Propriozeptoren, sondern im zentralen Nervensystem lokalisiert 13.
Chronische OSG-Instabilität
Etwa 20 bis 40 % der akuten OSG-Instabilitäten entwickeln sich zu einer chronischen OSG-Instabilität 14 15 16. Unter dem Begriff der chronischen OSG-Instabilität werden die mechanische und die funktionelle OSG-Instabilität zusammengefasst 17.
Mechanische OSG-Instabilität
Die mechanische OSG-Instabilität ist durch eine deutlich erhöhte Sprunggelenkbeweglichkeit gekennzeichnet. Dies ist durch manuelle Untersuchungen oder durch Untersuchungen mit Arthrometern zu quantifizieren. Das physiologische (normative) Bewegungsausmaß wird überschritten und bereitet Probleme (z. B. verstärkter Talusvorschub und Taluskippung) 18. Der wichtigste prädisponierende Faktor sind vorangegangene wiederholte Distorsionstraumen 19 20 21.
Funktionelle OSG-Instabilität
Die funktionelle OSG-Instabilität ist durch ein subjektives Gefühl der Instabilität oder durch rezidivierende Umknicktraumen gekennzeichnet. Die funktionelle OSG-Instabilität kann mit und ohne begleitende mechanische Instabilität vorkommen. Die Folgen einer funktionellen OSG-Instabilität können neben dem höheren (Wieder-)Verletzungsrisiko auch Langzeitschäden wie eine OSG-Arthrose sein 22 23.
Die Messung der funktionellen OSG-Instabilität ist weit schwieriger als die Erhebung der mechanischen OSG-Instabilität. Ursache hierfür ist, dass die funktionelle OSG-Instabilität meist nur in spezifischen Situationen (im Sport) auftritt. Die Behandlung der funktionellen OSG-Instabilität ist schwierig und basiert weitgehend nicht auf wissenschaftlichen Befunden, sondern überwiegend auf Erfahrungen [vgl. Übersichten in 24 25].
Problematisch ist, dass das subjektive Gefühl der Instabilität nur gering mit der Bandlaxität korreliert, ebenso mit der Gleichgewichtskontrolle 26. Bis dato ist unklar, welche Faktoren (z. B. die Propriozeption, die neuronale Weiterleitung, die zentrale Impulsverarbeitung, die peroneale Reaktionszeit oder die Kraft der Fuß- und Sprunggelenksmuskulatur) bei einer OSG-Distorsion bedeutsam sind und inwiefern das präventiv orientierte Training wirksam ist. Hiller et al. fordern Studien in Bereichen, die bisher nicht untersucht worden sind, um den Ursachen von OSG-Distorsionstraumen auf die Spur zu kommen und um angepasste Präventionsprogramme zu konzipieren 27.
Risikofaktoren
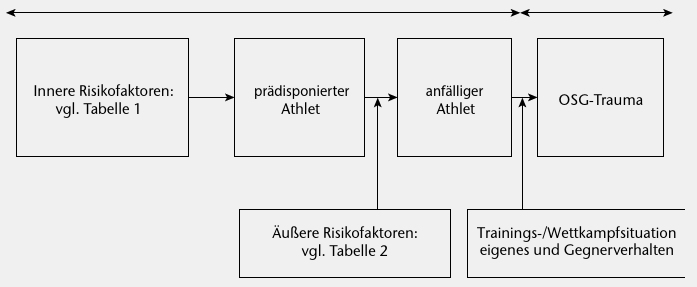
Die Bandbreite der anatomischen, biomechanischen und neuromuskulären Risikofaktoren ist so groß, dass im Bereich der Primärprävention nur sehr allgemeine Empfehlungen gegeben werden können, die sinnvollerweise auf die jeweilige Sportart Bezug zu nehmen haben.
Bahr & Krosshaug haben 2005 ein allgemeines Modell für Verletzungsursachen vorgestellt, das sich auch für OSG-Distorsionstraumen eignet, wobei das Modell mit den aktuellen Bedingungen vor Ort sowie den individuellen Voraussetzungen der Sportler abgeglichen werden muss.
Unterschieden wird zwischen intrinsischen und extrinsischen Faktoren sowie zwischen aktiven und passiven Präventionsmaßnahmen. Einige Faktoren sind hierbei veränderbar (z. B. Schuhwerk), andere nicht (z. B. Bodenbelag). Die bedeutsamsten Faktoren sind unten aufgelistet. Zu beachten ist dabei, dass die Risikofaktoren für OSG-Distorsionstraumen nur zum Teil evidenzbasiert („evidencebased”) sind (Abb. 1).
Intrinsische Risikofaktoren für OSG-Distorsionen 28
- vorangegangene OSG-Distorsionstraumen (größter Risikofaktor)
- neuromuskuläre Veränderungen (Propriozeption, Wahrnehmung, Sensomotorik)
- belastungsbedingte Ermüdung mit konsekutiv reduzierter neuromuskulärer Kontrolle (zentralnervöse und periphere Ermüdungsfaktoren)
- Kraftdefizite der Fuß- und Sprunggelenkmuskulatur
- anatomische Faktoren (Fehlstellungen des Rückfußes, Gelenklaxität, ROM-Hypermobilität, Radius und Bedeckung des Talus durch die Tibia)
- anthropometrische Faktoren (Gliedmaßenlänge, Hebelarme etc.)
- Defizite in der neuromuskulären Feed-forward-Kontrolle
- Defizite in der Antizipation von Situationen, die das OSG gefährden
- neuromuskuläre und Bindegewebsdefizite nach nicht ausreichender Regeneration (Struktur, Metabolismus)
- Dominanz der Extremität (Sprung- und Schwungbein, Schussbein)
- anatomisch-geometrische Ausformungen des Fußskeletts (Varus des Talus, Calcaneus etc.)
- Bindegewebsqualität (Struktur, Metabolismus)
- Alter
- Verletzungen an anderer Lokalisation und dadurch verändertes Bewegungsverhalten
- Gesundheitszustand (u. a. Infektionen, Zahnstatus)
- psychologischer Typus (individuelle Risikoorientierung)
- (sportartspezifischer) Trainingszustand
- Übertrainingszustand 29
- Medikamenteneinfluss (Schmerz- und Entzündungshemmer, Doping)
- genetische Dispositionen (Bindegewebsqualität, Hypo- und Hypermobilität)
- psychische Aspekte (Kontrollüberzeugungen – Vertrauen in die eigenen Fähigkeiten, Vertrauen durch Bewältigung ähnlicher Situationen)
Extrinsische Risikofaktoren für OSG-Distorsionen 30
- ausgeübte Sportart(en)
- nicht an die Sportart bzw. die sportliche Tätigkeit angepasstes Schuhwerk
- harter Bodenbelag (nicht sachgerechte Pflege z. B. bei Kunstrasen)
- nicht angepasstes Schuhwerk (Interface Schuh-Bodenbelag, Einlagenversorgung, Fersenpolster, niedrige/hohe Schuhe, Shore-Werte, mangelnde Rückfußstabilität)
- Umgebungsbedingungen (Bodenbelag, Wärme, Kälte, Feuchtigkeit)
- (keine) Hilfsmittel (Bandagen, Orthesen, Tapes)
Der bedeutsamste Risikofaktor für eine OSG-Distorsion ist eine bereits stattgehabte OSG-Distorsion. Für die Planung der sekundär- und tertiärpräventiven Trainings sind die Kenntnis des Unfallmechanismus und die Schwere der Vorschädigung des OSG bedeutsam.
OSG-Distorsionstraumen – ärztliche Untersuchungen, Diagnostik und Prognostik
Nach einem Distorsionstrauma ist der erste präventive Faktor eine exakte ärztliche Diagnostik der OSG-Schädigung. Nur dann können im sich anschließenden sekundär- und tertiärpräventiven Bereich wirksame Maßnahmen ergriffen werden. Zu berücksichtigen ist dabei, dass eine einmalige schwerwiegende Distorsion eine schlechtere Prognose als rezidivierende leichtere OSG-Distorsionen aufweist 31.
Zu beachten ist in diesem Zusammenhang, dass bei der ärztlichen Erstuntersuchung vorgenommene (Stress-)Röntgenaufnahmen keinen diagnostischen Mehrgewinn erzeugen. Sie können sogar eine weitere Schädigung verursachen und sind daher unter präventiven Gesichtspunkten nicht sinnvoll [Übersichten in 32 33 34].
OSG-Distorsionstraumen – Trainings- und Wettkampfgestaltung
Da Schädigungen des OSG in erster Linie während der Sportausübung geschehen, muss zunächst immer die Trainingsgestaltung überprüft werden. Es ist auszuschließen, dass eine falsche Trainingsgestaltung für (potenzielle) Verletzungen ursächlich ist. Weiterhin ist zu überprüfen, ob die Athleten im konditionellen Bereich ausreichend für Belastungen im Wettkampf vorbereitet sind, da ein schlechter Trainingszustand einen eigenen Risikofaktor darstellt.
Untersuchungs- und Messverfahren
Um präventive Maßnahmen sachgerecht zu planen, müssen geeignete Untersuchungs- und Messverfahren eingesetzt werden. Ziel dieser Verfahren ist es, die OSG-Problematik exakt aufzuzeigen und Begleitverletzungen auszuschließen. Die diagnostischen Verfahren müssen sensitiv, spezifisch, objektiv, reliabel und valide sein. Zu unterscheiden sind:
- manuelle Untersuchungsverfahren bzw. Messverfahren
- bildgebende Untersuchungsverfahren bzw. Messverfahren
- biomechanische Untersuchungsverfahren bzw. Messverfahren
- funktionelle Untersuchungsverfahren bzw. Messverfahren
Präventive Maßnahmen und deren Wirksamkeit – „evidence-based medicine”
In den letzten Jahren wird verstärkt der Versuch unternommen, medizinische und therapeutische Entscheidungen und Behandlungswege auf der Basis von gesichertem Wissen zu treffen. Die Erkenntnisse der „evidence-based medicine” (EBM) können bei der Planung präventiver Maßnahmen hilfreich sein. Die Empfehlungen der EBM fungieren quasi als „Leitplanken” medizinisch-therapeutischen Handelns, wobei die Studienlage zur Prävention von OSG-Distorsionen noch lückenhaft ist.
Evidenzbasierte Medizin – Klassifizierungssystem 35
- Ia Evidenz durch systematische Übersichtsarbeiten sowie von Metaanalysen (randomisierte, kontrollierte Studien)
- Ib Evidenz aufgrund von mindestens einer randomisierten, kontrollierten Studie
- IIa Evidenz aufgrund von mindestens einer gut angelegten, jedoch nicht randomisierten und kontrollierten Studie
- IIb Evidenz aufgrund von mindestens einer gut angelegten, quasi-experimentellen Studie
- III Evidenz aufgrund gut angelegter, nichtexperimenteller deskriptiver Studien wie etwa Vergleichsstudien, Korrelationsstudien oder Fall-Kontroll-Studien
- IV Evidenz aufgrund von Berichten der Expertenausschüsse oder von Expertenmeinungen bzw. aufgrund klinischer Erfahrungen anerkannter Autoritäten
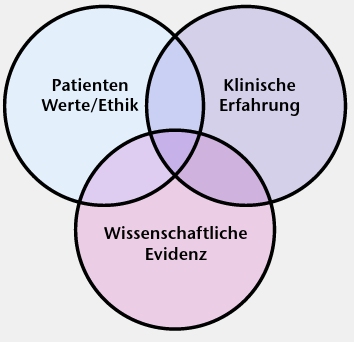
Im klinischen Alltag können – auch aufgrund der lückenhaften Befundlage – patientenrelevante Entscheidungen zur Prävention von OSG-Distorsionstraumen nicht nur von wissenschaftlicher Evidenz alleine abhängig gemacht werden. Gerade im Leistungssport liegen höchst individuelle Voraussetzungen und Reaktionstypen vor. Daher werden auch in Zukunft klinische Entscheidungen auf der Schnittmenge der Komponenten Patient, klinische Erfahrung sowie wissenschaftliche Evidenz beruhen (Abb. 2).
Aktive und passive präventive Maßnahmen
Besondere Bedeutung haben Präventionsprogramme zur Vermeidung von OSG-Distorsionstraumen bei Sportlern, die Risikosportarten für OSG-Distorsionstraumen ausüben (z. B. Volleyball, Basketball), sowie in der Sekundär- und Tertiärprävention (Rezidivprophylaxe). Grundlegendes Ziel aktiv-präventiver Programme ist es, Sensomotorik und Kraftfähigkeiten zu optimieren und dem Organismus – gerade in der Sekundär- und Tertiärprävention – neue, attraktive, ökonomische und funktionierende Bewegungsmuster anzubieten.
Übungen mit Wackelbrettern und Therapiekreiseln sind – was die Re-Traumatisierungsraten betrifft – gegenüber Kontrollgruppen ohne entsprechendes Übungsprogramm effektiv, wobei zwischen „Home-Programmen” und angeleiteter Physiotherapie keine Unterschiede bestehen [vgl. u. a. 36].
Die meisten Übungsformen beinhalten Elemente eines neuromuskulären Trainings. Insbesondere Stabilisations- und Gleichgewichtsübungen werden eingesetzt. Kerkhoffs et al. zeigen in ihrem systematischen Review, dass mittels Balance- und Koordinationsübungen keine Präventionseffekte bzgl. einer erstmaligen OSG-Distorsionsverletzung erzielt werden konnten. Wichtig ist jedoch die Tatsache, dass es Präventionseffekte gab, die die Gefahr einer erneuten Verletzung reduzierten 37.
Sportartspezifik
Die Präventionsprogramme sollten immer sportartspezifisch ausgerichtet sein. Sie sollten Kraftanteile, Sprünge, Balanceübungen etc. beinhalten und nicht nur aus Gleichgewichtsübungen auf instabilen Unterstützungsflächen bestehen.
Schuhwerk
Präventionsprogramme sind sowohl mit als auch ohne sportartspezifisches Schuhwerk zu absolvieren. Einlagen können genutzt werden, wenn sie orthopädisch indiziert sind. Keine Unterschiede bzgl. der OSG-Distorsionsinzidenz konnten zwischen hohem Schuhwerk mit Umfassung des Knöchels und Schuhwerk ohne Umfassung des Knöchels festgestellt werden 38.
Orthesen und Tapes
Orthesen und Tapes können in der Phase der Rehabilitation eingesetzt werden; im Leistungssport ist der Einsatz externer Stabilisationshilfen sogar unverzichtbar. Sie haben sich in der Praxis insbesondere in der Sekundär- und Tertiärprävention bewährt. OSG-Orthesen reduzieren das Ausmaß des Inversionstraumas sowie dessen Geschwindigkeit, auch wenn eine vorher ermüdende sportliche Belastung stattgefunden hat 39.
Problematisch ist in diesem Zusammenhang, dass OSG-Orthesen keinen Einfluss auf die rotatorische Instabilität haben 40. Wirksamkeitsunterschiede zwischen der Verwendung von Orthesen und Tapes konnten nicht ermittelt werden; hier ist die individuelle (Versorgungs-)Situation entscheidend. Tapes sind jedoch – auf die Verwendungsdauer bezogen – teurer als eine orthetische Versorgung. Obwohl sich durch den Einsatz von Orthesen und Tapes weder der Positions- noch der Bewegungssinn veränderte, konnte das Risiko, eine erneute OSG-Distorsion zu erleiden, gesenkt werden, insbesondere bei sportlich aktiven Personen 41 42.
Orthesen und sportliche Leistungsfähigkeit
Die sportliche Leistungsfähigkeit bei Sprüngen, Richtungswechselläufen sowie Sprintleistungen wird durch Orthesen nicht negativ beeinflusst. Der Tragekomfort wird jedoch nicht von allen Sportlern positiv bewertet.
Rehabilitative Maßnahmen nach OSG-Distorsionen
Damit der Sportler nach einem OSG-Trauma (Abb. 3) wieder in den Sport zurückkehrt, müssen in der Rehabilitation angemessene personelle, strukturelle und organisatorische Voraussetzungen gegeben sein:
- adäquate fachliche Qualifikation und Erfahrung aller Mitarbeiter (Mediziner, Physiotherapeuten, Sportwissenschaftler)
- systematische Nutzung aktueller sportmedizinischer, physiotherapeutischer und sportwissenschaftlicher Erkenntnisse
- die Fähigkeit aller Mitarbeiter innerhalb eines Vereins oder Rehabilitationszentrums zur Zusammenarbeit und Kommunikation (Koordination aller Personen und Kompetenzen; Entscheidungsfindung und ‑durchsetzung)
- der Einsatz geeigneter Erhebungs‑, Dokumentations- und Berichtssysteme zur Verknüpfung aller Informationen aus Wettkampf, Training, Medizin und Physiotherapie sowie deren Pflege und Auswertung (Datenbanken)
- geeignete apparative Ausstattung sowohl in der Therapie als auch im Bereich des Rehabilitationstrainings (Klein- und Großgeräte)
Im Bereich der Physiotherapie gelten die gleichen Anforderungsprofile wie für den medizinischen und sportwissenschaftlichen Bereich (hoher Ausbildungsstand, laufende Fort- und Weiterbildungen, Erfahrungen im Handlungsfeld). Folgende physiotherapeutische Kompetenzbereiche sollten als Minimalanforderung abgedeckt sein 43:
- Manuelle Therapie
- Osteopathie
- alle physikalischen Verfahren (Wärme, Kälte, Elektrotherapie)
- alle Verfahren der präventiven und rehabilitativen Massagen (Sportmassage, Lymphdrainage)
- medizinische Trainingstherapie (KG mit Gerät)
- Zusatzqualifikationen (z. B. fasziale Osteopathie [FDM]; Naturheilverfahren u. a.)
„Return to Sport” – worauf ist zu achten?
In der Rückführung nach Verletzungen und Schädigungen des OSG zum Sport – hier am Beispiel eines Fußballspielers – haben sich folgende Vorgehensweisen bewährt, die in vier Phasen unterteilt sind:
- In der ersten Therapiephase wird der Sportler durch Mediziner und Therapeuten behandelt, wobei alle medizinischen und physiotherapeutischen Maßnahmen detailliert protokolliert werden. Schon während dieser Therapiephase sind adjuvante Trainingsmaßnahmen, die die Schädigung nicht tangieren, wie z. B. Krafttraining, notwendig und sinnvoll. Am Ende der ersten Therapiephase wird durch klinische und physiotherapeutische Testverfahren sowie durch Rückfragen beim Sportler festgelegt, inwieweit seine Belastbarkeit wieder gegeben und welche Belastungen zielführend sind (frühfunktionelles Training).
- Wenn die medizinische Freigabe vorliegt, erfolgt zunächst ein Einzeltraining. Das Rehabilitations- und Trainingsprogramm wird auf dem Fußballplatz oder in den Innenräumen des Stadions (Rehabilitationszentrum) absolviert und beinhaltet spezifische Elemente der Sportart. Auch in dieser Phase ist das exakte Protokollieren der Inhalte, Umfänge und Intensitäten notwendig
- nur so können die Ursachen von Über- und Fehlbelastungen im rehabilitativen Training erkannt und vermieden werden. Die medizinischen und physiotherapeutischen Behandlungen laufen zeitgleich weiter. Am Ende der zweiten Phase – im Rahmen des Einzeltrainings
- wird ein fußballspezifischer Belastungstest durchgeführt, der die wichtigsten Fähigkeiten wie z. B. Sprinten, schnelle Richtungswechsel, Flanken und Schüsse erfasst. Die erfolgreiche Absolvierung stellt die Voraussetzung zur Teilnahme am Mannschaftstraining dar.
- In einer dritten Phase erfolgt die dosierte Integration in das Mannschaftstraining. Der Spieler hat die Freigabe zum Mannschaftstraining vom Mediziner, Physiotherapeuten und Rehabilitationstrainer erhalten. Gemeinsam wird besprochen, ob der Spieler am gesamten Mannschaftstraining oder nur an risikominimierten Teilen teilnehmen kann (z. B. zunächst nur am Aufwärmen im Mannschaftsverbund). Hierzu ist eine enge Kooperation und Absprache mit dem Cheftrainer notwendig. Die Trainingseindrücke und die Nachbelastungsreaktionen werden vor der nächsten Trainingseinheit gemeinsam besprochen (Trainer, Mediziner, Physiotherapeuten, Rehabilitationstrainer) und das weitere Vorgehen bzgl. der Belastbarkeit festgelegt.
- In der vierten Phase erfolgt die Reintegration in die (dosierte) Spielbelastung. Erst nachdem der Spieler im Mannschaftstraining uneingeschränkt belastbar ist, kann er im Spiel eingesetzt werden; eventuell erfolgt zunächst eine Ein- und Auswechslung, da Spielbelastungen deutlich höher als Trainingsbelastungen sind.
Ausblick
In Zukunft wird auch im Bereich der Rehabilitation nach OSG-Schädigungen die systematische Nutzung bekannter sportmedizinischer und biomechanischer Verfahren sowie evidenzbasierter Wissensbestände einen größeren Stellenwert einnehmen. Funktionsmessungen wie isokinetische Messungen, Ganganalyse-Kraftmessplatten, Druckanalysen zur Bestimmung von Fußformen etc. werden verstärkt Anwendung finden. Sinnvoll ist es, durch Routinemessungen bereits vor Verletzungen die konditionellen Profile der Spieler zu erheben, um das Training während der Rehabilitation individueller ausrichten zu können und um über individuelle „Benchmarks” zu verfügen.
In Zukunft wird das rehabilitative Training passgenauer werden; das betrifft sowohl die Funktionalität der Übungsauswahl als auch die gezielte neuromuskuläre Ansteuerung. Während der Rehabilitation nach OSG-Schädigungen sind hochintensive und explosive Krafteinsätze vielfach nicht möglich. Aufgrund der geringen Belastbarkeit werden daher meist niedrig intensive und umfangsorientierte Trainingseinheiten ohne Sportartbezug absolviert. Die damit verbundenen negativen Anpassungen (frequenzreduzierte Innervationsmuster, Fasershift von FT- zu ST-Fasern) müssen in Zukunft durch innovative Trainingskonzeptionen vermieden werden. Auch die Ernährung ist an die Schädigung und das spezifische Rehabilitationstraining anzupassen. Im klinischen Bereich ist dies vielfach schon der Fall, im Sport (bisher) eher nicht 44 45 46 47.
In den nächsten Jahren wird es immer bedeutsamer werden, in der angewandten Physiotherapie zwischen wirksamen und unwirksamen Therapien zu differenzieren. Es ist längst überfällig, dass in der Praxis bewährte und unverzichtbare Maßnahmen wie Kälte, Wärme, Kompression, Lymphdrainage, Dehnungen u. a. unter wissenschaftlichen Kriterien überprüft werden; das betrifft auch die Versorgung mit Einlagen und Orthesen. Nur so kann eine wissenschaftlich begründete Therapie gestaltet werden.
Für die Autoren:
Prof. Dr. Jürgen Freiwald M. A.
Bergische Universität Wuppertal
Forschungszentrum für Leistungsdiagnostik und Trainingsberatung
Fuhlrottstraße 10
42097 Wuppertal
Freiwald@uni-wuppertal.de
Begutachteter Beitrag/reviewed paper
Freiwald J, Baumgart C, Hoppe MW, Engelhardt M. Akute Verletzungen und chronische Schädigungen des oberen Sprunggelenkes. Orthopädie Technik, 2014; 65 (10): 28–33
- Dynamische Unterschenkelorthese in Prepreg-Technik nach Hafkemeyer – Konstruktionsmerkmale, Indikationen, Variationsmöglichkeiten — 3. April 2024
- Bringt die Stand- und Schwungphasenkontrolle einen Vorteil bei KAFO-Trägern? Ergebnisse einer internationalen randomisiert-kontrollierten Studie — 3. April 2024
- Dynamische CDS-Knieredressionsorthesen bei Kindern und Jugendlichen mit Cerebralparese GMFCS-Level II–III — 3. April 2024
- Fong DT, et al. Sport-related ankle injuries attending an accident and emergency department. Injury, 2008; 39 (10): 1222–1227
- Hertel J. Functional anatomy, pathomechanics, and pathophysiology of lateral ankle instability. J Athl Train, 2002; 37: 364–375
- Valderrabano V, et al. Chronic ankle instability in sports – a review for sports physicians. Sportverletz Sportschaden, 2006; 20 (4): 177–183
- Freiwald J, Jöllenbeck T, Baumgart C. Obere Sprunggelenkverletzungen. Prävention und Rehabilitation unter der Perspektive der modernen Motorikforschung. MOT, 2007; 1: 17–25
- Van Rijn RM, et al. Explanatory variables for adult patients’ self-reported recovery after acute lateral ankle sprain. Phys Ther, 2011; 91 (1): 77–84
- Van Rijn RM, et al. What is the clinical course of acute ankle sprains? A systematic literature review. Am J Med, 2008; 121 (4): 324–331 e6
- Valderrabano V, et al. Ligamentous posttraumatic ankle osteoarthritis. Am J Sports Med, 2006; 34 (4): 612–620
- Paul J, et al. Evidenz in der Versorgung der akuten und chronischen OSG-Instabilitäten. Sportorthopädie – Sporttraumatologie, 2012; 28 (4): 258–265
- Kerkhoffs GM, et al. Diagnosis, treatment and prevention of ankle sprains: an evidence-based clinical guideline. Br J Sports Med, 2012; 46: 854–860
- Paul J, et al. Evidenz in der Versorgung der akuten und chronischen OSG-Instabilitäten. Sportorthopädie – Sporttraumatologie, 2012; 28 (4): 258–265
- Kerkhoffs GM, et al. Diagnosis, treatment and prevention of ankle sprains: an evidence-based clinical guideline. Br J Sports Med, 2012; 46: 854–860
- Konradsen L. Sensori-motor control of the uninjured and injured human ankle. J Electromyogr Kinesiol, 2002; 12 (3): 199–203
- Freiwald J, et al. Prävention von Sprunggelenksverletzungen. GOTS-Expertenmeeting: Sprunggelenksinstabilität, 2012: 9–16
- Paul J, et al. Evidenz in der Versorgung der akuten und chronischen OSG-Instabilitäten. Sportorthopädie – Sporttraumatologie, 2012; 28 (4): 258–265
- Kerkhoffs GM, et al. Diagnosis, treatment and prevention of ankle sprains: an evidence-based clinical guideline. Br J Sports Med, 2012; 46: 854–860
- Konradsen L. Sensori-motor control of the uninjured and injured human ankle. J Electromyogr Kinesiol, 2002; 12 (3): 199–203
- Tropp H. Commentary: Functional Ankle Instability Revisited. J Athl Train, 2002; 37 (4): 512–515
- Hiller CE, et al. Characteristics of people with recurrent ankle sprains: a systematic review with meta-analysis. Br J Sports Med, 2011; 45 (8): 660–672
- Freiwald J, et al. Prävention von Sprunggelenksverletzungen. GOTS-Expertenmeeting: Sprunggelenksinstabilität, 2012: 9–16
- Valderrabano V, et al., Chronic ankle instability. Unfallchirurg, 2007; 110 (8): 691–699, quiz 700
- Valderrabano V, et al. Etiology of ankle osteoarthritis. Clin Orthop Relat Res, 2009; 467 (7): 1800–1806
- Valderrabano V, et al. Ligamentous posttraumatic ankle osteoarthritis. Am J Sports Med, 2006; 34 (4): 612–620
- Valderrabano V, et al., Chronic ankle instability. Unfallchirurg, 2007; 110 (8): 691–699, quiz 700
- Kerkhoffs GM, et al. Diagnosis, treatment and prevention of ankle sprains: an evidence-based clinical guideline. Br J Sports Med, 2012; 46: 854–860
- Freiwald J, et al. Prävention von Sprunggelenksverletzungen. GOTS-Expertenmeeting: Sprunggelenksinstabilität, 2012: 9–16
- McKeon PO, Hertel J. Systematic review of postural control and lateral ankle instability. Part II: Is balance training clinically effective? J Athl Train, 2008; 43 (3): 305–315
- Hiller CE, et al. Characteristics of people with recurrent ankle sprains: a systematic review with meta-analysis. Br J Sports Med, 2011; 45 (8): 660–672
- Freiwald J, et al. Prävention von Sprunggelenksverletzungen. GOTS-Expertenmeeting: Sprunggelenksinstabilität, 2012: 9–16
- Meeusen R, et al. Prevention, diagnosis and treatment of the overtraining syndrome: Joint consensus statement of the European College of Sport Science (ECSS) and the American College of Sports Medicine (ACSM). Eur J Sport Sci, 2012: 1–24
- Freiwald J, et al. Prävention von Sprunggelenksverletzungen. GOTS-Expertenmeeting: Sprunggelenksinstabilität, 2012: 9–16
- Valderrabano V, et al. Ligamentous posttraumatic ankle osteoarthritis. Am J Sports Med, 2006; 34 (4): 612–620
- Paul J, et al. Evidenz in der Versorgung der akuten und chronischen OSG-Instabilitäten. Sportorthopädie – Sporttraumatologie, 2012; 28 (4): 258–265
- Frost SC, Amendola A. Is stress radiography necessary in the diagnosis of acute or chronic ankle instability? Clin J Sport Med, 1999; 9 (1): 40–45
- Senall JA, Kile TA. Stress radiography. Foot Ankle Clin, 2000; 5 (1): 165–184
- Freiwald J, et al. Prävention von Sprunggelenksverletzungen. GOTS-Expertenmeeting: Sprunggelenksinstabilität, 2012: 9–16
- Holme E, et al. The effect of supervised rehabilitation on strength, postural sway, position sense and re-injury risk after acute ankle ligament sprain. Scand J Med Sci Sports, 1999; 9 (2): 104–109
- Kerkhoffs GM, et al. Diagnosis, treatment and prevention of ankle sprains: an evidence-based clinical guideline. Br J Sports Med, 2012; 46: 854–860
- Kerkhoffs GM, et al. Diagnosis, treatment and prevention of ankle sprains: an evidence-based clinical guideline. Br J Sports Med, 2012; 46: 854–860
- Wiley JP, Nigg BM. The effect of an ankle orthosis on ankle range of motion and performance. J Orthop Sports Phys Ther, 1996; 23 (6): 362–369
- Müller CC, Hintermann B. Die Wirkung von äußeren Stabilisierungshilfen auf die Rotationsstabilität der Sprunggelenke. Sportverletz Sportschaden, 1996; 10: 84–87
- Kerkhoffs GM, et al. Diagnosis, treatment and prevention of ankle sprains: an evidence-based clinical guideline. Br J Sports Med, 2012; 46: 854–860
- Kemler E, et al. A systematic review on the treatment of acute ankle sprain: brace versus other functional treatment types. Sports Med, 2011; 41 (3): 185–197
- Freiwald J. Rehabilitation after athletic injuries. In: Engelhardt M, Dorr A (eds.). Sport Orthopedics. Berlin: Neunplus1, 2011: 687–709
- Benton MJ, et al. Short-term effects of resistance training frequency on body composition and strength in middle-aged women. J Strength Cond Res, 2011; 25 (11): 3142–3149
- Kasper H. Ernährungsmedizin und Diätetik. 10. Auflage. München/Jena: Elsevier, 2004
- Benardot D. Advanced sports nutrition. 2nd edition. Champaign, Illinois: Human Kinetics, 2012.
- Campbell BI, Spano MA. NSCA’s guide to sport and exercise nutrition. Champaign, Illinois: Human Kinetics, 2011